Особенности проявления остеохондропатии и ее лечение
К патологии опорно-двигательного аппарата относится остеохондропатия. Это собирательное понятие, которое объединяет различные по этиологии невоспалительные заболевания костей. При отсутствии должного лечения данная патология приводит к ограничению движений, остеоартрозу и другим осложнениям.
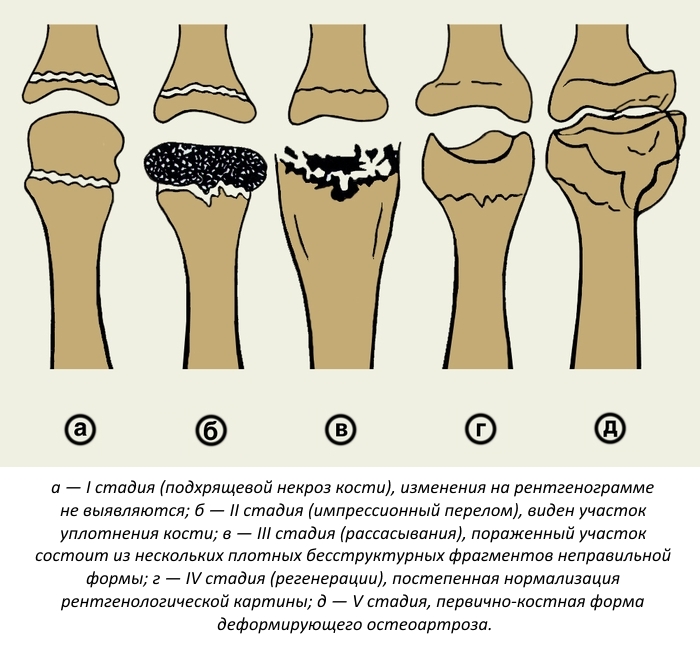
Стадии поражения костной ткани
Остеохондропатией называется хроническое неинфекционное заболевание, поражающее костную ткань. В процесс чаще всего вовлекаются нижние конечности. Поражаются преимущественно бедренная, большеберцовая, малоберцовая и тазовые кости. При остеохондропатии наблюдаются следующие изменения:
- некроз тканей;
- расширение суставной щели;
- уменьшение высоты эпифизов.
Эта патология протекает в 4 стадии:
- Вначале возникает некроз тканей. Появляется болевой синдром. Эта стадия продолжается несколько месяцев. На рентгенограмме изменения могут отсутствовать.
- На 2-й стадии у больных возникают частые переломы. Суставная щель расширяется, а высота эпифиза кости уменьшается. Эта стадия длится до полугода и более.
- При отсутствии должного лечения костная ткань замещается грануляционной. Высота кости уменьшается.
- На 4-й стадии форма и структура тканей восстанавливаются. Этот процесс затягивается на 1–1,5 года.
Данная патология протекает циклично. Общая продолжительность заболевания составляет 2–4 года.
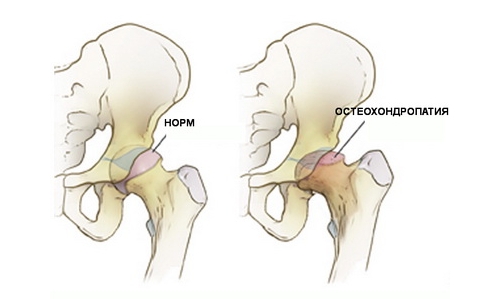
Виды патологии
Если лечение не проводится, то развивается деформирующий остеоартроз. Известны следующие разновидности остеохондропатий:
Особенностями данной патологии является частичная обратимость изменений и восстановление структуры кости.
Болезнь Шейермана-Мау
В группу остеохондропатий входит патология позвоночника. Часто развивается болезнь Шейермана-Мау. Иначе она называется юношеским патологическим кифозом. В норме позвоночник человека изгибается вперед и назад в нескольких местах. Различают 2 кифоза (грудной и крестцовый) и 2 лордоза (шейный и поясничный).
Данная патология диагностируется у девочек и мальчиков среднего и старшего школьного возраста. При этой форме остеохондропатии угол грудного изгиба составляет более 40º. Спина больных приобретает круглую форму. Если лечебные мероприятия не проводятся, то формируется грыжа Шморля.

Предрасполагающими факторами являются травмы позвоночника, некроз замыкательных пластин, остеопороз и неправильное развитие мышц спины. Различают грудную и смешанную (пояснично-грудную) формы данной патологии. При болезни Шейермана-Мау наблюдаются следующие симптомы:
- боль в покое и при нагрузке;
- уменьшение объема движений в позвоночнике;
- быстрая утомляемость спины;
- сутулость.
Первые жалобы появляются во время полового созревания. Это происходит в 10–14 лет. Следующая стадия развивается в возрасте 15–20 лет. Беспокоит боль внизу груди и пояснице. Нередко она ощущается между лопатками. Боль усиливается во второй половине дня и после работы. Формируется горб. Человек становится сутулым. В тяжелых случаях нарушается функция сердца и легких. Иногда возникает компрессионный синдром. Развиваются остеохондроз, грыжи Шморля и спондилез.
Поражение большеберцовых костей
Очень часто диагностируется такая патология, как остеохондропатия бугристости большеберцовой кости. Первые симптомы наблюдаются в возрасте 12–15 лет. От данного недуга чаще страдают мальчики. В процесс вовлекаются одна или обе конечности. Основными факторами риска являются:
- переломы костей голени;
- повреждение связочного аппарата;
- вывихи;
- травмы надколенника.
 Часто данная патология выявляется у спортсменов. Наиболее опасны занятия футболом, хоккеем, волейболом, фигурным катанием и гимнастикой. В основе развития остеохондропатии лежит нарушение кровообращения. Причина — сильное сокращение четырехглавой мышцы бедра.
Часто данная патология выявляется у спортсменов. Наиболее опасны занятия футболом, хоккеем, волейболом, фигурным катанием и гимнастикой. В основе развития остеохондропатии лежит нарушение кровообращения. Причина — сильное сокращение четырехглавой мышцы бедра.
На ранних стадиях симптомы выражены слабо. Для этой патологии характерны следующие признаки:
- умеренно выраженная боль в области колена при его сгибании и приседаниях;
- небольшая припухлость;
- сглаживание контуров кости;
- локальная болезненность.
По мере прогрессирования остеохондропатии боль усиливается. Такие симптомы, как гиперемия кожи и лихорадка, отсутствуют. Боль ощущается в зоне прикрепления сухожилия к бугристости. Данная патология продолжается 1–2 года и заканчивается выздоровлением. Периоды обострений сменяются ремиссиями. Функция сустава при этом не нарушается.
Другие формы заболевания
Часто диагностируется остеохондропатия ладьевидной кости. Последняя располагается в области стопы. Иначе данная патология называется болезнью Келлера-1. В процесс вовлекается тыльная сторона кости. В группу риска входят мальчики 3–7 лет. Точные причины развития этой патологии не установлены.
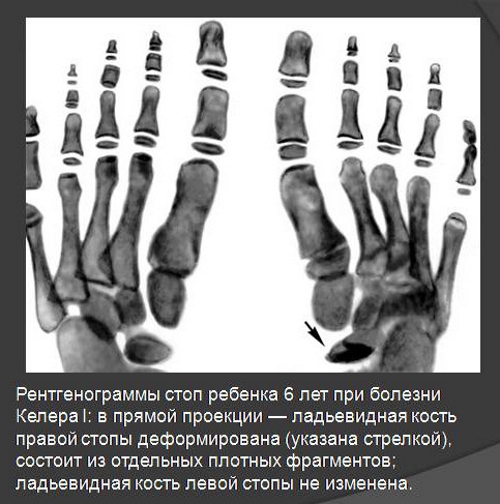
Возможными провоцирующими факторами являются плоскостопие, нарушение кровообращения, аномалии развития сосудов, вывихи, ушибы, подвывихи, эндокринные заболевания и переломы. При болезни Келлера отсутствуют признаки воспаления в виде повышения местной температуры и покраснения.
Основные симптомы— боль при ходьбе и быстрая утомляемость ног. Эта остеохондропатия продолжается около года и нередко приводит к деформации. Иногда наблюдается поражение таранной кости. Последняя образует голеностопный сустав. Наиболее тяжело протекает болезнь Пертеса. При ней поражается тазобедренный сустав.
 В процесс вовлекается головка бедренной кости. Пик заболеваемости приходится на возраст 4–9 лет. Данная патология проявляется:
В процесс вовлекается головка бедренной кости. Пик заболеваемости приходится на возраст 4–9 лет. Данная патология проявляется:
- хромотой;
- болью;
- затруднением отведения и ротации бедра;
- укорочением конечности;
- атрофией мышц и болезненностью.
Эта форма остеохондропатии длится до 5 лет. Возможна инвалидность. Очень редко развивается остеохондропатия коленного сустава.
Обследование
Перед тем как лечить больных, необходимо уточнить диагноз. Для этого понадобятся следующие исследования:
- рентгенография;
- КТ или МРТ;
- УЗИ;
- электромиография.
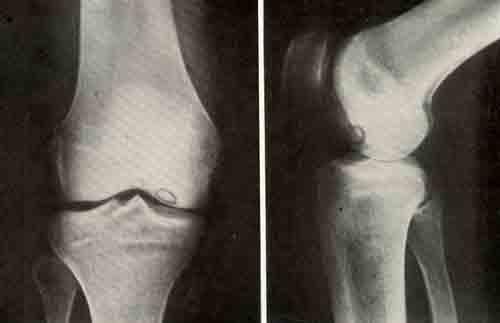
Проводится осмотр пораженной конечности и собирается подробный анамнез.
Лечебная тактика
При остеохондропатии больные люди могут быть госпитализированы. Лечением пациентов занимаются ортопеды. Основными методами терапии являются:
- гимнастические упражнения;
- массаж;
- физиопроцедуры.
При болезни Шейермана-Мау нужно укреплять мышцы груди и ягодиц. При этом поясницу и шею необходимо расслаблять. Нужно отказаться от поднятия тяжестей. Нельзя заниматься баскетболом, прыжками и волейболом. Полезно плавать в бассейне.
Важным аспектом терапии является профессиональный массаж. Дважды в год рекомендуется лечиться грязью.
Для больных подбирается оптимальная мебель. При выраженной деформации груди показаны препараты кальция. В тяжелых случаях прибегают к операции.
Может потребоваться ношение корсета. При остеохондропатии отлично помогают физиопроцедуры. При болезни Келлера-1 необходимо уменьшить нагрузки и произвести иммобилизацию стопы.

Накладывается гипсовая повязка. При сильной боли назначаются анальгетики или НПВС. Нужно избегать прыжков и бега. Дополнительными методами лечения являются массаж стопы, ножные ванны, ЛФК и рефлексотерапия. При болезни Шлаттера назначаются физиопроцедуры. Полезны ударно-волновая терапия, массаж конечности и магнитотерапия.
Иногда применяется фиксирующая повязка. Рекомендуется выполнять упражнения, укрепляющие мышцы бедра. Нельзя заниматься травматичными видами спорта. При сильной деструкции кости требуется операция. В ходе нее удаляют некротические ткани и используют костный трансплантат.
При болезни Пертеса лечение направлено на разгрузку тазобедренного сустава. Он должен долго находиться в покое.
Нередко требуется скелетное вытяжение. Дополнительно больным назначаются физиопроцедуры и витамины. При остеохондропатии Осгуда-Шлаттера лечение преимущественно консервативное. Нужно ограничить нагрузку на конечность. Применяется электрофорез с кальцием и фосфором. Может накладываться шина.
Наличие остеохондропатии не является приговором. Прогноз при данной патологии благоприятный.
Остеохондропатия – причины, симптомы, диагностика и лечение

Провоцируют остеохондропатию чрезмерные нагрузки и частые травмы (занятия профессиональным спортом и пр.). Современные исследования также подтверждают генетический фактор в наследовании недуга. Сама остеохондропатия не имеет специфических симптомов, а ее проявления можно обнаружить лишь при развернутых стадиях некротического процесса. При этом недуг хорошо поддается консервативному лечению, в ходе которого пациенту назначается покой, физиотерапевтические процедуры и лечебная гимнастика.

Что такое остеохондропатия?
Остеохондропатия – это комплексный термин, который включает целую группу заболеваний, приводящих к нарушению питания костей и их последующему некрозу (омертвлению).
Статистических данных о встречаемости остеохондропатии мало. Однако многие исследователи отмечают, что недугу подвержены дети (в особенности мальчики) от 10-ти до 18-ти лет, что связано с врожденными нарушениями кровообращения в костной ткани.
Сегодня остеохондропатия относится к прогностически благоприятным. Однако диагностировать некротические нарушения на ранних этапах практически невозможно. Поэтому к лечению недуга приступают на поздних стадиях, когда наблюдается значительное ослабление костного скелета. Последнее чревато частыми переломами, вызывать которые могут перенапряжение мышц, масса собственного тела, судороги, рвота и даже кашель.
Причины недуга
Этиология остеохондропатии остается «белым пятном» в медицинской науке. Считается, что развитию болезни способствуют частая травматизация костной системы и чрезмерная физическая активность.
Среди факторов риска остеохондропатии выделяют:
- генетическую предрасположенность (так, встречаемость остеохондропатии у детей больных родителей в несколько раз выше, чем в здоровых семьях);
- врожденные нарушения кровоснабжения костной ткани;
- расстройства обмена веществ (метаболический синдром Х с нарушениями углеводного, жирового и пуринового обменов);
- нерациональное питание с дефицитом витаминов и микроэлементов (кальция, фосфора, магния и пр.);
- длительные расстройства приема пищи (анорексия, булимия);
- алиментарное (пищевое) или гормональное ожирение;
- бактериальные и вирусные инфекции;
- профессиональная спортивная деятельность, связанная с постоянной травматизацией и нахождением в неанатомических позах (гимнастика, фигурное катание, цирковая акробатика, фехтование и пр.).

Как развивается болезнь?
Течение остеохондропатии хроническое и стадийное. Первым этапом является начальное негнойное омертвление кости (длится до полугода), вызванное указанными выше этиологическими факторами. Пациенты жалуются на постоянные болевые ощущения в зоне некроза, усиливающиеся при ощупывании; появляются нарушения подвижности конечностей. При этом на рентгеновском снимке нарушений в костной ткани не наблюдается.
Вторая стадия манифестирует импрессионным переломом вследствие «вдавления» под массой собственного тела или во время мышечного напряжения. Длится этап от нескольких недель до года. Наблюдается «проседание» костей и их вклинение друг в друга. Появляются изменения на рентгенограмме: смазывается костная структура, пораженные зоны затемнены, а суставные щели расширены.
О начале третьего этапа развития патологии (длится около трех лет) свидетельствует уменьшение плотности костей: отмечается фрагментация костной ткани, рассасывание некротических зон и замещение их новой (грануляционной) тканью. При рентгеновском исследование кость напоминает шахматную доску с бессистемным чередованием затемнений и просветлений.
Четвертая стадия является восстановительной и длится до полутора лет. Обычно наблюдается возобновление привычной формы кости с развитием остаточных деформаций (искривлений). К норме возвращается и структура костной ткани, что можно наблюдать на очередной рентгенограмме.
Как правило, общая длительность стадий не превышает 4-х лет. При этом течение недуга доброкачественное, однако при отсутствии лечения возможно появления не только остаточных искривлений костей, но и осложнений процесса в виде переломов и деформирующих артрозов.
Виды патологии
Современная классификация выделяет четыре категории остеохондропатий детского и пубертатного (подросткового) возрастов:
- Некротические процессы в эпифизарных частях – расширенных концевых отделах трубчатых костей. К этой группе относятся патологии головок бедра и плюсневых костей, грудной части ключицы, фаланг пальцев.
- Дистрофические нарушения трубчатых костей: ладьевидной стоп, полулунной и ладьевидной запястий, тел позвонков.
- Дегенеративные процессы в костных выростах – апофизах: буграх большеберцовой и пяточной костей, а также в апофизарных кольцах позвонков.
- Неполная остеохондропатия с повреждением суставных структур локтевых, коленных и голеностопных сочленений.
Симптоматика
Каждая из отмеченных остеохондропатий имеет свои характерные особенности локализации, проявления и течения.
Болезнь Пертеса
Дистрофические нарушения происходят в головке бедра с частичным вовлечением в патологический процесс тазобедренного сустава. Манифестирует болезнь обычно в 5-7-ми летнем возрасте, обычно у мальчиков. Среди провоцирующих факторов выделяют травмы и дисплазии (нарушения развития) бедренных суставов.
Как правило, пациенты жалуются на появление хромоты и последующее присоединение болезненности в зоне бедренного сустава и колена. Со временем подвижность сочленений уменьшается: ограничивается отведение бедра и его вращение. Нередко появляется атрофия (истощение) мышц ягодиц, бедра и голени.
В некоторых случаях возможно осложнение недуга подвывихами бедра, что сопровождается укорочением конечности и затруднением опоры на нее.
Болезнь Шляттера
Патология возникает в возрасте 11-17 лет (чаще у парней) и поражает бугристость большой берцовой кости. Недугу подвержены спортсмены, особенно фехтовальщики, что связано с предельной нагрузкой на коленные сочленения.
Проявляется остеохондропатия болезненностью в верхней трети голени при стоянии на коленях, приседании и подъеме вверх по лестнице. Нередко наблюдается припухлость в области поражения. При этом амплитуда движений в колене не страдает.
Болезнь Келлера
Данная патология имеет два вида:
- Поражение ладьевидной кости стопы. Относительно редкий недуг, который наблюдается в основном у мальчиков 5-8-ми лет. На передневнутренней поверхности стопы появляется болезненность, усиливающаяся при ощупывании и ходьбе. Пораженная зона нередко опухает, из-за чего меняется походка ребенка, который старается наступать не на всю стопу, а на ее наружный край.
- Некроз 2-ой и 3-ей плюсневых костей. Проблема чаще возникает у девочек пубертатного возраста. Появляется боль у основания второго и третьего пальцев стопы. Болевые ощущения усиливаются при пальпации, подъеме на носки, беге и ходьбе. Пораженная область нередко отечная, иногда наблюдается укорочение второго и третьего пальцев нижней конечности.
Болезнь Шинца
Омертвление наблюдается на уровне апофиза (бугра) пяточной кости. Развитие болезни отмечается в основном у подростков, однако нередки случаи возникновения остеохондропатии пятки у детей раннего школьного возраста. Обычно пациенты жалуются на болезненность в области пяточной кости после бега или прыжков. Нередко возникает отечность без воспалительных признаков (покраснения и потепления кожи).
Характерным проявлением является изменение походки с опорой на пальцы с целью уменьшения давления на пятки. Отличительной особенностью недуга является исчезновение любого дискомфорта и болей в ночное время.
Болезнь Кальве
Патология характеризуется некротическим поражением тел позвонков – платиспондилией. Недуг манифестирует подъемом температуры до субфебрильных цифр; появляются болевые ощущения в позвоночнике, которые носят приступообразный характер. При этом болезненность склонна к распространению на нижние конечности в положении стоя и исчезновению во время ночного сна.
При осмотре позвоночника отмечается некоторое «втягивание» остистых отростков некротизированных позвонков. Ощупывание данной зоны приводит к усилению болезненности, а также обнаружению защитного напряжения мышц. Подвижность позвоночника в пораженном отделе нередко ограничена.
Болезнь Шейермана-Мау
Появляется недуг в период полового созревания у юношей. Обычно течение остеохондропатии апофизов позвонков бессимптомное. Тогда как причиной обращения к врачу становится искривление осанки – кифоз (сутулость). К периоду деформации позвоночного столба появляется дискомфорт в его грудном отделе, который усиливается при долгом нахождении в положении сидя.
Вместе с прогрессированием недуга появляются прострельные боли между лопаток, видимый горб, а также нарушения чувствительности (ощущения «мурашек» на коже или анестезия) и расстройства двигательной сферы (слабость мышц или парезы).
Болезнь Кенига
Недуг относится к частичной остеохондропатии с поражением костных структур суставов. В ходе некротического процесса отделяется клиновидный участок суставной поверхности кости, превращаясь в так называемую «внутрисуставную мышь», которая свободно перемещается по полости сочленения. Болезнь с одинаковой частотой наблюдается у детей и взрослых. Обычно поражение охватывает колено, реже плечо и голеностоп.
При ущемлении отломка в суставе возникает резкий болевой синдром, избавиться от которого можно при осторожных сгибаниях-разгибаниях конечности. Наличие «внутрисуставной мыши» приводит к постоянной травматизации костных структур суставов с последующим развитием воспаления и деформации сочленений.
Диагностика остеохондропатии
Диагноз остеохондропатии на ранних стадиях установить практически невозможно. В некоторых случаях недостаточно и явных клинических проявлений недуга, из-за чего требуются дополнительные методы диагностики:
- лабораторные (клинический анализ крови, биохимические и гормональные исследования);
- инструментальные (рентгенография, ультразвуковая диагностика и магнитно-резонансная томография).

Как лечится остеохондропатия?
Лечение остеохондропатии состоит в консервативном подходе: охранительном режиме с обеспечением покоя пораженной части тела и терапии основного заболевания (обменного или гормонального нарушения, инфекции или дефицита микроэлементов). Выписывать препараты может только лечащий врач.
- Болезнь Пертеса. Лечение некроза головки бедра проводится в условиях стационара с длительным соблюдением иммобилизационного режима. В некоторых клинических случаях специалисты прибегают к скелетному вытяжению. Пациенту назначаются физиотерапевтические процедуры, гимнастика и санаторно-курортное лечение. При значительном разрушении головки бедра проводятся реконструктивные операции.
- Болезнь Шляттера. При дистрофическом поражении бугристости большой берцовой кости пациенту на 1,5-2 месяца накладывают гипсовую шину с целью обездвижить колено. Также назначаются физиотерапевтические курсы (парафин, электрофорез и пр.).
- Болезнь Келлера. Больным рекомендуется ограничить нагрузки на стопу (исключить бег, прыжки, долгую ходьбу). При значительной болезненности накладывается сапог из гипса. В период восстановления показана физиотерапия и подбор ортопедической обуви.
- Болезнь Шинца. На момент обострения пациент должен исключить осевую нагрузку на пятку (использовать трость или костыль). В качестве физиопроцедур применяется электрофорез с кальцием и тепловое воздействие.
- Болезнь Кальве. Терапия некроза тел позвонков проводится в стационаре. Больные должны следовать постельному режиму, выполнять физиопроцедуры и оздоровительную гимнастику. Полное восстановление позвонков обычно занимает около 3-х лет.
- Болезнь Шейермана-Мау. Поражение апофизов позвонков приводит к стойкому искривлению позвоночного столба (появлению горба). Для восстановления осанки необходим строгий постельный режим. При упорных болевых ощущениях может накладываться задняя гипсовая кроватка. Пациентам также показан массаж мышц спины и брюшного пресса. Восстановительный период основан на лечебной физкультуре.
- Болезнь Кенига. При поражении суставных структур (до образования костного отломка) достаточно придания пораженному суставу покоя, проведения физиотерапии. При стойком болевом синдроме возможно применение блокад с анестетиками (Лидокаином, Новокаином). Если образовалась «внутрисуставная мышь», требуется артроскопия с удалением костного отломка из полости сустава.
Профилактика
Чтобы профилактировать развитие остеохондропатии необходимо:
- тщательно наблюдать за детьми с генетической предрасположенностью к появлению недуга (рожденные в семьях больных остеохондропатией);
- диагностировать наследственные нарушения кровоснабжения костной ткани и расстройства обмена веществ (метаболический синдром Х с неадекватным углеводным, жировым и пуриновым обменами);
- исправлять нерациональное питание с дефицитом витаминов и микроэлементов (кальция, фосфора, магния и пр.);
- лечить в условиях стационара длительные расстройства приема пищи (анорексию, булимию);
- контролировать и ликвидировать алиментарное (пищевое) или гормональное ожирение;
- проводить специфическую диагностику и лечение бактериальных и вирусных инфекций;
- по возможности исключать профессиональную спортивную деятельность, связанную с постоянными травмами и нахождением в неанатомических позах (гимнастика, фигурное катание, цирковая акробатика и пр.).
Помните! Учитывая преимущественно раннее развитие остеохондропатии (в школьном и подростковом возрасте), ответственность за профилактику недуга ложится на родителей ребенка.
Стоит отметить, что заболевание прогностически благоприятное. Однако запущенный асептический некроз может приводить к деформирующим артрозам и переломам. Последние при массивной дистрофии костей вызываются рвотой, мышечным спазмом и даже кашлем. Но подобные осложнения являются редкостью, тогда как смертельных случаев остеохондропатии на сегодняшний день не зафиксировано.
Остеохондропатия
Краткая характеристика заболевания
 Остеохондропатия – заболевание детей и подростков, при котором в костях развивается дегенеративно-дистрофический процесс.
Остеохондропатия – заболевание детей и подростков, при котором в костях развивается дегенеративно-дистрофический процесс.
При остеохондропатии чаще всего поражаются пяточная, бедренная кости, апофизы позвонковых тел, бугристость большеберцовой кости.
Причины появления
На сегодня причины появления заболевания не изучены до конца, но выделяют несколько решающих факторов:
- врожденная или семейная предрасположенность;
- гормональные факторы – заболевание развивается у пациентов с патологией функции эндокринных желез;
- нарушения метаболизма незаменимых веществ. Остеохондропатию часто вызывает нарушение усваиваемости кальция, витаминов;
- травматические факторы. Остеохондропатия возникает после чрезмерных физических нагрузок, в т.ч. усиленных сокращений мышц, частых травм. Изначально эти виды нагрузок приводят к прогрессирующему сдавливанию, а после к сужению мелких сосудов губчатых костей, особенно в участках наибольшего давления.
Симптомы остеохондропатии
Остеохондропатия пяточной кости (заболевание Хаглунда-Шинца) развивается чаще всего у девочек 12-16л, характеризуется постепенно нарастающими или острыми болями в бугре пяточной кости, возникающими после нагрузки. У места прикрепления ахиллова сухожилия, над пяточным бугром отмечается припухлость. Больные начинают ходить, опираясь на носок, а занятия спортом, прыжки становятся физически невозможными.
Остеохондропатия позвоночника (заболевание Шейермана-Мау) развивается чаще всего у юношей 11-18л. Первая стадия характеризуется увеличенным грудным кифозом (искривление позвоночника в верхнем его отделе), вторая – болью в спине (особенно при продолжительной ходьбе, сидении), быстрой утомляемостью и слабостью спинных мышц, увеличением грудного кифоза. На третьей стадии остеохондропатии позвоночника наблюдается полное слияние апофизов с позвонками. Со временем развивается остеохондроз с нарастающим болевым синдромом.
Остеохондропатия бедренной кости (заболевание Легга-Кальве-Пертеса) развивается в большинстве случаев у мальчиков 4-12л. В начале болезни жалоб нет, после появляются боли в тазобедренном суставе, отдающие в колено. Возникают боли после нагрузки и проходят после отдыха, поэтому дети не всегда на них жалуются. Постепенно ограничиваются движения тазобедренного сустава, развивается атрофия мышц, и бедро с больной стороны худеет.
Остеохондропатия бугристости большеберцовой кости (заболевание Шлаттера) развивается у мальчиков 12-16л, особенно у тех, кто занимается балетом, спортивными танцами, спортом. Пациент жалуется на боли под надколенником, припухлость. При напряжении четырехглавой бедренной мышцы, при приседании, подъеме по лестнице боль усиливается.
Диагностика заболевания
Для определения остеохондропатии пяточной кости основываются на клинических данных и результатах рентгенологического обследования (отмечается фрагментация, уплотнение апофиза, «шероховатости» на бугре пяточной кости). Проводится также дифференциальная диагностика остеохондропатии с пяточной шпорой (у более взрослых пациентов), ахиллобурситом.
Диагностирование остеохондропатии позвоночника происходит на основании данных осмотра (усилен грудной кифоз) и рентгенологического обследования (на снимках видно, что форма позвонков изменена – они приобретают клиновидную форму).
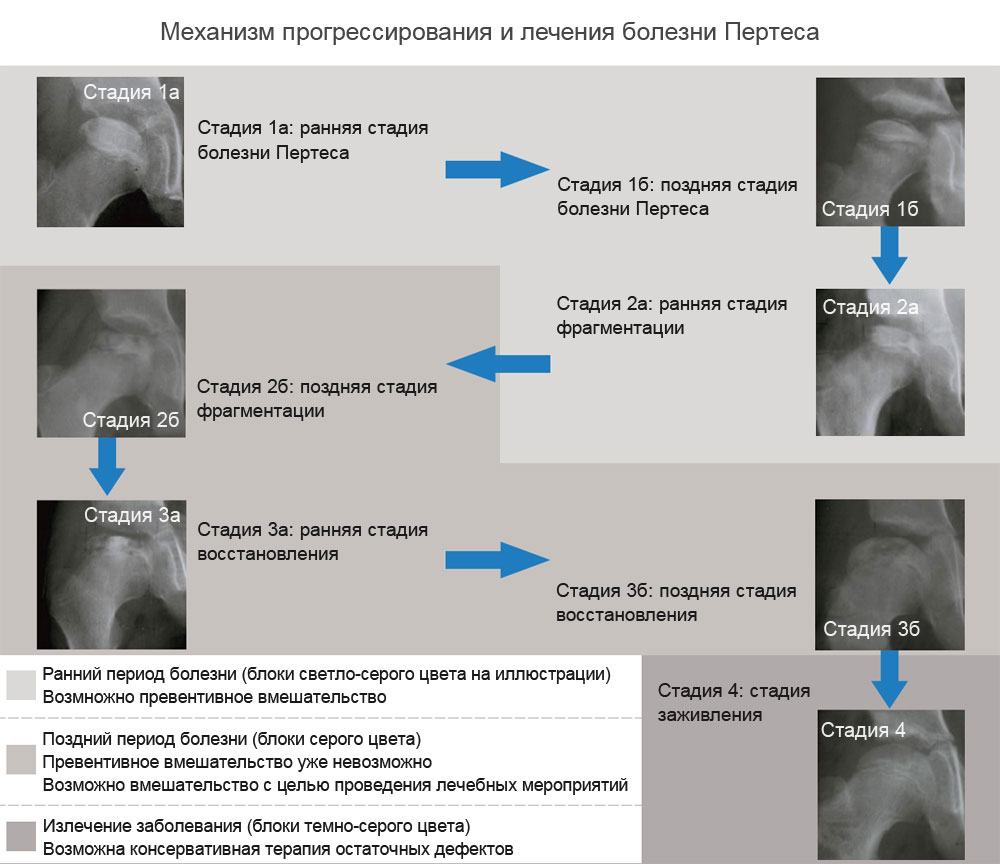
 Остеохондропатия бедренной кости также определяется по рентгенологическим снимкам. Выделено пять стадий изменения головки бедренной кости.
Остеохондропатия бедренной кости также определяется по рентгенологическим снимкам. Выделено пять стадий изменения головки бедренной кости.
Остеохондропатия бугристости большеберцовой кости устанавливается по клинической картине и уточняется после рентгенологического исследования.
Лечение остеохондропатии
Терапия остеохондропатии пяточной кости заключается в назначении нестероидных противовоспалительных средств (если донимают сильные боли), физиотерапевтических процедур, в уменьшении физических нагрузок. Для снятия нагрузки на пяточную кость используют специальные стельки-супинаторы.
Остеохондропатию позвоночника лечат с помощью массажа, плавания, подводного вытягивания, лечебной физкультуры. В отдельных случаях при сильном нарушении осанки назначают операцию.
Лечение остеохондропатии бедренной кости может быть оперативным и консервативным. Различные костно-пластические операции назначаются в зависимости от стадии болезни. Консервативное лечение остеохондропатии заключается в соблюдении постельного режима (пациенту нельзя сидеть), проведении массажа ног, физиотерапевтических процедур. Практикуют скелетное вытягивание за оба бедра.
Для лечения остеохондропатии бугристости большеберцовой кости назначают физиотерапевтические процедуры, тепло. Если боль сильная, накладывают гипсовую повязку. Иногда прибегают к операции – удаляют фрагмент бугристости. Нагрузки на четырехглавую бедренную мышцу исключены.
Профилактика заболевания
Для профилактики остеохондропатии пяточной кости рекомендуют носить свободную обувь.
Профилактика остеохондропатии позвоночника заключается в занятиях лечебной физкультурой для создания мышечного корсета. Усиленные физические нагрузки необходимо ограничить. Ношение корсета при данном заболевании неэффективно.
Хорошей профилактикой остеохондропатии бедренной кости служит массаж, плавание.
Для предупреждения остеохондропатии бугра большеберцовой кости спортсменам во время тренировок рекомендуют вшивать в форму поролоновые подушки 2-4см толщиной.
Видео с YouTube по теме статьи:
Информация является обобщенной и предоставляется в ознакомительных целях. При первых признаках болезни обратитесь к врачу. Самолечение опасно для здоровья!
Лечение остеохондропатии
Причины возникновения остеохондропатии
Остеохондропатией называют асептический некрозный процесс в тканях губчатой кости. Ему свойственно хроническое течение и предрасположенность к микропереломам.
Обычно остеохондропатии – следствие нарушения местного кровообращения в результате воздействия различных факторов (врождённых, обменных, травматических). Чаще всего остеохондропатия затрагивает ладьевидную и плюсневые кости.
Впервые остеохондропатию ладьевидной кости описал в 1908 году А.Келлер, в его же честь очень часто данную разновидность остеохондропатии называют болезнью Келлера. Этим заболеванием чаще болеют мальчики в возрасте 5-9 лет. Правая и левая нога поражаются одинаково часто.
Причиной возникновения остеохондропатии ладьевидной кости считают травму. Ладьевидная кость постоянно испытывает значительную статическую нагрузку, при том даже условии, что ее окостенение происходит позже всех костей стопы. Ядро окостенения появляется в конце четвертого года жизни. Она является верхушкой свода и имеет наименее разветвленную сосудистую сеть. Иногда причину возникновения данной разновидности остеохондропатии видят в нарушении процессов кровоснабжения и нормального окостенения. Как результат, остеохондропатию ладьевидной кости обосновывают поздним окостенением, недостаточной сосудистой сетью, травмами, статическим перегрузкам.
Клинические проявления остеохондропатии:
- боль при ходьбе;
- щадящая болезненная хромота – больной становится на внешний край стопы, располагая ее в варусном положении;
- развивается припухлость, отек среднего отдела стопы, гипотрофия мышц голени.
Остеохондропатию плюсневых костей А.Келлер описал в 1914 гонду. Остеохондропатии II-III плюсневых костей чаще возникают в основном у девочек в возрасте от 10 до 18 лет.
Причиной возникновения остеохондропатии плюсневых костей считают статические перегрузки с нарушением микроциркуляции эпифизов костей и процессов окостенения, трофики. При плоской, плоско-вальгусной и распластанной стопе передний отдел расходится веерообразно и уплощается поперечный свод. Нагрузка постоянно приходится на головки II и III плюсневых костей, в которых амплитуда движения ограничена. Возникает постоянное перерастяжение и перенапряжение связок, капсулы суставов. Перерастяжение капсулы плюсно-фаланговых суставов в свою очередь приводит к перегибу и искажению сосудистой сети (особенно при торсии плюсневых костей), что обусловливает нарушение микроциркуляции и развитие некроза головок II или III плюсневых костей. Итак, статико-механические факторы становятся пусковым механизмом развития остеохондропатий головок II и III плюсневых костей.
- хроническое течение заболевания;
- от начала асептического некроза до восстановления структуры головок может пройти около 5 лет;
- полное восстановление конгруэнтности суставов так и не происходит;
- постепенно развивается и нарастает боль в переднем отделе стопы, хромота,
- нагружается внешний край стопы;
- возникает припухлость на тыльной поверхности в основном над головками II и III плюсневых костей;
- повышается локальная температура кожи над участком повреждения;
- при пальпации боль локализуется в проекции головок II и III плюсневых костей;
- увеличиваются контуры головок, они становятся неровными и бугристыми;
- постепенно развивается укорочение II и III пальцев, обостряет боль нагрузка по оси пальцев и сжатие головок плюсневых костей;
- активные движения пальцев, особенно подошвенное сгибание, ограничены и обостряют боль.

Остеохондропатия тела позвонка встречается реже вышеперечисленных видов болезни.
Остеохондропатия тела позвонка (болезнь Кальве) наиболее вероятно имеет травматическое происхождение. Возникает асептический некроз тела позвонка, чаще всего в одном из позвонков нижнегрудного или верхнепоясничного отдела позвоночника.
Клинические проявления:
- боль в спине (позвоночнике), которая со временем нарастает;
- боль иррадирует в межреберные промежутки, ягодичную область, нижние конечности;
- дети становятся малоподвижными и пассивными;
- развивается умеренное напряжение мышц спины, кифозная осанка;
- на вершине выступающего остистого отростка кожа имеет нормальный цвет и температуру;
- иногда наблюдается субфебрильная температура;
- нажатие на выступающий остистый отросток вызывает боль;
- нарушается функция позвоночника.
Структура уплощенного позвонка равномерная, с равными верхними и нижними краями и более значительным выступлением тела позвонка вперед. Значительно увеличивается межпозвоночное пространство между уплощенным позвонком и соседними позвонками.
Болезнь Кальве имеет длительное течение (годами) и часто бывает случайной находкой при исследовании позвоночника.
Как лечить остеохондропатия?
Лечение остеохондропатии ладьевидной кости заключается в разгрузке и иммобилизации стопы сроком на 1,5-2 месяца.
Для этого может быть назначено:
- физиотерапевтические методы
- электрофорез кальцием,
- электрофорез новокаином,
- фонофорез гидрокортизоном,
- массаж,
- лечебная физкультура,
- аппликации
- шалфея,
- озокерита,
- парафина.
На ранних стадиях остеохондропатии плюсневых костей лечение консервативное. Обязательно назначают корректирующие супинаторы с изложением свода (индивидуального изготовления), что восстанавливает статику стопы.
Далее для снятия боли и отека назначают:
- электрофорез кальцием,
- электрофорез новокаином,
- фонофорез гидрокортизоном,
- магнитотерапия,
- компрессы с 30-50% раствором димексида (кладут только на кожу, смазанную гепариновой и гидрокортизоновой мазями в равных соотношениях).
Компрессы делают в течение 7-10 дней, затем через 2 недели повторяют.
Назначают также шалфейные аппликации, массаж нижних конечностей, поясничного отдела позвоночника, контрастные ванночки перед сном. После ванночек надевают шерстяные носки, больные не должны ходить до утра. На курс лечения назначают 12-14 ванночек.
При поздних стадиях показано оперативное лечение – артропластика плюсно-фаланговых суставов.
Лечение остеохондропатии тела позвонка консервативно. Важно предотвратить осевую нагрузку на позвоночник – применяют реклинирующие укладки, ношение коррегирующих корсетов, корректирующую гимнастику для восстановления силы и выносливости мышц спины, массаж, плавание на спине. Показан также сон в корректирующих гипсовых кроватях. Лечение необходимо проводить с целью возрастной стабилизации позвоночника.
С какими заболеваниями может быть связано
Лечение остеохондропатии ладьевидной кости должно быть своевременным и отвественным – как со стороны медиков, так и со стороны пациента. Стоит лишь нарушить лечебный режим, как восстановления размера и формы ладьевидной кости можно не ожидать, рискует развиться деформирующий артроз сустава Шопара. Остеохондропатия плюсневых костей рискует осложниться деформирующим остеоартрозом с костными наростами.
Лечение остеохондропатии в домашних условиях
Лечение остеохондропатий в большинстве своем производится у домашних условиях за исключением тех случаев, когда пациенту показано хирургическое вмешательство. В то же время пациенту показаны весьма специфичные процедуры (физиотерапия, массажи, фоно- и электрофорез, массажи и прочее), что требует посещения им специализированных медицинских учреждений и амбулаторное лечение в них. В домашних условиях лечение продолжается ношением коррегирующих корсетов, стелек, выполнением ЛФК, применением ванночек и аппликаций по назначению медика.
Какими препаратами лечить остеохондропатия?
Медикаментозная терапия в лечении остеохондропатий не столь популярна как физиотерапевтические методы. В то же время в лечении эффективность демонстрируют димексид и новокаин, гидрокортизоновая и гепариновая мази. Дозировку и длительность курса применения этих и других медикаментов следует уточнять у своего лечащего врача.
Лечение остеохондропатии народными методами
Применение народных средств в лечении остеохондропатий непопулярно, если только это не контрастные ванночки и аппликации с отварами трав. Любые подробности следует уточнять у своего лечащего врача.
Лечение остеохондропатии во время беременности
Лечение остеохондропатий в период беременности во многом совпадает с общими принципами уместной в данных случаях терапии. Впрочем остеохондропатии более свойственны для детского и подросткового возраста, в то же время фактор травмы может случиться и в репродуктивном возрасте женщины.
В любом случае лечение должно быть согласовано со специалистами из смежных областей медицины (травматолог, ортопед и непременно гинеколог). Цель – нормализовать качество жизни беременной женщины и обеспечить нормальное родоразрешение, по возможности потенциально опасные для плода методы лечения откладывают на послеродовой период.
К каким докторам обращаться, если у Вас остеохондропатия
Когда имеет место остеохондропатия ладьевидной кости, то при пальпации боль локализуется в проекции ладьевидной кости. Кожа над повреждение сохраняет нормальный цвет, локальная температура не повышается. Болевой синдром может длиться от нескольких дней и недель до года.
На рентгенограммах прилегающие кости расширены, ладьевидная кость сначала остеопоротическая, затем становится сплющенной (напоминает полумесяц) и фрагментируется. В дальнейшем происходит восстановление ее формы и размера, но она все еще обладает склеротической структурой.
В начале остеохондропатии плюсневых костей (I стадия) при рентгенологическом исследовании в их головках определяется серповидное костное уплотнение, расширение суставной щели. Во II стадии суставная щель расширяется, головки уплощаются, становятся волнообразными, метафизная часть кости уплотняется. При III стадии эпифиз (головка) теряет свою однообразную структуру, в нем чередуются очаги просветления и уплотнения костной ткани. Нарастает фрагментация головки, контуры которой расширены, поверхность уплощена, а по бокам появляются костные разрастания. Зона метафиза утолщается. IV стадия – репаративная. Структура головки восстанавливается, становится однообразной, но всегда остается деформированной, блюдцевидной; плюсневая кость становится короче. Суставная поверхность I фаланги уплощается, расширяется и деформируется. V стадия – стадия развития деформирующего остеоартроза с костными наростами вокруг уплощенной, расширенной и деформированной головки, метафиз костей утолщенный, в полости сустава могут быть свободные костные тела (суставные мыши). Утолщение дистального конца плюсневой кости обусловлено биомеханическими и статическими факторами.
В начале остеохондропатии тела позвонка на рентгенограмме центральной части позвонка определяется остеопороз с неравномерной толщиной замыкающей пластинки. В дальнейшем происходит уплощение позвонка сначала наполовину, а затем на четверть его высоты.
Лечение других заболеваний на букву – о
Информация предназначена исключительно для образовательных целей. Не занимайтесь самолечением; по всем вопросам, касающимся определения заболевания и способов его лечения, обращайтесь к врачу. EUROLAB не несет ответственности за последствия, вызванные использованием размещенной на портале информации.
Симптоматика и лечение остеохондропатии
Остеохондропатия это общее название костных болезней асептической (неинфекционной) этиологии, вызывающих некротические процессы в области губчатого вещества эпифизов (концевой части трубчатой кости, из которой формируется сустав). Развитие заболевания приводит к постепенной деформации и разрушению сустава, сопровождающимся искривлением пораженной кости. Болезнь способна поразить любую кость скелета, но более вероятно развитие патологии костей ног. Бедро, колено, голень и ступня, принимающие на себя основную часть нагрузки при движении, более подвержены риску развития патологии. Чаще всего остеохондропатия костей встречается у детей и подростков 5-ти – 16-ти лет, но иногда такой диагноз ставится и молодым людям более старшего возраста – до 20 лет.
Основные причины остеохондропатии
Согласно статистическим данным, остеохондропатии составляют примерно 2,5 – 3% от общего числа выявленных костно-суставных патологий. Однозначных причин развития остеохондропатии медицинской наукой на данный момент не определено, поскольку это заболевание костей отличается большим многообразием форм. Но большинство специалистов сходятся во мнении, что причиной недуга является нарушение нормального кровоснабжения различных участков скелетного аппарата.

Нехватка поступающих с кровью стимуляторов регенерации вызывает сбой в ходе восстановительных процессов. Костная ткань нижних конечностей в местах дефицита питательных веществ становится хрупкой, легко поддается травмированию и деформации, в местах наибольшей нагрузки на сустав развиваются остеофиты – костные наросты. Одновременно с губчатым веществом, из которого состоит головка сустава, разрушается и окружающая его хрящевая оболочка. В итоге процесс приводит к некрозу – постепенному отмиранию костно-хрящевых клеток.
Спровоцировать местное нарушение кровообращения, ведущее к развитию остеохондропатиии, способны следующие факторы:
- Травмы конечности. При восстановлении (сращивании) после травмирования костной и хрящевой ткани может произойти частичное защемление кровеносного сосуда, приводящее к ограничению идущего по нему кровотока;
- Гормональный дисбаланс, возникающий во время перестройки систем организма в пубертатный (подростковый) период;
- Бурный рост, приводящий к дефициту в организме солей фосфора, кальция, и других микроэлементов, необходимых для укрепления костей;
- Отставание развития системы кровоснабжения от роста скелета в подростковом возрасте;
- Чрезмерная нагрузка на костный аппарат в детском и подростковом возрасте – занятия спортом или хореографией;
- Гиподинамия – нередкое явление среди современных подростков, увлеченных компьютерными играми и соцсетями, приводящее к застою кровотока;
- Дефицит в рационе питания белка, необходимого для укрепления структуры мышц и костно-хрящевой ткани;
- Нехватка витаминов;
- Лишний вес, который не только увеличивает хроническую нагрузку на суставы, но и лишает их значительного объема крови из-за необходимости снабжения ею жировой ткани;
- Врожденные аномалии развития костно-суставного аппарата, такие как дисплазия – недоразвитость сустава;
- Инфекции различной этиологии;
- Эндокринные патологии
- Наследственная предрасположенность. Если один из родителей когда-либо страдал осеохондропатией, вероятность развития ее у ребенка значительно повышается.

Остеохондропатии выделены в отдельную группу в МКБ-10 (десятом варианте Международной классификации болезней). Код отсеохондропатии по МКБ 10 зависит от локализации патологии:
- Остеохондропатия бугристости большеберцовой кости – М92.0;
- Остеохондропатия коленного сустава – М92.5;
- Остеохондропатия коленной чашечки – М92.4;
- Остеохондропатия таза и остеохондропатия лонно-седалищного сочленения, а также остеохондропатия головки бедренной кости и тазобедренного сустава – М91.
Патологии остальных частей костного аппарата нижних конечностей – остеохондропатия голеностопного сустава, остеохондропатии стопы, включающие остеохондропатию ладьевидной кости стопы, остеохондропатию таранной кости, остеохондропатию пяточной кости и 1 2 плюсневых костей стопы, – относятся к подгруппе, названной «Другие остеохондропатии». Она имеет общий код М93.
Любая форма болезни нуждается в длительной комплексной терапии. Патологический процесс имеет обратимый характер, и при своевременной диагностике и лечении может наступить полное выздоровление. Без лечения остеохондропатия приводит к серьезным последствиям – пораженная кость может сломаться просто под тяжестью тела человека.
Стадии и симптомы остеохондропатии
Классификация остехондропатий по стадийному приз стадиям зависит от степени поражения. Специалисты выделяют следующие стадии остеохондропатии:
- Начальная стадия – длится несколько месяцев и приводит к развитию некроза костно-хрящевых тканей;
- Стадия средней тяжести – заканчивается компрессионным переломом, при котором происходит частичное разрушение и вклинивание костей друг в друга. Продолжается до полугода;
- Стадия фрагментации продолжается до трех лет. На этом этапе начинается рассасывание пораженного болезнью участка костной ткани и ее замещение грануляционными клетками;
- Стадия восстановления после проведения курса терапии имеет индивидуальный характер и длится от нескольких месяцев до полутора лет. Формы и структуры пораженных костей на этом этапе восстанавливаются полностью.
От начальной стадии до стадии восстановления проходит 2-4 года. Каждая из разновидностей остеохондропатии нижних конечностей имеет присущие ей специфические симптомы:
- Поражение тазобедренного сустава, известное также, как болезнь Легга-Кальве-Пертеса, проявляется болью в области повреждения, отдающей в колено, ограничением динамики сустава, частичной атрофией мышц бедра и голени. Больная нога может стать короче на полтора-два сантиметра;
- Когда недуг локализуется в зоне бугристости большеберцовой кости, диагностируется болезнь Осгуда-Шлаттера. Для нее характерны припухлость и отечность места поражения, боли, усиливающиеся при нагрузках (подъеме по ступеням лестницы, стоянии на коленях), слабо выраженное нарушение функций коленного сустава;
- Поражение ладьевидной кости стопы, или болезнь Келлера 1, вызывает боли в стопе и хромоту. Покраснение и отечность проявляются редко;
- Остеохондропатия плюсневых костей (болезнь Келлера 2) выражается в укорочении 2 и 3 пальцев ноги, ограниченностью их динамических возможностей, покраснением кожного покрова в этой зоне;
- Болезнь Шинца (остеохондропатия пяточного бугра) имеет скудную клиническую картину, выражающуюся в припухлости и болезненности зоны поражения.
Подобные симптомы характерны для многих костно-суставных патологий. Для правильного лечения важна дифференциация перечисленных видов остеохондропатии от других заболеваний нижних конечностей. Поставить правильный диагноз опытный хирург-ортопед сможет после полного обследования больного.

Диагностика и лечение патологии
Установление диагноза начинается с осмотра пациента врачом и подробного опроса его. Ортопед проводит пальпацию пораженного участка конечности, проверяет динамические качества сустава. Затем больному рекомендуется пройти инструментальную диагностику, которая поможет подтвердить или опровергнуть предварительное заключение врача. В число диагностических процедур входит:
- Рентгенологическое обследование пораженного участка конечности;
- Ультразвуковое исследование (УЗИ) костной ткани;
- Магнитно-резонансная томография (МРТ) сустава и хрящевой оболочки;
- Компьютерная томография (КТ).
Также проводятся общие анализы крови (ОАК), ее биохимического состава, специализированные тесты, позволяющие выявить гормональный уровень. Исходя из полученных данных, назначается курс терапевтических процедур.
Лечение остеохондропатии костей включает, как консервативные, так и оперативные методики. Хирургическое вмешательство показано в редких случаях, при отделении пораженного участка от основной части кости. Чаще проблема решается при помощи медикаментозных и физиотерапевтических процедур.
Фармацевтическая часть курса при сильных болях в кости включает применение нестероидных противовоспалительных препаратов (НПВП) в форме мази – Диклофенак, Кетопрофен, Инлометацин. Также необходимо употреблять комплекс витаминов и микроэлементов, способствующих активизации регенеративных процессов.
Но основной упор делается на физиотерапию. При поражении головки бедренной кости рекомендуется скелетное вытяжение с грузом. Если пострадали плюсневые (ладьевидные) кости стопы, накладывается специальный гипсовый «сапог», в дальнейшем необходимо ношение обуви с супинатором. Также важная роль в лечебном процессе отводится массажу и лечебной физкультуре при остоеохондропатии плюсневой кости и других участков скелета.
Для лечения патологии используется множество средств, применение которых позволяет полностью излечиться от остеохондропатии нижних конечностей. Но лечебный процесс может занять длительный период, на протяжении которого необходимо выполнять все рекомендации лечащего врача.
При соблюдении назначений ортопеда высока вероятность выздоровления. Для предотвращения рецидивов болезни костей нужно вести здоровый образ жизни, соблюдать умеренную физическую активность, избегая перегрузок и травм, следить за весом тела, проходить регулярные профилактические осмотры.
Остеохондропатия

- Атрофия мышц в месте поражения
- Боль в колене
- Боль в позвоночнике
- Боль в пораженной области
- Боль в пятке
- Боль в спине
- Боль в стопе
- Искривление позвоночника
- Нарушение двигательной функции
- Ограничение подвижности сустава
- Отек в области пятки
- Отечность в области тыла стопы
- Отечность в пораженном месте
- Покраснение в области тыла стопы
- Покраснение кожи в месте поражения
- Укорочение одной ноги
- Усталость спины
- Хромота
Остеохондропатия – это собирательное понятие, включающее в себя заболевания, поражающие опорно-двигательную систему, на фоне происходит деформация и некроз поражённого сегмента. Примечательно то, что такие патологии наиболее часто встречаются у детей и подростков.
В настоящее время причины формирования недуга являются белым пятном для специалистов из области ортопедии. Тем не менее клиницистами выделяется ряд предрасполагающих факторов, среди которых – генетическая предрасположенность и подверженность частым травмам.
Симптоматика будет отличаться в зависимости от поражённого сегмента и формы протекания патологического процесса. Наиболее часто встречаются такие клинические проявления, как болевой синдром, ограниченность движений и появление видимой деформации кости.
Основу диагностических мероприятий составляют инструментальные обследования, а именно УЗИ и МРТ. Однако на фоне того, что болезнь имеет специфические внешние симптомы, в диагностировании принимает участие тщательный физикальный осмотр.
Лечение недуга в подавляющем большинстве ситуаций ограничивается применением консервативных методик, в частности ЛФК и приём медикаментов. Тем не менее иногда, для того чтобы устранить заболевание требуется хирургическое вмешательство.
Согласно международной классификации болезней подобной патологии присвоено несколько значений, отличающихся в зависимости от локализации разрушительного процесса. Таким образом, остеохондропатия коленного сустава имеет код по МКБ-10 – М92.5, поражение бугристости большеберцовой кости – М92.0, а надколенника – М92.4. Другие остеохондропатии имеют шифр М93.
Этиология
Патогенез и источники возникновения подобной категории недугов остаются до конца не изученными. Однако наиболее вероятной причиной формирования клиницисты считают травмирование костей или чрезмерные физические нагрузки на них. Помимо этого, существует несколько иных предрасполагающих факторов, среди которых стоит выделить:
- гормональный дисбаланс, спровоцированный протеканием патологий со стороны эндокринной системы, которая состоит из таких органов, как гипофиз, щитовидная железа, надпочечники и яичники;
- метаболический синдром, т. е. нарушение обмена незаменимых веществ;
- неправильный процесс кровоснабжения костной ткани;
- широкий спектр патологий инфекционной природы;
- недостаточное поступление и содержание кальция в человеческом организме;
- дефицит магния, витаминов и иных полезных веществ;
- профессиональное занятие спортом – в таких случаях наблюдаются не только частые микротравмы, но также такое состояние, при котором конечности и позвоночник находятся в неестественном положении;
- нерациональное питание;
- присутствие у человека какой-либо стадии ожирения.
Также стоит отметить, что на формирование дегенеративно-дистрофического процесса в костях оказывает влияние генетическая предрасположенность, при этом достаточно, чтобы один из родителей ребёнка перенёс подобный недуг.
Отличительной особенность болезни является то, что основную группу риска составляют дети и подростки. Однако стоит отметить, что патологический процесс имеет доброкачественное течение.
Классификация
Остеохондропатии у детей и лиц юношеского возраста специалистами из области ортопедии разделяются на 4 группы, каждая из которых имеет свои разновидности и характерные особенности.
Для 1 категории свойственна локализация очага дистрофических и некротических нарушений в эпифизе, т. е. в трубчатых костях. Сюда стоит отнести:
- остеохондропатию головки бедренной кости;
- остеохондропатию головки плюсневой кости;
- остеохондропатию ключицы, а именно в её конце, расположенном в грудном отделе позвоночника;
- остеохондропатию фаланг пальцев верхних конечностей.
Вторая группа болезни включает в себя те формы, которые поражают короткие трубчатые кости. Таким образом, патология делится на:
- остеохондропатию ладьевидной кости стопы;
- остеохондропатию полулунной кости кисти;
- остеохондропатию ладьевидной кости запястья;
- остеохондропатию тела позвонка.
Ещё одна категория представлена присутствием очагов патологического процесса в апофизах и существует в таких типах:
- остеохондропатия бугристости большеберцовой кости;
- остеохондропатия бугра пятки;
- остеохондропатия апофизарных колец позвоночника.
4 группа болезни состоит из повреждения поверхностных или клиновидных суставов – представляет собой частичную остеохондропатию, поскольку в патологический процесс вовлекаются:
- локтевой сустав;
- коленный сустав;
- голеностоп.
Классификация остеохондропатии по степени тяжести протекания:
- начальная или некроз костной ткани – длительность составляет несколько месяцев, а главным симптомом считаются болевые ощущения в области поражённого сегмента. Примечательно то, что во время прохождения пациентом инструментальных диагностических процедур какие-либо изменения могут отсутствовать;
- среднетяжелая или «компрессионный перелом» – может продолжаться от 2 месяцев до полугода. В таких ситуациях наблюдается «проседание» костей, отчего они вклиниваются друг в друга;
- фаза фрагментации – длится от полугода до 3 лет. На таком этапе прогрессирования отмечается рассасывание тех участков кости, которые подверглись дегенерации и некрозу, а также происходит замещение нормальной ткани грануляционными клетками. Подобные факторы приводят к уменьшению высоты кости;
- восстановление – время протекания варьируется от нескольких месяцев до полутора года. На данном этапе осуществляется нормализация формы и структуры кости.
В общей сложности весь цикл остеохондропатии составляет 2-4 года.
Симптоматика
Поскольку существует несколько разновидностей такого заболевания, то вполне естественно, что каждая из них будет обладать собственными особенностями.
Например, остеохондропатическое повреждение тазобедренного сустава, что также носит название болезнь Легга-Кальве-Пертеса, имеет такие характеристики:
- поражение головки тазобедренной кости;
- возрастная категория пациентов от 4 до 9 лет – у мальчиков диагностируется в несколько раз чаще, нежели у девочек;
- первый симптом – незначительная хромота;
- возникновение сильных болевых ощущений в области повреждения;
- распространение болезненности в зону колена;
- ограничение движений в суставе;
- атрофия мышц, располагающихся в бедре и голени;
- укорочение больной ноги примерно на 2 сантиметра.
Остеохондропатия бугристости большеберцовой кости наиболее часто диагностируется у лиц мужского пола в возрасте 12-15 лет. Второе название патологии – болезнь Осгуда-Шлаттера. Симптоматика включает в себя:
- припухлость и отёчность больного участка;
- боли, которые склонны к повышению интенсивности выраженности во время ходьбы по лестнице, а также в процессе длительного стояния на коленях;
- незначительное нарушение функционирования сустава.

При остеохондропатии плюсневой кости, наиболее часто поражающей девочек возрастом от 1 года до 15 лет происходит постепенное развитие патологического процесса. Болезнь Келлера 2 представлена такими признаками:
- периодическими болями в месте поражения;
- хромотой;
- незначительной отёчностью и покраснением кожного покрова в районе тыла стопы;
- укорочением 2 и 3 пальца больной конечности;
- резким ограничением двигательной функции.
Остеохондропатия стопы, а именно ладьевидной её кости, что также называется болезнь Келлера 1 формы, в подавляющем большинстве ситуаций поражает мальчиков в возрастной категории от 3 до 7 лет. Основными симптомами принято считать беспричинные боли в стопе и хромоту. В редких случаях наблюдается гиперемия и отёчность.
Локализация патологии в бугре пятки или болезнь Шинца считается одной из самых редких разновидностей недуга, диагностирующейся у детей от 7 до 14 лет. Обладает скудной клинической картиной, поскольку выражается лишь в болях и припухлости больного сегмента.
В отличие от предыдущей формы болезнь Шейермана-Мау или остеохондропатия позвонков представляет собой наиболее распространённый тип заболевания, зачастую встречающийся у мальчиков. Главными проявлениями принято считать:
- кифоз среднегрудного и нижнегрудного отдела позвоночного стола – при этом спина округляется;
- слабовыраженные боли – иногда такой симптом вовсе отсутствует;
- межпозвоночная невралгия.

Остеохондропатия позвоночника, известная также, как болезнь Кальве развивается у детей 4-7 лет. Симптоматическую картину составляют беспричинная боль и быстрая утомляемость спины.
Что касается частичных остеохондропатий, то они больше свойственны людям от 10 до 25 лет, причём у мужчин чаще диагностируются, нежели у представительниц женского пола. Примерно в 85% ситуаций встречается остеохондропатия колена. Основным клиническим проявлением выступает деформация поражённого сегмента.
Диагностика
Поставить правильный диагноз может только врач-ортопед на основании информации, полученной после прохождения пациентом инструментальных обследований. Однако не последнее место в процессе диагностирования занимают такие манипуляции, выполняемые непосредственно клиницистом:
- изучение истории болезни – для установления факта присутствия эндокринологических патологий или инфекционных недугов;
- анализ жизненного анамнеза – позволит выяснить наиболее характерный для того или иного человека физиологический предрасполагающий фактор;
- детальный осмотр и пальпация поражённой области – сюда также стоит отнести оценивание походки и двигательных функций;
- тщательный опрос больного или его родителей – для выяснения первого времени появления клинических признаков и степени их выраженности. Совокупность таких факторов укажет на этап протекания остеохондропатии ладьевидной кости или любой иной локализации.
Инструментальные диагностические процедуры основываются на выполнении:
- рентгенографии поражённого сегмента;
- УЗИ костей;
- магнитно-резонансной томографии и КТ костей.

Лабораторные исследования носят вспомогательный характер и предполагают осуществление:
- биохимии крови;
- гормональных тестов;
- общеклинического анализа крови.
Лечение
Наиболее часто избавиться от поражения голеностопного, коленного, тазобедренного или любого иного сустава удаётся при помощи консервативных терапевтических методик. Из этого следует, что основу лечения составляют:
- наложение скелетного вытяжения – зачастую показано при остеохондропатии головки бедренной кости;
- физиотерапевтические процедуры, а именно кальциевый и фосфорный электрофорез, а также парафиновые аппликации и прогревание;
- витаминотерапия;
- выполнение комплекса лечебной физкультуры, который подбирается индивидуально для каждого пациента с подобным диагнозом;
- ношения специального гипсового сапога – применимо при повреждении плюсневой кости и ладьевидной кости стопы. После этого необходимо ношение обуви с супинатором;
- лечебный массаж.
Что касается хирургического вмешательства, то оно показано только в случаях образования «суставной мыши» – это происходит в тех ситуациях, когда повреждённая область отделяется от суставной поверхности. Рекомендацией к операции также выступают частые блокады сустава при остеохондропатии надколенника или другой области.
Профилактика и прогноз
Поскольку точные причины формирования подобного недуга неизвестны, то и специально предназначенных профилактических мероприятий также не существует. Тем не менее для снижения вероятности возникновения болезни людям стоит придерживаться следующих несложных правил:
- избегать частого травмирования костей;
- вести в меру активный образ жизни;
- контролировать массу тела и удерживать её в пределах индивидуальной нормы;
- избегать чрезмерных физических нагрузок;
- заниматься ранним выявлением и полноценным лечением патологий, которые, возможно, могут привести к дегенерации и некрозу тканей;
- несколько раз в год проходить полный профилактический осмотр, в особенности это нужно лицам с отягощённой наследственностью.
Прогноз болезни зачастую благоприятный – длительное лечение позволяет добиться полного выздоровления, а также восстановления структуры и формы кости. Однако не исключается вероятность возникновения последствий, среди которых – деформирующий артроз, ограниченность подвижности сустава, переход недуга в хроническую форму и инвалидизация пациента. Стоит учитывать, что такие осложнения развиваются достаточно редко, а летальный исход вовсе не зафиксирован.
Остеохондропатии
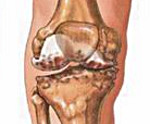
Остеохондропатии – группа цикличных, длительно текущих заболеваний, в основе которых лежит нарушение питания костной ткани с ее последующим асептическим некрозом. Вторичные клинические и рентгенологические проявления остеохондропатий связаны с рассасыванием и замещением разрушенных участков кости. К остеохондропатиям относятся болезнь Легга-Кальве-Пертеса, болезнь Остгуд-Шлаттера, Болезнь Келера, болезнь Шейермана-Мау, болезнь Шинца и др. Диагностика остеохондропатии основывается на УЗИ, рентгенологических и томографических данных. Лечение включает иммобилизацию, физиотерапию, витаминотерапию, ЛФК. По показаниям проводится хирургическое лечение.
МКБ-10


Общие сведения
Остеохондропатии развиваются у пациентов детского и юношеского возраста, чаще поражают кости нижних конечностей, характеризуются доброкачественным хроническим течением и относительно благоприятным исходом. Подтвержденных данных о распространенности остеохондропатий в медицинской литературе не имеется.
Классификация
В травматологии выделяют четыре группы остеохондропатий:
- Остеохондропатии метафизов и эпифизов длинных трубчатых костей. В эту группу остеохондропатий входит остеохондропатия грудинного конца ключицы, фаланг пальцев рук, тазобедренного сустава, проксимального метафиза большеберцовой кости, головок II и III плюсневых костей.
- Остеохондропатии коротких губчатых костей. К этой группе остеохондропатий относится остеохондропатии тел позвонков, полулунной кости кисти, ладьевидной кости стопы, а также сесамовидной кости I плюснефалангового сустава.
- Остеохондропатии апофизов. В эту группу остеохондропатий включают остеохондропатию лонной кости, апофизарных дисков позвонков, бугра пяточной кости и бугристости большеберцовой кости.
- Клиновидные (частичные) остеохондропатии, поражающие суставные поверхности локтевого, коленного и других суставов.

С учетом особенностей течения патологического процесса различают четыре стадии заболевания:
- Первая. Некроз костной ткани. Продолжается до нескольких месяцев. Больного беспокоят слабые или умеренные боли в пораженной области, сопровождающиеся нарушением функции конечности. Пальпация болезненна. Регионарные лимфатические узлы обычно не увеличены. Рентгенологические изменения в этот период могут отсутствовать.
- Вторая. «Компрессионный перелом». Продолжается от 2-3 до 6 и более месяцев. Кость «проседает», поврежденные костные балки вклиниваются друг в друга. На рентгенограммах выявляется гомогенное затемнение пораженных отделов кости и исчезновение ее структурного рисунка. При поражении эпифиза его высота уменьшается, выявляется расширение суставной щели.
- Третья. Фрагментация. Длится от 6 месяцев до 2-3 лет. На этой стадии происходит рассасывание омертвевших участков кости, их замещение грануляционной тканью и остеокластами. Сопровождается уменьшением высоты кости. На рентгенограммах выявляется уменьшение высоты кости, фрагментация пораженных отделов кости с беспорядочным чередованием темных и светлых участков.
- Четвертая. Восстановление. Продолжается от нескольких месяцев до 1,5 лет. Происходит восстановление формы и, несколько позже – и структуры кости.
Полный цикл остеохондропатии занимает 2-4 года. Без лечения кость восстанавливается с более или менее выраженной остаточной деформацией, в дальнейшем приводящей к развитию деформирующего артроза.

Остеохондропатии
Болезнь Пертеса
Полное название – болезнь Легга-Кальве-Пертеса. Остеохондропатия тазобедренного сустава. Поражает головку тазобедренной кости. Чаще развивается у мальчиков в возрасте 4-9 лет. Возникновению остеохондропатии может предшествовать (не обязательно) травма области тазобедренного сустава.
Болезнь Пертеса начинается с легкой хромоты, к которой позже присоединяются боли в области повреждения, нередко отдающие в область коленного сустава. Постепенно симптомы остеохондропатии усиливаются, движения в суставе становятся ограниченными. При осмотре выявляется нерезко выраженная атрофия мышц бедра и голени, ограничение внутренней ротации и отведения бедра. Возможна болезненность при нагрузке на большой вертел. Нередко определяется укорочение пораженной конечности на 1-2 см, обусловленное подвывихом бедра кверху.
Остеохондропатия длится 4-4,5 года и завершается восстановлением структуры головки бедра. Без лечения головка приобретает грибовидную форму. Поскольку форма головки не соответствует форме вертлужной впадины, со временем развивается деформирующий артроз. С диагностической целью проводят УЗИ и МРТ тазобедренного сустава.
Для того, чтобы обеспечить восстановление формы головки, необходимо полностью разгрузить пораженный сустав. Лечение остеохондропатии проводится в стационаре с соблюдением постельного режима в течение 2-3 лет. Возможно наложение скелетного вытяжения. Пациенту назначают физио- витамино- и климатолечение. Огромное значение имеют постоянные занятия лечебной гимнастикой, позволяющие сохранить объем движений в суставе. При нарушении формы головки бедра выполняются костно-пластические операции.
Болезнь Остгуд-Шлаттера
Остеохондропатия бугристости большеберцовой кости. Болезнь развивается в возрасте 12-15 лет, чаще болеют мальчики. Постепенно возникает припухлость в области поражения. Пациенты жалуются на боли, усиливающиеся при стоянии на коленях и ходьбе по лестнице. Функция сустава не нарушается или нарушается незначительно.
Лечение остеохондропатии консервативное, проводится в амбулаторных условиях. Пациенту назначают ограничение нагрузки на конечность (при сильной боли накладывают гипсовую шину на 6-8 недель), физиолечение (электрофорез с фосфором и кальцием, парафиновые аппликации), витаминотерапию. Остеохондропатия протекает благоприятно и заканчивается выздоровлением в течение 1-1,5 лет.
Болезнь Келера-II
Остеохондропатия головок II или III плюсневых костей. Чаще поражает девочек, развивается в возрасте 10-15 лет. Болезнь Келера начинается постепенно. В области поражения возникают периодические боли, развивается хромота, проходящая при исчезновении болей. При осмотре выявляется незначительный отек, иногда – гиперемия кожи на тыле стопы. В последующем развивается укорочение II или III пальца, сопровождающееся резким ограничением движений. Пальпация и осевая нагрузка резко болезненны.
В сравнении с предыдущей формой данная остеохондропатия не представляет значительной угрозы для последующего нарушения функции конечности и развития инвалидности. Показано амбулаторное лечение с максимальной разгрузкой пораженного отдела стопы. Пациентам накладывают специальный гипсовый сапожок, назначают витамины и физиотерапию.
Болезнь Келера-I
Остеохондропатия ладьевидной кости стопы. Развивается реже предыдущих форм. Чаще поражает мальчиков в возрасте 3-7 лет. Вначале без видимых причин появляются боли в стопе, развивается хромота. Затем кожа тыла стопы краснеет и отекает.
Лечение остехондропатии амбулаторное. Пациенту ограничивают нагрузку на конечность, при сильных болях накладывают специальный гипсовый сапожок, назначают физиолечение. После выздоровления рекомендуют носить обувь с супинатором.
Болезнь Шинца
Остеохондропатия бугра пяточной кости. Болезнь Шинца развивается редко, как правило, поражает детей в возрасте 7-14 лет. Сопровождается появлением болей и припухлости. Лечение остеохондропатии амбулаторное, включает в себя ограничение нагрузки, электрофорез с кальцием и тепловые процедуры.
Болезнь Шермана-Мау
Остеохондропатия апофизов позвонков. Распространенная патология. Болезнь Шейермана-Мау возникает в подростковом возрасте, чаще у мальчиков. Сопровождается кифозом средне- и нижнегрудного отдела позвоночника (круглая спина). Боли могут быть слабыми или вовсе отсутствовать. Иногда единственным поводом для обращения к ортопеду становится косметический дефект. Диагностика этого вида остеохондропатии осуществляется при помощи рентгенографии и КТ позвоночника. Дополнительно для исследования состояния спинного мозга и связочного аппарата позвоночного столба проводят МРТ позвоночника.
Остеохондропатия поражает несколько позвонков и сопровождается их выраженной деформацией, остающейся на всю жизнь. Для сохранения нормальной формы позвонков больному необходимо обеспечить покой. Большую часть дня пациент должен находиться в постели в положении на спине (при выраженном болевом синдроме проводится иммобилизация с использованием задней гипсовой кроватки). Больным назначают массаж мышц живота и спины, лечебную гимнастику. При своевременном, правильном лечении прогноз благоприятный.
Болезнь Кальве
Остеохондропатия тела позвонка. Развивается болезнь Кальве в возрасте 4-7 лет. Ребенок без видимых причин начинает жаловаться на боль и чувство утомления в спине. При осмотре выявляется локальная болезненность и выстояние остистого отростка пораженного позвонка. На рентгенограммах определяется значительное (до ¼ от нормы) снижение высоты позвонка. Обычно поражается один позвонок в грудном отделе. Лечение данной остеохондропатии проводится только в стационаре. Показан покой, лечебная гимнастика, физиопроцедуры. Структура и форма позвонка восстанавливается в течение 2-3 лет.
Частичные остеохондропатии
Обычно развиваются в возрасте от 10 до 25 лет, чаще встречаются у мужчин. Около 85% частичных остеохондропатий развивается в области коленного сустава. Как правило, участок некроза появляется на выпуклой суставной поверхности. В последующем поврежденная область может отделиться от суставной поверхности и превратиться в «суставную мышь» (свободно лежащее внутрисуставное тело). Диагностика проводится путем УЗИ или МРТ коленного сустава. На первых стадиях развития остеохондропатии проводится консервативное лечение: покой, физиотерапия, иммобилизация и т. д. При образовании «суставной мыши» и частых блокадах сустава показано оперативное удаление свободного внутрисуставного тела.
Источники:
http://artosustav.ru/osteokhondropatiya/
http://www.neboleem.net/osteohondropatija.php
http://www.eurolab.ua/treatment/420/
http://nogivnorme.ru/bolezni/zabolevaniya-kostej-i-sustavov/hondropatiya/osteohondropatiya.html
http://simptomer.ru/bolezni/sustavy-kosti/2697-osteokhondropatiya-simptomy
http://www.krasotaimedicina.ru/diseases/traumatology/osteochondropathy
http://ortocure.ru/kosti-i-sustavy/drugoe/osteohondropatiya-pyatochnogo-bugra.html


