Виды эпидурита позвоночника и сложность лечения
Грозное заболевание — эпидурит позвоночника — в острой и хронической форме может иметь одинаковые симптомы со спондилитом или абсцессом легкого, менингитом или другим недугом. Вовремя выявить и лечить его могут только специалисты, поэтому при возникновении болезненных явлений не следует пытаться решить проблему приемом анальгетиков или антибиотиков. Самолечение может оказаться опасным и приведет к инвалидности.

Что такое эпидурит?
Так называют воспалительный процесс, который протекает в соединительной ткани, заполняющей промежуток между костью (позвонком) и твердой оболочкой спинного мозга. В острой форме заболевание проявляется сильной болью в спине и повышенной температурой, что заставляет больного немедленно обратиться к врачу. Но хроническая болезнь гораздо коварнее.
При хроническом воспалении эпидуральных тканей человек может испытывать незначительные боли в районе позвоночника. Их обычно относят к последствиям переутомления, неудобной позы во время работы, простудным заболеваниям и лечат при помощи рекламируемых средств от боли в пояснице и суставах (Фастум-гель и т.п.). Местная терапия дает чувство облегчения, но болезнь продолжает развиваться.
При почти незаметном хроническом воспалительном процессе в соединительных тканях, окружающих спинной мозг, постепенно истончается или перфорируется твердая мозговая оболочка. Как только возбудитель заболевания проникает в ткани спинного мозга, возникает тяжелое воспаление и этого органа. В очень сложных случаях инфекция распространяется на оболочки головного мозга, вызывая последствия, сходные с менингитом.
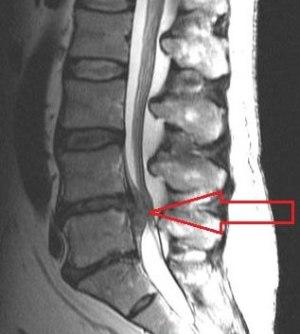 Своевременное обнаружение заболевания позволяет успешно вылечить его, не прибегая к хирургическим методам лечения. В случае запущенного эпидурита иногда возникают парезы конечностей, отклонения в работе органов малого таза. Качество жизни таких больных резко снижается, так как происходит потеря ими трудоспособности, ограничивается объем движений.
Своевременное обнаружение заболевания позволяет успешно вылечить его, не прибегая к хирургическим методам лечения. В случае запущенного эпидурита иногда возникают парезы конечностей, отклонения в работе органов малого таза. Качество жизни таких больных резко снижается, так как происходит потеря ими трудоспособности, ограничивается объем движений.
Среди причин воспаления тканей эпидурального пространства могут оказаться:
- травма позвоночника;
- аутоиммунная реакция организма;
- инфекционные процессы в организме;
- наличие гнойного воспаления в каком-либо органе (стоматит и кариес, гинекологические болезни, абсцессы и т.п.);
- наличие межпозвоночной грыжи.
Инфекция может быть занесена при проведении медицинских манипуляций (операции на позвоночнике, пункции и др.). Очень часто эпидурит возникает и у людей, не подвергавшихся подобным процедурам: в этом случае возбудитель болезни (например, золотистый стафилококк) заносится с током крови от имеющихся очагов гнойного воспаления.
Среди причин возникновения болезни может оказаться и заболевание позвоночника. При остеомиелите, туберкулезе или не вылеченной до конца травме в воспалительный процесс втягиваются и ткани, окружающие пораженный позвонок. Эпидурит в этом случае развивается как осложнение основной болезни.

Разновидности патологии
Кроме основного деления на острую и хроническую форму течения болезни, традиционно выделяют несколько разновидностей эпидурита. Как правило, они имеют конкретную локализацию. Чаще всего поражаются позвонки нижнего грудного и поясничного отдела.
Эпидурит, или спинальный эпидуральный абсцесс, может носить гнойный характер. Это самая тяжелая форма вторичного поражения тканей, окружающих спинной мозг. Возбудитель заболевания может быть занесен с током крови из самых разных органов, содержащих гнойный очаг. Образование большого количества гноя вызывает сдавливание находящихся рядом мягких тканей и приводит к нарушениям неврологического характера (парезы, параличи, слабость конечностей и т.п.). Гнойный эпидурит возникает в районе 1–3 грудных позвонков и чаще других приводит к осложнениям в виде менингита.
 Кроме этого, выделяют следующие виды заболевания:
Кроме этого, выделяют следующие виды заболевания:
- В случае возникновения локального воспаления вокруг грыжи или травмированного отдела позвоночника появляется реактивный, или ограниченный, эпидурит. Обычно это явление асептического характера, т. е. воспаление возникает без участия инфекционных агентов.
- Распространенный процесс захватывает области, соседствующие с очагом воспаления. Он может быть односторонним, если локализуется справа или слева от позвоночного столба. При поражении областей с обеих сторон эпидурит называют двухсторонним.
- После операции по удалению грыжи или другого вмешательства может возникнуть рубцово-спаечный эпидурит. При этом на месте проведенных манипуляций возникают фиброзные разрастания, которые и вызывают воспаление.
Каковы бы ни были причины возникновения воспаления в эпидуральном пространстве, лучшим решением будет посещение невропатолога. Врач сумеет правильно определить происхождение симптомов болезни и назначит адекватное лечение.
Симптомы и способы диагностики
Острое начало заболевания характеризуется повышением температуры тела больного до +39°С и выше. Появляются лихорадочные явления: озноб и сильная головная боль. Эти симптомы очень быстро нарастают, заставляя подозревать менингит или энцефалит. Сходство усиливается из-за характерной напряженности затылочных мышц, светобоязни и болезненной реакции на внезапный громкий звук.
Вместе с этим могут быть отмечены следующие признаки болезни:
- непереносимая боль в спине, которая становится сильнее при движении или кашле;
- часто возникает и иррадиация болей в конечности;
- в зависимости от локализации очага воспаления, нарастает мышечная слабость в ногах или сразу во всех конечностях;
- с течением времени возникает нарушение деятельности сфинктеров мочевого пузыря и кишечника.
 При обследовании пациента с острым эпидуритом врач должен дифференцировать его от других похожих по симптоматике состояний (менингита, спондилита и т.п.). Для этого может потребоваться сдача анализов крови и спинномозговой жидкости. В настоящее время правильно диагностировать болезнь помогает и метод магнитно-резонансной (МРТ) или компьютерной томографии. Все диагностические процедуры производятся только в клинических условиях. Самостоятельно определить эпидурит нельзя.
При обследовании пациента с острым эпидуритом врач должен дифференцировать его от других похожих по симптоматике состояний (менингита, спондилита и т.п.). Для этого может потребоваться сдача анализов крови и спинномозговой жидкости. В настоящее время правильно диагностировать болезнь помогает и метод магнитно-резонансной (МРТ) или компьютерной томографии. Все диагностические процедуры производятся только в клинических условиях. Самостоятельно определить эпидурит нельзя.
В сложных случаях острый приступ воспаления может перейти в хроническую форму. Повышается риск проникновения инфекции в оболочки спинного мозга и возникновения менингита. Но при посещении врача и после всех диагностических процедур воспаление в эпидуральном пространстве можно эффективно лечить.
Как происходит лечение?
Терапия эпидурита подразумевает определение и устранение причины воспалительного процесса в позвоночнике. Для этого врачи могут проводить лечение тех органов, которые служат очагами инфекции. Наравне с терапией больных органов проводится и лечение воспаленного позвоночника.
Ограниченное воспаление, вызванное наличием грыжи, вызовет потребность в оперативном лечении и устранении этого образования. Рубцово-спаечный эпидурит может быть вылечен иссечением фиброзной ткани. При гнойных процессах иногда бывает нужно удалить часть позвонка и очистить очаг от гноя.

После операции назначают терапию антибиотиками и сульфаниламидными препаратами. Параллельно больному назначают анальгетики для снятия болезненных симптомов, жаропонижающие и другие симптоматические медикаменты. Во время лечения показан постельный режим и ограничение нагрузок после устранения воспаления.
Когда острый процесс будет купирован, врач может назначить физиотерапевтические процедуры для восстановления функций позвоночника. При необходимости назначают и санаторно-курортное лечение. Комплексный подход к лечению заболевания позволяет добиваться эффективного результата без осложнений.
Чтобы лечение не затягивалось на очень долгий срок, не требовалось сложное хирургическое вмешательство, человек, которого время от времени мучают боли в спине, должен пройти обследование у невропатолога. Своевременно обнаруженное заболевание гораздо легче вылечить, чем запущенную и осложненную его форму.
Спинальный эпидурит
Спинальный эпидурит (epiduritis; синоним: спинальный эпидуральный абсцесс, наружный гнойный пахименингит, гнойный перипахименингит) — это воспалительный острый или хронический процесс в эпидуральном пространстве и на наружной поверхности твердой мозговой оболочки спинного мозга [4].
Классификация.
Классически выделяют, как и в любом другом воспалительном заболевании, острую и хроническую форму. Чаще всего поражаются позвонки нижнего грудного и поясничного отдела.
В зависимости от локализации заболевания выделяют эпидурит:
1) ограниченный – область поражения ограничивается только грыжевым выпячиванием;
2) неограниченный – воспалительный процесс наблюдается в нисходящих и восходящих сегментах;
3) распространенный односторонний – воспаление наблюдается только с одной стороны;
4) распространенный двусторонний – процесс воспаления захватывает обе стороны [3] ;
5) рубцово-спаечный – может возникнуть после операции по удалению грыжи или другого вмешательства. При этом на месте проведенных манипуляций возникают фиброзные разрастания, которые и вызывают воспаление.
6) Различают внутренний и наружный эпидурит спинного мозга. Первая разновидность встречается редко. Чаща наблюдается наружный вид, при котором воспалительный процесс всегда распространяется на жировую клетчатку эпидурального пространства. Еще чаще процесс начинается с эпидуральной клетчатки и потом распространяется на наружные слои твердой оболочки. [2]
Кроме того, выделяют две формы заболевания:
1) Гнойный: Самая тяжелая форма заболевания, характеризуется наличием гнойного очага в области эпидурального пространства.
2) Негнойный (серозные, серозно-фиброзные, гиперпластические): часто имеет скрытый характер течения. В ходе развития заболевания не наблюдается возникновение нарушений неврологического плана. Вялотекущие процессы могут привести к изменениям в эпидуральной клетчатке, а также нарушить целостность твердой мозговой оболочки. Часто фиброзная ткань разрастается, а воспаление переходит на мягкие оболочки спинного мозга. Нарушается ликворообращение, сосуды сдавливаются. Результатом такого воздействия становятся ишемические изменения в спинном мозге [3].
2. Этиология и патогенез.
Гнойный эпидурит обычно развивается как осложнение гнойных процессов рядом с эпидуральным пространством: остеомиелита позвоночника, заднего медиастинита, паравертебрального абсцесса, абсцесса легкого и др., или общей гнойной инфекции: сепсиса (чаще стафилококкового, реже стрептококкового, пневмококкового), гнойного тонзиллита, рожи, пиелита, инфицированного аборта, фурункулеза. В эпидуральное пространство возбудитель попадает per continuitatem или гематогенным путем. Локализуется процесс чаще всего в нижнем грудном отделе. Абсцесс обычно распространяется на протяжении 3—4 позвонков. Через твердую мозговую оболочку возбудитель не проникает, поэтому мягкие оболочки и спинной мозг обычно в воспалительном процессе непосредственна не участвуют. Но они могут, конечно, страдать от давления, воздействия токсинов, расстройства кровообращения и лимфообращения и других патогенных факторов [1, 3].
Негнойный эпидурит, согласно мнению исследователей, нередко протекает латентно. Эпидуральная клетчатка отличается высокой реактивностью и вовлекается в процесс при многих местных и общих инфекциях, особенно при аллергических реакциях. Острые негнойные эпидуриты обычно вполне доброкачественны и не вызывают стойких неврологических нарушений. Наряду с этим встречаются хронически текущие негнойные пахименингиты и эпидуриты, вызывающие массивные изменения в эпидуральной клетчатке и твердой мозговой оболочке. Жировая ткань замещается грануляционной, в оболочке происходит разрастание фиброзной ткани. С течением времени воспалительные изменения могут перейти и на мягкие мозговые оболочки. Плотная фиброзная ткань, как кольцом окружая спинной мозг, нарушает ликворообращение, сдавливает сосуды и вызывает ишемические изменения в спинном мозге и его оболочках [1, 3].
Подобные гиперпластические формы пахименингита и эпидурита, при которых твердая мозговая оболочка может стать толще нормальной в 5—10 раз, срастаясь с надкостницей позвонков, с одной стороны, и с мягкими оболочками — с другой, постепенно прогрессируя, дают клиническую картину опухоли спинного мозга. Это гипертрофический пахименингит, по терминологии старых авторов [2].
Хронический эпидурит — вторичное заболевание, осложняющее туберкулез, сифилис (редко), бруцеллез. Может выявляться в связи с травмой позвоночника, перенесенной за много лет до появления симптомов эпидурита, с наличием инородного тела или опухолью в позвоночном канале, с простудой. Хронические заболевания позвоночника воспалительного и дегенеративного характера также могут осложниться хроническими эпидуритом. Эпидурит может проявляться одним очагом, несколькими отдельными очагами или поразить диффузно все эпидуральное пространство. Страдают преимущественно грудной или одновременно грудной и поясничный отделы. Много реже встречается описанный старыми авторами гипертрофический шейный пахименингит. Рубцовые изменения и воспалительные наслоения сильнее выражены по задней поверхности дурального мешка, реже наблюдается их более или менее одинаковое развитие в виде муфты по всей окружности твердой мозговой оболочки. [2]
3. Клиническая картина
Гнойный эпидурит.
Болезнь начинается остро, реже подостро. Появляются симптомы тяжелой острой инфекции: слабость, недомогание, головные боли, отсутствие аппетита, гектическая лихорадка, изменения крови септического характера (ускоренная СОЭ, нейтрофильный сдвиг). На этом фоне развиваются корешковые боли, симптомы натяжения, парестезии, нарушение функции тазовых органов. Позднее возникают параличи, чаще всего в форме нижнего парапареза (параплегии) спастического характера. При поражении на шейном уровне развивается тетрапарез разной выраженности до плегии. Нередко наблюдаются корешковые симптомы выпадения: вялость отдельных рефлексов, гипестезия, похудание мышц [1, 2]
Негнойный_эпидурит.
Начинается процесс большей частью подостро сильными корешковыми болями и болями в позвоночнике, сопровождающимися рефлекторным напряжением мышц спины. Иногда возникает приступ, напоминающий люмбаго. Локализация местных корешковых болей зависит, от топики процесса. Часто наступает ремиссия (характеризуется уменьшением радикулярных болей, относительным восстановлением функций тазовых органов и движений в пораженных конечностях, снижением температуры до субфебрильной) , после чего боли возобновляются. Кроме того, возникают тазовые расстройства различной степени. Исследование ликвора обычно обнаруживает белково-клеточную диссоциацию или даже полный синдром Фруэна — Нонне. Все неврологические симптомы с течением времени нарастают. Наряду с этим больные жалуются на боли в области позвоночника при отсутствии изменений костей на рентгенограмме, движения позвоночника на уровне очага ограничены, постукивание по одному или нескольким остистым отросткам болезненно. Температура тела может быть как нормальной, так и может незначительно колебаться. Кровь также большей частью не изменена. В периоды обострения процесса СОЭ повышена, выявляется нейтрофильный сдвиг [1, 2].
4. Диагностика
Для распознавания спинальных эпидуритов предложена (Д. Куимов) следующая триада:
– острые корешковые боли на фоне высокой температуры и менингеальных явлений;
– синдром нарастающего сдавления спинного мозга — острый компрессионный синдром;
– наличие гнойного или инфекционного очага в организме (по МРТ). Кроме того проводится, в первую очередь, лабораторная диагностика ( Лейкоцитоз со сдвигом влево, повышение СОЭ, СРБ). Так же в ходе оперативного лечение возможно применение цитологического исследования. Кроме того, важно проводить дифференциальную диагностику со спондилодисцитами, спондилитами, паравертебральными абсцессами, менингитом, миелитом, опухолевым поражением [1].
Диагностика острых гнойных эпидуритов не представляет больших затруднений. Хронические эпидуриты обнаруживаются либо на операции по поводу других поражений спинного мозга, либо на секции [5].
5. Лечение
Классически выделяют консервативное и хирургическое лечение. В случае описываемого заболевания без применения обоих типов лечения нельзя обойтись.
При установлении гнойного этиологии эпидурита показаны срочная ламинэктомия и опорожнение эпидурального пространства от гнойного экссудата с последующим энергичным лечением антибиотиками. Во время операции вскрывать твердую мозговую оболочку не следует. Применяют антибиотики широкого спектра действия (чаще пенициллины) [2].
В случае негнойного эпидурита- лечение так же, в первую очередь, хирургическое. Антибиотики назначаются до и после операции [2].
В последующем показано проведение разного по длительности ( в зависимости от выраженности неврологического дефицита) реабилитационного лечения, включая лечебную гимнастику и физиопроцедуры. Кроме того, при длительном обездвиживании пациента нельзя забывать о риске ТЭЛА и проводить антикоагулянтную терапию и другие виды симптоматического лечения.
6. Прогноз
Прогноз во многом зависит от того, насколько рано пациент обратится к специалисту. Ранняя диагностика позволяет начать своевременное лечение и снизить негативные последствия заболевания. Безусловно необходимо своевременно выявить возбудителя процесса инфицирования и провести грамотное оперативное вмешательство и антибактериальную терапию. Если лечение было начато несвоевременно, то эпидурит может закончиться выздоровлением или перейти в хроническую форму. Среди последствий в этом случае отмечают нарушения двигательных способностей в виде пареза, плегии, расстройств чувствительности, а также расстройств функции тазовых органов ( недержание мочи или хроническая задержка). Кроме того, при длительной иммобилизации больного, могут образоваться пролежни, ТЭЛА, различная урогенитальная инфекция. При несвоевременном или неполном лечении больной может навсегда остаться инвалидом.
- Клинические рекомендации по диагностике и лечению воспалительных заболеваний позвоночника и спинного мозга, 2015г
- http: //surgeryzone. net/nevrologia/epidurit-spinnogo-mozga. html
- http: //neurodoc. ru/bolezni/spinnoy-mozg/epidurit. html
- http: //www. medical-enc. ru/m/26/epidurit. shtml
- https: //ortocure. ru/pozvonochnik/prochee/epidurit. html
Эпидурит позвоночника — что это такое?
Эпидурит позвоночника – одно из наиболее тяжелых заболеваний опорно-двигательной системы, имеющее инфекционную природу и характеризующееся острым гнойно-воспалительным процессом в эпидуральном пространстве костного мозга. Эпидуральным пространством позвоночного столба называется часть спинномозгового канала, расположенная между твердыми мозговыми оболочками, головным и спинным мозгом от большого затылочного отверстия до крестца. Это пространство заполнено жировой клетчаткой, которая ограничивается связками и надкостницей (соединительной пленочной тканью, окружающей кость снаружи) и содержит большое количество кровеносных сосудов и нервных окончаний.
Этиология и патогенез
Эпидурит спинномозгового канала почти всегда является вторичным заболеванием на фоне имеющихся очагов бактериальной или грибковой инфекции. Около 80% случаев образования гнойного спинального абсцесса связаны с инфицированием стафилококком – неподвижных грамположительных бактерий шарообразной формы. Стафилококк является представителем условно-патогенной флоры человека и может в больших количествах обнаруживаться (в латентной форме) на кожных покровах и слизистых оболочках, включая эпителиальные оболочки внутренних органов. Широко распространен стафилококк в медицинских учреждениях, поэтому первичная профилактика стафилококковой инфекции направлена на уничтожение данного возбудителя в больницах и роддомах при помощи регулярной дезинфекции помещений и поверхностей.
Специалисты полагают, что вызвать воспаление эпидуральной клетчатки могут хронические очаги инфекции. Инфекционные патологии, протекающие в острой форме, не вызывают таких тяжелых последствий при условии правильного и своевременного лечения, так как основной путь инфицирования головного и спинного мозга – гематогенный, то есть, через кровь. В таблице ниже перечислены основные группы заболеваний, которые чаще всего оказываются причиной вторичного инфицирования позвоночного пространства.
Таблица. Какие заболевания могут быть причиной эпидурита?
| Орган или группа органов | Возможные заболевания (инфекционной этиологии) |
|---|---|
| Синуситы (фронтит, гайморит, этмоидит). Ринит. Бронхит. Тонзиллит (ангина). Ларингит. Фарингит. Пневмония. Туберкулез легких. | |
|
|
Кариес. Стоматит. Гингивит. Пародонтит. Глоссит. Периодонтит. |
|
|
Гастрит. Колит и энтерит. Язва желудка и двенадцатиперстной кишки. |
|
|
Цирроз. Гепатит. Панкреатит. Холецистит. |
|
|
Пиелонефрит. Нефроз. Гломерулонефрит. Цистит. |
|
|
Остеомиелит. Периостит. |
Риск эпидурита на 22,9% выше у больных с травмами и дегенеративно-дистрофическими заболеваниями позвоночника, межпозвоночной грыжей, хроническим медиастинитом (воспалением средостения – анатомического пространства среднего отдела грудной клетки, ограниченного позвонками и грудиной). Некоторые врачи полагают, что в группу риска входят и больные с аутоиммунными расстройствами, например, муковисцидозом, рассеянным склерозом, аллергией.
Важно! Примерно у 4,7% женщин эпидурит позвоночника возникает в первые дни после родов. Причиной воспаления в этом случае является занесение инфекции с катетером, который вводится в эпидуральное пространство для местного обезболивания (эпидуральная анестезия). Привести к проникновению бактерий в спинномозговой канал может недостаточная стерильность используемых материалов или неправильная обработка места прокола антисептиками.

Как проявляется заболевание?
Симптомы эпидурита зависят от формы, в которой протекает заболевание. У подавляющего большинства пациентов воспалительный процесс удается выявить в острой форме, так как острый спинально-эпидуральный абсцесс протекает с ярко выраженной симптоматикой и часто приводит не только к ограничению подвижности, но и параличу конечностей. Основным признаком гнойного эпидурита является радикулопатия (корешковый синдром). Корешковый синдром представляет собой комплекс невралгических симптомов, возникающих на фоне компрессии спинномозговых корешков, на конце которых находится большое количество нервных рецепторов. Корешковый синдром при эпидурите включает в себя следующие признаки:
- интенсивная боль и прострелы, которые могут возникать в любых отделах позвоночного столба и усиливаются при подъеме тяжестей, резких движениях, кашле и других видах нагрузки;
- нарушение чувствительности нервов в области воспаления (если в нерв ткнуть иглой, больной ничего не почувствует);
- атрофия и слабость мышечного корсета, поддерживающего позвоночник;
- нарушение функционирования органов, расположенных в полости малого таза;
- онемение верхних и нижних конечностей.

Острая форма эпидурита сопровождается сильной интоксикацией: у больного поднимается температура (до 39-40°С), появляется сонливость, слабость, возникают интенсивные головные боли. У некоторых пациентов наблюдается сильная тошнота, отсутствие аппетита, возможна многократная рвота.
Обратите внимание! Если в патологический процесс вовлекается мозговая оболочка, пациенту ставится диагноз «пахименингит наружный». В этом случае у больного будут проявляться все симптомы бактериального менингита: светобоязнь, повышенная чувствительность к громким звукам и иным раздражителям, снижение эластичности мышечной ткани, расположенной в области затылка.
Хроническая форма: симптомы и признаки
Проявления лихорадочного синдрома при спинальном эпидурите могут сохраняться от 5-7 дней до нескольких недель. Если больной не получил адекватного лечения, процесс перейдет в хроническую форму, которая в 35% случаев приводит к инвалидности. Хронический эпидурит позвоночника может проявляться периодическим повышением температуры (обычно показатели не превышают верхней границы субфебрилитета), ознобом, потливостью, локальной гиперемией. Боли при хроническом воспалении имеют среднюю, умеренную интенсивность, но во время пальпации и перкуссии (простукивания) отмечается повышенная болезненность отдельных участков позвоночника.
К другим клиническим проявлениям заболевания можно отнести:
- отечность тканей в месте скопления гнойного экссудата;
- онемение и покалывание в ногах и руках, которое может возникать на протяжении 3-5 дней подряд (частота возникновения – до 10-12 раз в сутки);
- слабость нижних конечностей (может меняться походка, периодически подворачивается нога и т. д.).

Лечение хронической формы требует более тщательного подбора терапии с предварительным исследованием на выявление первичного очага инфекции, типа возбудителя и его чувствительности к антибиотикам различного спектра.
Анализы и обследования
Первичная диагностика включает в себя лабораторное исследование крови (развернутый анализ) и мочи. Прямыми признаками воспалительного процесса являются увеличение скорости оседания эритроцитов (СОЭ), сдвиг лейкоцитарной формулы влево, повышение числа нейтрофильных гранулоцитов в общем объеме периферической крови. Инструментальная диагностика (пункция эпидурального пространства) позволяет выявить следующие изменения:
- наличие гнойного экссудата в очаге воспаления;
- повышение уровня белка в спинномозговой жидкости (ликворе), постоянно циркулирующей в желудочках головного мозга и субарахноидальной области;
- нарушение циркуляции ликвора в полости, расположенной между мягкими паутинными оболочками спинного и головного мозга.
При выявлении симптомов инфекционно-воспалительного процесса больному назначается посев крови на стерильность – специальный тест, позволяющий выявить наличие инфекционного возбудителя и его тип.

Из аппаратных методов диагностики наиболее информативными являются магнитно-резонансная томография и компьютерная томография.
Если вы хотите более подробно узнать, как проходит процедура МРТ позвоночника, вы можете прочитать статью об этом на нашем портале spina-expert.ru.
Эти способы диагностики позволяют выявить другие патологии позвоночника с похожими симптомами, например, острое нарушение спинального кровообращения, опухоли и травмы головного и костного мозга. При необходимости врач может назначить дополнительные обследования: рентгенографию позвоночника или миелографию – рентгенологическое исследование субарахноидальных каналов с применением контрастных растворов.
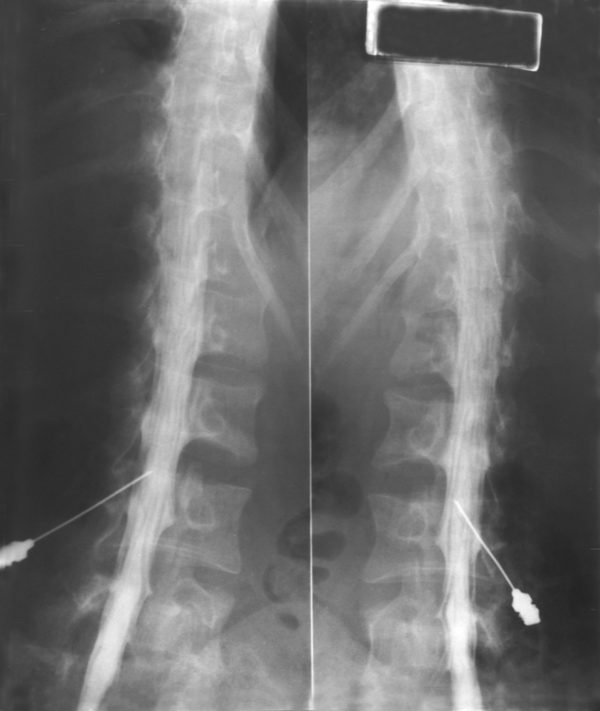
Чем лечить?
При неосложненном течении эпидурита лечение может проводиться в амбулаторных условиях консервативными методами. Если воспаление привело к развитию осложнений (например, образованию абсцесса), показана терапия в условиях стационара.
Основными препаратами, которые используются для лечения острого и хронического эпидурита, являются антибиотики. Следует отметить, что препараты амоксициллина не показали достаточную эффективность в лечении гнойных воспалительных процессов в позвоночнике, поэтому большинство лечебных схем включают в качестве основного лекарственного препарата антибиотики из группы цефалоспоринов. Это могут быть:
Достаточно эффективны при различных формах эпидурита препараты на основе цефтазидима: «Фортум», «Цефтидин», «Бестум».

Для купирования воспалительного процесса и уменьшения болей используются глюкокортикостероидные гормоны («Преднизолон», «Гидрокортизон», «Кортизон»). Применять эти лекарства следует только по назначению врача, так как они имеют большой список противопоказаний и ограничений для использования. Не рекомендуется длительный (дольше двух недель) прием стероидных гормонов, так как они увеличивают риск снижения плотности костной ткани и развития остеомиелита – гнойно-некротического поражения костей позвоночника, костного мозга и окружающих его мягких тканей.
Для купирования спазмов и парезов больному подбираются препараты, снижающие тонус скелетной мускулатуры (миорелаксанты). Препаратами выбора являются лекарства на основе толперизона гидрохлорида («Толперизон», «Мидокалм», «Толизор», «Калмирекс»). Это миорелаксанты центрального действия, которые не только блокируют спинномозговые рефлексы, но и ингибируют медиаторы воспаления за счет торможения положительно-заряженных ионов кальция в синапсы.
Восстановительная терапия обязательно включает прием витаминов и минеральных добавок (после проведения биохимического исследования крови), гормональную терапию и применение хондропротекторов – стимуляторов хрящевого обмена и препаратов, повышающих плотность костной ткани и подвижность суставов.
Важно! При отсутствии эффекта от консервативного лечения, стремительном прогрессировании заболевания или наличии осложнений показано хирургическое вскрытие абсцесса с последующим дренажем, а также параллельным удалением позвоночных грыж – одного из главных провоцирующих факторов воспалительных процессов в позвоночнике.
Рекомендации по режиму
Во время лечения больной должен максимально ограничить двигательную активность. В этот период пациентам рекомендуется постельный режим, усиленное питание с повышенным содержанием витаминов и продуктов, богатых кальцием и фосфором (рыба, яйца, творог, сыр). Полезно включать в меню блюда, в составе которых присутствует желатин (желе, холодец, пудинг): он укрепляет хрящи и снижает риск дистрофии и дегенерации позвонков.

После окончания терапии больному рекомендуется восстановительное санаторное лечение с применением физиопроцедур, грязелечения и лечения минеральными водами. Для поддержания и восстановления нормального кровообращения в сосудах позвоночника рекомендуется регулярно выполнять упражнения ЛФК, подобранные врачом. Заниматься можно через 2-4 недели после окончания лечения.
Видео — Как укрепить позвоночник
Диагностика – клиники в Москве
Выбирайте среди лучших клиник по отзывам и лучшей цене и записывайтесь на приём
Клиника восточной медицины «Саган Дали»
- Консультация от 1500
- Диагностика от 0
- Рефлексотерапия от 1000
Опасное заболевание спинного мозга эпидурит
 Эпидурит – болезнь, проявляющаяся в виде воспалительного процесса в эпидуральном пространстве в спинном мозге. Также часто он затрагивает наружную поверхность твердой оболочки и корешки спинного мозга.
Эпидурит – болезнь, проявляющаяся в виде воспалительного процесса в эпидуральном пространстве в спинном мозге. Также часто он затрагивает наружную поверхность твердой оболочки и корешки спинного мозга.
Поражение эпидуритом возникает вследствие возникновения инфекционного процесса. Иногда воспалительный процесс начинается в результате аутоиммунной реакции организма.
Болезнь признана опасной, несмотря на то, что многие халатно относятся к ее лечению. В этом случае недостаточно применить терапию антибиотиками и болеутоляющими средствами. Ведь инфекция может стремительно поразить организм, начиная со спинного и заканчивая головным мозгом.
При тяжелых формах проявления нарушение приводит к неспособности человека вести обычный образ жизни. В особо опасных случаях приходится прибегать к помощи врачей реанимации. В зону риска попадают люди, имеющие грыжу позвоночного диска, а также больные спондилезом.
Разновидности поражения
Болезнь выражается в нескольких видах. В зависимости от локализации заболевания выделяют эпидурит:
- ограниченный – область поражения ограничивается только грыжевым выпячиванием;
- неограниченный – воспалительный процесс наблюдается в нисходящих и восходящих сегментах;
- распространенный односторонний – воспаление наблюдается только с одной стороны;
- распространенный двусторонний – процесс воспаления захватывает обе стороны.
Заболевание может протекать в острой и хронической стадиях. Среди основных видов эпидурита выделяют две формы проявления:
- Гнойный характеризуется наличием заболеваний с воспалением гнойного характера в области эпидурального пространства. К ним
 относят остеомиелит позвоночника, задний медиастинит, паравертебральный абсцесс, абсцесс легкого. Иногда воспаление вызвано сепсисом, гнойным тонзиллитом, пиелитом, фурункулезом, инфицированием в ходе аборта. Место локализации гнойного эпидурита – нижний грудной отдел. В ходе болезни поражаются 3–4 позвонка. Воспаление не распространяется на мягкие оболочки и спинной мозг за счет невозможности проникновения абсцесса через твердый слой мозговой оболочки.
относят остеомиелит позвоночника, задний медиастинит, паравертебральный абсцесс, абсцесс легкого. Иногда воспаление вызвано сепсисом, гнойным тонзиллитом, пиелитом, фурункулезом, инфицированием в ходе аборта. Место локализации гнойного эпидурита – нижний грудной отдел. В ходе болезни поражаются 3–4 позвонка. Воспаление не распространяется на мягкие оболочки и спинной мозг за счет невозможности проникновения абсцесса через твердый слой мозговой оболочки. - Негнойный часто имеет скрытый характер протекания. В ходе развития заболевания не наблюдается возникновение нарушений неврологического плана. Вялотекущие процессы могут привести к изменениям в эпидуральной клетчатке, а также нарушить целостность твердой мозговой оболочки. Часто фиброзная ткань разрастается, а воспаление переходит на мягкие оболочки спинного мозга. Нарушается ликворообращение, сосуды сдавливаются. Результатом такого воздействия становятся ишемические изменения в спинном мозге. Эпидурит негнойного характера появляется в результате поражения организма туберкулезом, брецеллезом, сифилисом, а также после травмирования позвоночника. Чаще всего болезнь возникает в грудном и поясничном отделах.
Причины возникновения заболевания
Воспалительный процесс в эпидуральном пространстве практически всегда является следствием заболевания в организме различного происхождения. Эпидурит может развиться на фоне:
- туберкулеза позвоночника;
- разрушения позвонков;
- инфицирования организма, в том числе при проведении пункции;
- наличия очагов гнойного поражения;
- кариеса.
Появление гнойного эпидурита обусловлено вторичным инфицированием организма. В этом случае к очагу воспаления при основном заболевании добавляется воспалительный процесс эпидурального характера.
Инфекции проникают в эпидуральное пространство из основного местоположения по кровеносным и лимфатических капиллярам.
Клиническая картина заболевания
 Острые формы заболевания характеризуются скоплением гноя в эпидуральном пространстве, часто с прожилками крови в нем. Симптоматика болезни на начальном этапе проявляется в виде острых болевых ощущений в области сдавливания корешков.
Острые формы заболевания характеризуются скоплением гноя в эпидуральном пространстве, часто с прожилками крови в нем. Симптоматика болезни на начальном этапе проявляется в виде острых болевых ощущений в области сдавливания корешков.
Человек ощущает резкий подъем температуры тела. Также появляются менингеальные симптомы. При общем тяжелом состоянии больного могут наблюдаться:
- ригидность затылочных мышц, при которой ограничиваются движения головы;
- симптом Кернинга – резкие болевые ощущения в области колен и в тазобедренных суставах при распрямлении согнутой ноги;
- симптом Брудзинского – подтягивание согнутых ног к животу во время пассивного сгибания головы, а также эти же проявления при повышенном давлении на область лобкового сочленения;
- фотофобия (боязнь света) и фонофобия (боязнь громких внезапных звуков).
Болевые ощущения могут усиливаться во время движения, глубокого дыхания, чихания, кашля, процесса дефекации. Это обусловлено повышенной степенью мышечной напряженности и усиленным давлением на оболочки мозга.
Клинические проявления выражаются в зависимости от степени поражения эпидурального пространства и уровня расположения очага гнойного воспаления по отношению к сегментам спинного мозга. Человек может ощущать слабость верхних и нижних конечностей.
Нарушается работа органов в малом тазу в виде неспособности удерживать мочу и кал. Также наблюдается состояние чередования задержки и недержания мочи.
При поражениях верхних сегментов шеи может развиться тетрапарез, тетраплегия. В ходе этих реакций расстраиваются двигательные функции рук и ног. Если гной скапливается в грудной и поясничной областях, то двигательные нарушения могут отмечаться только в ногах.
У человека нарушается чувствительность болевой, температурной, тактильной и мышечной направленности.
При хронической форме развития заболевания период обострения сменяется ремиссией.
Диагностика и клинические рекомендации
При диагностике врач отмечает наличие клинических симптомов, которые являются маркерами данного заболевания. В ходе анализа данных выявляются отличия эпидурита от острого миелита, спондилита, абсцесса, опухоли.
Ликворный блок может быть выявлен при проведении ликвородинамических проб и миелографии. Местоположение гнойного очага  определяется в ходе компьютерной томографии.
определяется в ходе компьютерной томографии.
Лечение гнойного и негнойного эпидуритов проводится с помощью определенной последовательности мероприятий.
При гнойных воспалениях проводят ламинэктомию – операцию, в ходе которой удаляется часть костной ткани позвонка и межпозвоночного диска. Процедура проводится для декомпрессии участка спинного мозга, который был сдавлен.
При этом твердые мозговые оболочки не рекомендуется трогать. После этого очищают эпидуральное пространство от гнойных образований. Дальнейшая терапия включает прием антибиотиков (Ампициллин, Гентамицин, Кефзол, Пенициллин). Лекарственные препараты для борьбы с инфекцией выбираются в зависимости от ее этиологии.
 Негнойный эпидурит позвоночника также лечится хирургическим путем. До и после операции больному назначается курс антибиотиков (чаще всего Бензилпенициллин или Ампициллин), а также физиотерапевтическое лечение. В ходе лечения показан прием миорелаксантов (Мидокалм, Баклофен), которые позволяют снять тонус и спазм мышц.
Негнойный эпидурит позвоночника также лечится хирургическим путем. До и после операции больному назначается курс антибиотиков (чаще всего Бензилпенициллин или Ампициллин), а также физиотерапевтическое лечение. В ходе лечения показан прием миорелаксантов (Мидокалм, Баклофен), которые позволяют снять тонус и спазм мышц.
Для снятия болевого синдрома применяют глюкокортикоидные препараты (Дексаметазон). Они являются важной частью восстановительной терапии. Также необходимо применение лекарственных средств, которые восстанавливают структуру позвоночника.
В ходе лечения больному показан покой, строгое соблюдение постельного режима, исключение физических нагрузок.
Последствия заболевания и прогноз
Ранняя диагностика позволяет начать своевременное лечение и снизить негативные последствия заболевания. Для этого необходимо своевременно выявить возбудителя процесса инфицирования и провести грамотное оперативное вмешательство.
Если лечение было начато несвоевременно, то эпидурит может перейти в хроническую форму. Среди последствий в этом случае отмечают нарушения двигательных способностей в виде пареза, плегии, чувствительности. Страдают при этом тазовые органы.
У человека могут образоваться пролежни, а также появиться урогенная инфекция. При неблагоприятном исходе больной может навсегда остаться инвалидом.
Спинальный эпидурит
Спинальный эпидурит (epiduritis; синоним: спинальный эпидуральный абсцесс, наружный гнойный пахименингит, гнойный перипахименингит) — это воспалительный острый или хронический процесс в эпидуральном пространстве и на наружной поверхности твердой мозговой оболочки спинного мозга [4].
Классификация.
Классически выделяют, как и в любом другом воспалительном заболевании, острую и хроническую форму. Чаще всего поражаются позвонки нижнего грудного и поясничного отдела.
В зависимости от локализации заболевания выделяют эпидурит:
1) ограниченный – область поражения ограничивается только грыжевым выпячиванием;
2) неограниченный – воспалительный процесс наблюдается в нисходящих и восходящих сегментах;
3) распространенный односторонний – воспаление наблюдается только с одной стороны;
4) распространенный двусторонний – процесс воспаления захватывает обе стороны [3] ;
5) рубцово-спаечный – может возникнуть после операции по удалению грыжи или другого вмешательства. При этом на месте проведенных манипуляций возникают фиброзные разрастания, которые и вызывают воспаление.
6) Различают внутренний и наружный эпидурит спинного мозга. Первая разновидность встречается редко. Чаща наблюдается наружный вид, при котором воспалительный процесс всегда распространяется на жировую клетчатку эпидурального пространства. Еще чаще процесс начинается с эпидуральной клетчатки и потом распространяется на наружные слои твердой оболочки. [2]
Кроме того, выделяют две формы заболевания:
1) Гнойный: Самая тяжелая форма заболевания, характеризуется наличием гнойного очага в области эпидурального пространства.
2) Негнойный (серозные, серозно-фиброзные, гиперпластические): часто имеет скрытый характер течения. В ходе развития заболевания не наблюдается возникновение нарушений неврологического плана. Вялотекущие процессы могут привести к изменениям в эпидуральной клетчатке, а также нарушить целостность твердой мозговой оболочки. Часто фиброзная ткань разрастается, а воспаление переходит на мягкие оболочки спинного мозга. Нарушается ликворообращение, сосуды сдавливаются. Результатом такого воздействия становятся ишемические изменения в спинном мозге [3].
2. Этиология и патогенез.
Гнойный эпидурит обычно развивается как осложнение гнойных процессов рядом с эпидуральным пространством: остеомиелита позвоночника, заднего медиастинита, паравертебрального абсцесса, абсцесса легкого и др., или общей гнойной инфекции: сепсиса (чаще стафилококкового, реже стрептококкового, пневмококкового), гнойного тонзиллита, рожи, пиелита, инфицированного аборта, фурункулеза. В эпидуральное пространство возбудитель попадает per continuitatem или гематогенным путем. Локализуется процесс чаще всего в нижнем грудном отделе. Абсцесс обычно распространяется на протяжении 3—4 позвонков. Через твердую мозговую оболочку возбудитель не проникает, поэтому мягкие оболочки и спинной мозг обычно в воспалительном процессе непосредственна не участвуют. Но они могут, конечно, страдать от давления, воздействия токсинов, расстройства кровообращения и лимфообращения и других патогенных факторов [1, 3].
Негнойный эпидурит, согласно мнению исследователей, нередко протекает латентно. Эпидуральная клетчатка отличается высокой реактивностью и вовлекается в процесс при многих местных и общих инфекциях, особенно при аллергических реакциях. Острые негнойные эпидуриты обычно вполне доброкачественны и не вызывают стойких неврологических нарушений. Наряду с этим встречаются хронически текущие негнойные пахименингиты и эпидуриты, вызывающие массивные изменения в эпидуральной клетчатке и твердой мозговой оболочке. Жировая ткань замещается грануляционной, в оболочке происходит разрастание фиброзной ткани. С течением времени воспалительные изменения могут перейти и на мягкие мозговые оболочки. Плотная фиброзная ткань, как кольцом окружая спинной мозг, нарушает ликворообращение, сдавливает сосуды и вызывает ишемические изменения в спинном мозге и его оболочках [1, 3].
Подобные гиперпластические формы пахименингита и эпидурита, при которых твердая мозговая оболочка может стать толще нормальной в 5—10 раз, срастаясь с надкостницей позвонков, с одной стороны, и с мягкими оболочками — с другой, постепенно прогрессируя, дают клиническую картину опухоли спинного мозга. Это гипертрофический пахименингит, по терминологии старых авторов [2].
Хронический эпидурит — вторичное заболевание, осложняющее туберкулез, сифилис (редко), бруцеллез. Может выявляться в связи с травмой позвоночника, перенесенной за много лет до появления симптомов эпидурита, с наличием инородного тела или опухолью в позвоночном канале, с простудой. Хронические заболевания позвоночника воспалительного и дегенеративного характера также могут осложниться хроническими эпидуритом. Эпидурит может проявляться одним очагом, несколькими отдельными очагами или поразить диффузно все эпидуральное пространство. Страдают преимущественно грудной или одновременно грудной и поясничный отделы. Много реже встречается описанный старыми авторами гипертрофический шейный пахименингит. Рубцовые изменения и воспалительные наслоения сильнее выражены по задней поверхности дурального мешка, реже наблюдается их более или менее одинаковое развитие в виде муфты по всей окружности твердой мозговой оболочки. [2]
3. Клиническая картина
Гнойный эпидурит.
Болезнь начинается остро, реже подостро. Появляются симптомы тяжелой острой инфекции: слабость, недомогание, головные боли, отсутствие аппетита, гектическая лихорадка, изменения крови септического характера (ускоренная СОЭ, нейтрофильный сдвиг). На этом фоне развиваются корешковые боли, симптомы натяжения, парестезии, нарушение функции тазовых органов. Позднее возникают параличи, чаще всего в форме нижнего парапареза (параплегии) спастического характера. При поражении на шейном уровне развивается тетрапарез разной выраженности до плегии. Нередко наблюдаются корешковые симптомы выпадения: вялость отдельных рефлексов, гипестезия, похудание мышц [1, 2]
Негнойный_эпидурит.
Начинается процесс большей частью подостро сильными корешковыми болями и болями в позвоночнике, сопровождающимися рефлекторным напряжением мышц спины. Иногда возникает приступ, напоминающий люмбаго. Локализация местных корешковых болей зависит, от топики процесса. Часто наступает ремиссия (характеризуется уменьшением радикулярных болей, относительным восстановлением функций тазовых органов и движений в пораженных конечностях, снижением температуры до субфебрильной) , после чего боли возобновляются. Кроме того, возникают тазовые расстройства различной степени. Исследование ликвора обычно обнаруживает белково-клеточную диссоциацию или даже полный синдром Фруэна — Нонне. Все неврологические симптомы с течением времени нарастают. Наряду с этим больные жалуются на боли в области позвоночника при отсутствии изменений костей на рентгенограмме, движения позвоночника на уровне очага ограничены, постукивание по одному или нескольким остистым отросткам болезненно. Температура тела может быть как нормальной, так и может незначительно колебаться. Кровь также большей частью не изменена. В периоды обострения процесса СОЭ повышена, выявляется нейтрофильный сдвиг [1, 2].
4. Диагностика
Для распознавания спинальных эпидуритов предложена (Д. Куимов) следующая триада:
– острые корешковые боли на фоне высокой температуры и менингеальных явлений;
– синдром нарастающего сдавления спинного мозга — острый компрессионный синдром;
– наличие гнойного или инфекционного очага в организме (по МРТ). Кроме того проводится, в первую очередь, лабораторная диагностика ( Лейкоцитоз со сдвигом влево, повышение СОЭ, СРБ). Так же в ходе оперативного лечение возможно применение цитологического исследования. Кроме того, важно проводить дифференциальную диагностику со спондилодисцитами, спондилитами, паравертебральными абсцессами, менингитом, миелитом, опухолевым поражением [1].
Диагностика острых гнойных эпидуритов не представляет больших затруднений. Хронические эпидуриты обнаруживаются либо на операции по поводу других поражений спинного мозга, либо на секции [5].
5. Лечение
Классически выделяют консервативное и хирургическое лечение. В случае описываемого заболевания без применения обоих типов лечения нельзя обойтись.
При установлении гнойного этиологии эпидурита показаны срочная ламинэктомия и опорожнение эпидурального пространства от гнойного экссудата с последующим энергичным лечением антибиотиками. Во время операции вскрывать твердую мозговую оболочку не следует. Применяют антибиотики широкого спектра действия (чаще пенициллины) [2].
В случае негнойного эпидурита- лечение так же, в первую очередь, хирургическое. Антибиотики назначаются до и после операции [2].
В последующем показано проведение разного по длительности ( в зависимости от выраженности неврологического дефицита) реабилитационного лечения, включая лечебную гимнастику и физиопроцедуры. Кроме того, при длительном обездвиживании пациента нельзя забывать о риске ТЭЛА и проводить антикоагулянтную терапию и другие виды симптоматического лечения.
6. Прогноз
Прогноз во многом зависит от того, насколько рано пациент обратится к специалисту. Ранняя диагностика позволяет начать своевременное лечение и снизить негативные последствия заболевания. Безусловно необходимо своевременно выявить возбудителя процесса инфицирования и провести грамотное оперативное вмешательство и антибактериальную терапию. Если лечение было начато несвоевременно, то эпидурит может закончиться выздоровлением или перейти в хроническую форму. Среди последствий в этом случае отмечают нарушения двигательных способностей в виде пареза, плегии, расстройств чувствительности, а также расстройств функции тазовых органов ( недержание мочи или хроническая задержка). Кроме того, при длительной иммобилизации больного, могут образоваться пролежни, ТЭЛА, различная урогенитальная инфекция. При несвоевременном или неполном лечении больной может навсегда остаться инвалидом.
- Клинические рекомендации по диагностике и лечению воспалительных заболеваний позвоночника и спинного мозга, 2015г
- http: //surgeryzone. net/nevrologia/epidurit-spinnogo-mozga. html
- http: //neurodoc. ru/bolezni/spinnoy-mozg/epidurit. html
- http: //www. medical-enc. ru/m/26/epidurit. shtml
- https: //ortocure. ru/pozvonochnik/prochee/epidurit. html
Эпидурит позвоночника 5 разновидностей и симптомы

Эпидурит – опасное воспалительное поражение позвоночника.
Без своевременного выявления и терапии переходит в хроническую форму и провоцирует серьезные осложнения, которые могут привести к инвалидности и даже представлять угрозу для жизни. Самолечение этой болезни недопустимо, записаться на прием к невропатологу или хирургу следует при первых же симптомах.
Общее описание болезни
Знать о том, что такое эпидурит позвоночника и его опасность, очень важно. Чем раньше будет оказана медицинская помощь, тем больше шансов не стать инвалидом и сохранить жизнь. При эпидурите воспаление поражает рыхлую соединительную ткань в позвоночнике, которая заполняет пространство между костной тканью (позвонками) и твердой оболочкой мозга.
Опасность в том, что здесь расположены нервные корешки и сплетения кровеносных сосудов. Их повреждение может вывести из строя практически любой орган или часть тела (в зависимости от пораженного сегмента позвоночника). Другие названия эпидурита – спинальный, или эпидуральный абсцесс, пахименингит, перепахименингит. 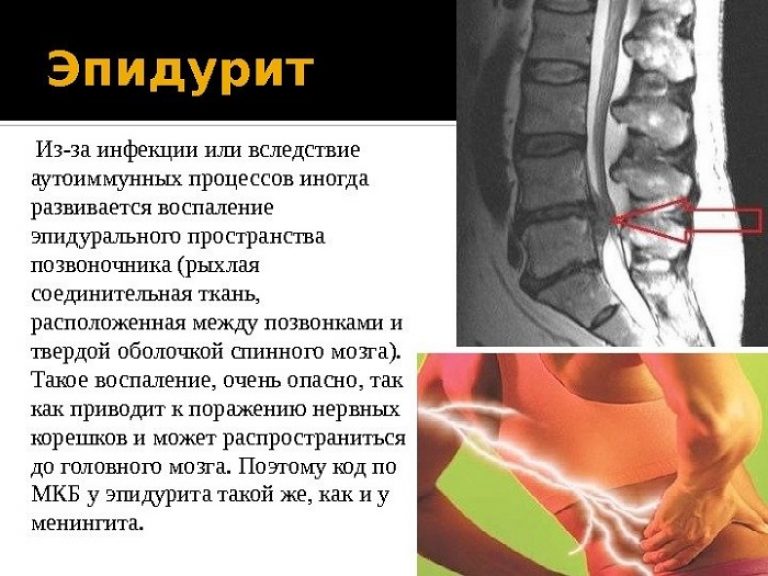
Разновидности
Заболевание может протекать в острой и хронической форме. А исходя из локализации и характера очага воспаления различают несколько видов эпидурита. В большинстве случаев воспаляются грудной и поясничный отделы позвоночника.
Гнойный эпидурит – наиболее тяжелая форма, при которой скопление гноя сдавливает мягкие ткани, позвонки и межпозвоночные диски, спинной мозг. Это приводит к неврологическим расстройствам (параличи, проблемы с иннервацией внутренних органов). Чаще всего выявляется в грудном отделе позвоночника, поражая до трех позвонков.
Внимание! Инфекция при эпидурите может распространиться на соседние участки и дойти до головного мозга, спровоцировав менингит.
Другие разновидности:
- Ограниченный (реактивный) – воспаление локализовано вокруг позвоночной грыжи и травмированного участка, носит асептический характер, то есть без прямого участия инфекции.
- Рубцово-спаечный – вызван разрастанием фиброзной ткани в результате оперативного вмешательства (пункция, удаление грыжи и др.).
- Распространенный – воспаление переходит на соседние участки, может быть односторонним или двухсторонним.
Причины заболевания: почему развивается эпидурит позвоночного столба
Основной фактор, который может привести к заболеванию – инфекционный. Воспаление при этом вызвано попаданием болезнетворных организмов из имеющегося очага инфекции в организме, например, при гнойном стоматите, кариесе, патологиях мочеполовой сферы, ангине, гнойных кожных болезнях.
Возбудитель проникает в эпидуральное пространство лимфогенным, гематогенным путем (то есть по лимфатическим или кровеносным сосудам). Еще одна инфекционная причина – туберкулез или остеомиелит позвоночника.
Также эпидурит бывает связан:
- с травмами позвоночника,
- аутоиммуными процессами (ревматоидный артрит, болезнь Бехтерева, системная красная волчанка и др.)
- осложнениями после хирургических манипуляций, например, пункции,
- грыжей межпозвоночного диска,
- спондилезом (активным или в анамнезе).
Симптомы
Как распознать заболевание, каковы его основные проявления?
Это зависит от формы протекания болезни. Но первый эпизод эпидурита всегда острый, а симптомы его таковы:
- повышенная температура до 39° и выше,
- головная боль, озноб, лихорадка,
- выраженная боль в спине, которая усиливается при движениях, кашле, нагрузках,
- слабость мышц и онемение в ногах и руках,
- болевой синдром часто распространяется на нижние конечности,
- позже ослабевают сфинктеры прямой кишки и мочевого пузыря, что проявляется недержанием мочи и самопроизвольной дефекацией.
На заметку: эпидурит схож по некоторым признакам с менингитом и энцефалитом – это напряженность мышц затылка, повышенная чувствительность к яркому свету и громким звукам.
При хронической форме боль слабо выражена, возникает после нагрузок, длительного пребывания в неудобной позе, простудных болезней. Не подозревая о развитии серьезной болезни, человек зачастую лечит боль в спине местными средствами (Фастум-гель, Диклофенак, Финалгон) и на этом успокаивается. Однако эпидурит продолжает прогрессировать, постепенно истончая спинномозговую оболочку и распространяясь по внутренним тканям спинного, а затем и головного мозга.
Диагностика
Выявить эпидурит важно как можно раньше, поскольку это залог успешного лечения и благоприятного прогноза. В диагностике наиболее эффективные методы при таком заболевании – компьютерная, магнитно-резонансная томография (КТ и МРТ) и УЗИ. Они показывают состояние мягких тканей, количество экссудата или гноя, определяют точную локализацию воспаления.
Обязательна в диагностировании и рентгенография позвоночника. Этот метод позволяет увидеть состояние костных структур, исключить или подтвердить наличие спондилеза, остеохондроза, артрита, остеоартроза и других ревматологических болезней. При подозрении на эпидурит используют контрастный метод рентгенографии (миелографию). Из лабораторных анализов информативны спинномозговая пункция и ликвородинамические тесты. 
Тактика лечения
В период лечения пациенту показан постельный режим и покой, отсутствие любых физических нагрузок. Консервативная терапия эпидурита направлена на уничтожение инфекционного возбудителя, вызвавшего воспалительный процесс. С этой целью проводят не только лечение позвоночника, но и те очаги, из которых патогенные микроорганизмы попали в эпидуральное пространство. Также необходимо симптоматическое лечение воспаления и боли.
В большинстве случаев прибегают к хирургическому вмешательству. После устранения причин патологии и острых симптомов назначаются дополнительные методы – физиотерапевтические процедуры, лечебная гимнастика, массаж, при необходимости ношение ортопедических средств.
Видео
Болезни позвоночника атакуют молодых людей
Хирургическое вмешательство
Дренирование гнойной полости при эпидурите проводится чаще всего, поскольку заболевание в большинстве своем носит септический характер. Этот метод очищает воспаленную область от гноя и не допускает развития менингита и других вторичных инфекционных осложнений. При рубцово-спаечном эпидурите иссекают разросшуюся фиброзную ткань, заполняющую пространство между позвоночными пластинками и спинным мозгом.
Запущенные формы требуют проведения ламинэктомии – иссечения части костной пластинки (или всей дужки позвонка) над нервным корешком и фрагмента межпозвоночного диска под ним. Метод устраняет сдавление пораженного участка спинного мозга.
После хирургической терапии показан прием антибиотиков и противовоспалительных средств. Для снятия болевого синдрома в послеоперационном периоде используют анальгетики. На первых этапах реабилитации пациент соблюдает постельный режим, а затем, по назначению врача проходит курсы гимнастики и физиотерапевтического лечения.
Препараты
Медикаментозное лечение эпидурита включает:
- антибиотики,
- противовоспалительные глюкокортикоидные препараты,
- нестероидные средства от боли и воспаления, или НПВС,
- анальгетики (Новокаин, Анальгин, Лидокаин),
- миорелаксанты, сосудорасширяющие средства (Трентал, Мидокалм),
- дегидратационные и вазоактивные лекарства (Маннит, диуретики, Реополиглюкинас).
Антимикробный препарат вводят в вену или внутримышечно и назначают в зависимости от типа инфекции. При стафилококковой и стрептококковой природе воспаления эффективно большинство антибиотиков, в частности, Тетрациклин, Линкомицин, Ванкомицин, Нифуроксасид, Кларитромицин. Если заболевание спровоцировано мочеполовой бактериальной инфекцией, то чаще всего выбирают бета-лактамы, цефалоспорины или фторхинолоны.
При остеомиелите течение эпидурита тяжелое, так как инфекция проникает в позвонки, надкостницу, костный мозг. При этом применяют Нафциллин, Оксациллин или Бензилпенициллин – сначала вводят внутривенно, а затем длительным курсом пьют в капсулах или таблетках.
Внимание! Если эпидурит вызван туберкулезной палочкой, то показаны специфические антибактериальные препараты – Циклосерин, Капреомицин, рифамицины и аминогликозидные средства.
Для симптоматического лечения используют нестероидные или гормональные противовоспалительные средства.
К первой группе относятся Диклофенак, Кетопрофен, Индометацин, Мелоксикам, Пироксикам и многие другие.
Они снимают небольшую и умеренную боль, уменьшают воспаление.
Применяются внутримышечно, перорально и местно в виде гелей и мазей.
Важно! НПВС оказывают разушительное воздействие на слизистую желудка, поэтому вместе с ними часто назначают так называемые ингибиторы протонной помпы (защитники ЖКТ), например, Омепразол. 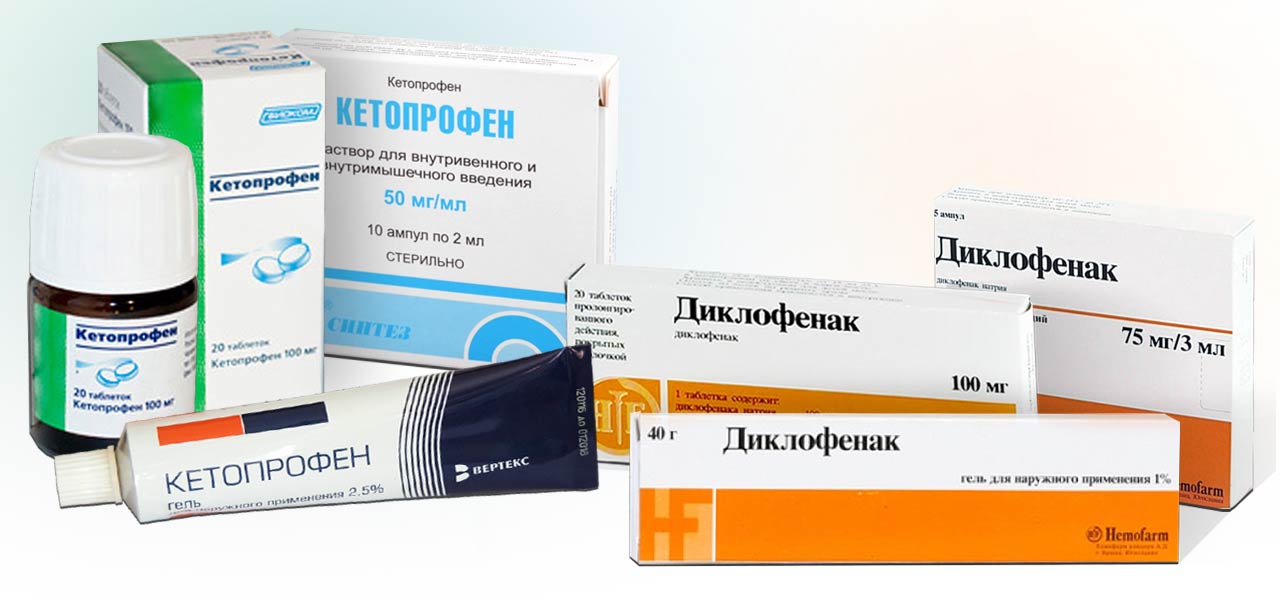
Глюкокортикостероиды (ГКС) – Бетаметазон, Дексаметазон, Гидрокортизон, Преднизолон и др. – действуют намного эффективнее НПВС, показаны при выраженном болевом синдроме и воспалении. При эпидурите и других заболеваниях скелета вводятся локально путем инъекций.
Курс применения короткий, дозировки подбираются осторожно, поскольку ГКС относятся к высокотоксичным препаратам, имеют большой список серьезных побочных эффектов. Ни при каких обстоятельствах не используйте глюкокортикостероидные средства самостоятельно. Это может не только усугубить течение болезни, но и привести к развитию опасных изменений в организме, в том числе и необратимых, – атрофии тканей, хроническому снижению иммунитета, поражению печени и др.
Прогноз и профилактика
Прогноз эпидурита при своевременной диагностике и лечении благоприятный. На самых ранних этапах развития болезни еще есть возможность обойтись без хирургического вмешательства, уничтожив инфекцию в первичном очаге и в позвоночнике, а также локально купировав симптоматику боли и воспаления.
В запущенных случаях развиваются неврологические осложнения – параличи, парезы, нарушения функции внутренних органов (чаще всего в малом тазу), мышечная атрофия. Худший вариант развития событий – пожизненная инвалидность или смертельный исход. Поэтому то, когда человек обратился к врачу, играет главную роль в прогнозировании лечения и эпидурита. Его профилактика включает:
- своевременное обнаружение и лечение любых очагов инфекции – от тонзиллита до воспаления придатков,
- по возможности предупреждение травм позвоночника (соблюдение техники безопасности на производстве и в быту, исключение чрезмерных нагрузок на спину),
- здоровый образ жизни в целом – сбалансированное питание, укрепление иммунитета, занятия спортом, отказ от малоподвижного образа жизни.
Помните, что даже незначительная боль в спине может быть сигналом эпидурита или других, более серьезных заболеваний позвоночника.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter. Мы обязательно её исправим, а Вам будет + к карме
Эпидурит позвоночника, виды, подбор лечения
Содержание статьи
- Эпидурит позвоночника, виды, подбор лечения
- Как определить искривление позвоночника
- Как лечить корешковый синдром
За короткий срок болезнь может существенно поменять состояние организма. Возвратиться к нормальной жизнедеятельности больной сумеет только при условии получения профессиональной медицинской помощи. Поэтому рекомендуется внимательнее относиться к собственному здоровью. Особенно это касается людей с наличием позвоночной грыжи и тех, у кого имеется дегенеративно-дистрофическая патология позвоночника, поскольку они находятся в группе риска.
Виды эпидурита
В зависимости от того, где локализован очаг воспаления, заболевание эпидурит делится на разные виды:
- Ограниченный – при нем оказывается поражена воспалением исключительно зона, где выпирает грыжа.
- Неограниченный – в этом варианте оказываются затронутыми нисходящие и восходящие сегменты.
- Односторонний распространенный – локализуется только на одной стороне.
- Двусторонний распространенный – способен поражать обе стороны позвоночника.
Также эпидурит может подразделяться с учетом характера воспаления:
Как выполняется диагностика заболевания
Поиски верного диагноза могут оказаться непростыми. У заболевания целый ряд симптомов, которые похожи на проявления других патологий. Особенно сложна диагностика хронической формы болезни, поскольку анализы могут получиться с некоторыми отклонениями.
Пациенту, являясь в кабинет доктора для прохождения осмотра, рекомендуется описать подробнее собственные ощущения. После осмотра медработник будет назначать исследования для того, чтобы точнее установить диагноз. Назначения могут быть такими:
- Проведение рентгенологического исследования.
- Анализ крови и мочи.
- Пункция спинномозговой жидкости.
- Проба ликвора.
- МРТ, КТ.
- Миелография.
При получении результатов исследований постановку диагноза удается выполнять более точно.
Как лечить воспаление
После того, как окончательно установлен диагноз, доктор подберет комплексную терапию с учетом особенностей здоровья пациента. Самолечение, как и пренебрежение рекомендациями специалиста, с большой вероятностью вызовет довольно неприятные последствия.
Наиболее эффективным методом для решения вопроса признается операция. Может быть проведено удаление грыжи позвоночника или ламинэктомия.
Чтобы справиться с инфекцией, больному дополнительно назначаются лекарства с антибиотическим действием. Каждый из них подбираться должен индивидуально – с учетом того, какой возбудитель инфекции присутствует в организме. Врачи могут назначить Ризлин, Кефзол, Цефепим и так далее.
При наличии гнойных процессов в организме единственным методом, подходящим для лечения, становится ламинэктомия. Будет проводиться частичное иссечение позвонка и диска. После оперативного вмешательства намного снижается давление на пораженную область.
Чтобы спазматические приступы не приносили организму существенного вреда, назначается для приема группа препаратов-миорелаксантов. Чтобы уменьшить интенсивность болевого синдрома, принимают глюкокортикостероиды. Все медикаменты подбирать должен лечащий врач.
Возможные прогнозы
На ранних этапах появления болезни благодаря диагностике можно при интенсивном лечении максимально снизить отрицательные последствия. Для этого должен быть выявлен возбудитель инфекции и проведена операция усилиями опытных специалистов.
Если эпидурит запустить, он переходит в хроническую стадию. Такое пренебрежение может стать причиной достаточно тяжелых проблем со здоровьем. Болезнь способна привести к потере чувствительности, парезам, иногда происходит утрата функций органов малого таза. В результате у пациента могут образоваться пролежни, а в некоторых случаях наступает инвалидность.
Эпидурит на любой стадии способен оказать негативное влияние на срок жизни заболевшего и на ее качество. Чем раньше удается приступить к лечению, тем лучше. Иногда получается полностью избавиться от недуга.
Источники:
http://volynka.ru/Diseases/Details/629
http://spina-expert.ru/diagnostika/epidurit-pozvonochnika-chto-eto-takoe/
http://neurodoc.ru/bolezni/spinnoy-mozg/epidurit.html
http://volynka.ru/Diseases/Details/629
http://spravki1.ru/pozvonochnik/bolezni/epidurit-pozvonochnika-5-raznovidnostej-i-simptomy
http://www.kakprosto.ru/kak-969392-epidurit-pozvonochnika-vidy-podbor-lecheniya
http://ortocure.ru/pozvonochnik/prochee/funikulyarnyj-mieloz.html


 относят остеомиелит позвоночника, задний медиастинит, паравертебральный абсцесс, абсцесс легкого. Иногда воспаление вызвано сепсисом, гнойным тонзиллитом, пиелитом, фурункулезом, инфицированием в ходе аборта. Место локализации гнойного эпидурита – нижний грудной отдел. В ходе болезни поражаются 3–4 позвонка. Воспаление не распространяется на мягкие оболочки и спинной мозг за счет невозможности проникновения абсцесса через твердый слой мозговой оболочки.
относят остеомиелит позвоночника, задний медиастинит, паравертебральный абсцесс, абсцесс легкого. Иногда воспаление вызвано сепсисом, гнойным тонзиллитом, пиелитом, фурункулезом, инфицированием в ходе аборта. Место локализации гнойного эпидурита – нижний грудной отдел. В ходе болезни поражаются 3–4 позвонка. Воспаление не распространяется на мягкие оболочки и спинной мозг за счет невозможности проникновения абсцесса через твердый слой мозговой оболочки.
