Причины и лечение дорсопатии шейного отдела позвоночника
Диагноз дорсопатия, учитывая образ жизни современного человека, сегодня не редкость. Патологические изменения в опорно-двигательной системе приводят к развитию различных нарушений. Если лечение дорсопатии шейного отдела позвоночника отсутствует, то постепенно развиваются нарушения в периферической и вегетативной нервной системе. Это приводит к потере нормальной работоспособности.
Определение
Дорсопатия шейной локализации представляет собой хронические дегенеративно-дистрофические изменения в костной и хрящевой тканях. Патология чаще всего захватывает близлежащие ткани: сосуды, мышцы, связки.

Развитие дорсопатии в шейном отделе позвоночника наиболее опасно и связано с некоторыми особенностями в строении:
- Позвонки имеют небольшие размеры.
- Шейный отдел должен обеспечивать хорошую подвижность головы.
- Выполняет опорную функцию.
- Мышцы в шейном отделе менее развиты.
- Сквозь мышечные волокна в шее проходит артерия, несущая кровь к мозгу.
Эти анатомические особенности приводят к быстрому износу позвонков и межпозвоночных дисков.
Код МКБ-10
Диагноз «дорсопатия шейного отдела позвоночника» согласно международной классификации болезней имеет код М-50. Под ним подразумевается ряд патологических изменений, которые при отсутствии эффективной терапии приводят к серьезным последствиям.
Классификация
В медицинских кругах выделяют несколько разновидностей шейной дорсопатии:
- Деформирующая дорсопатия. Развивается на фоне смещения шейных позвонков, но их целостность не нарушается. Сюда можно отнести: сколиозы, подвывихи, спондилез, остеохондроз.
- Вертеброгенная форма. Патологические нарушения происходят в позвонках. Они могут иметь воспалительную природу, травматическую или дегенеративную.
- Дискогенная дорсопатия. Происходит не только смещение позвонков, но и разрушение хрящевой ткани, повреждение межпозвоночных дисков и фиброзного кольца. В эту группу попадают: протрузии и межпозвоночные грыжи.
В зависимости от вида патологии специалист будет подбирать терапию.
Симптомы и признаки
Основные симптомы дорсопатии шейного отдела позвоночника – это боли различного характера и интенсивности. Пациенты часто жалуются на внезапные «прострелы» после резких движений головой.
К характерным признакам дорсопатии в шейном отделе можно отнести:
- Боль в шее и плечах.
- Появление дискомфорта в руках и в области сердца.
- При защемлении нервных корешков наблюдается нарушение чувствительности, онемение рук, шеи, языка.
- В запущенных случаях паралич и парезы.
- Частая головная боль, мушки перед глазами.
- Сниженный мышечный тонус в руках, шее.
- Холодные верхние конечности.
- Наблюдаются перепады артериального давления.
- Пациенты жалуются на нарушение ритма работы сердца.
- В области шеи, плеч ощущается покалывание, появляется чувство жжения.
- Часто беспокоит головокружение.
- Шум в ушах.
- Мышцы шеи находятся в постоянном напряжении.
При появлении перечисленных симптомов не надо заниматься самолечением, посещение грамотного специалиста позволит избежать осложнений.
Причины
Часто развивается заболевание на фоне шейного остеохондроза. К развитию дорсопатии могут привести также следующие причины:
- Инфекционные болезни.
- Травмы: вывихи, переломы, растяжение связок.
- Наследственная предрасположенность.
- Эндокринные нарушения: сахарный диабет, патологии щитовидной железы.
- Слабые мышцы.
- Перегруз шейного отдела позвоночника.
- Перенапряжение при нахождении длительное время в одной позе.
- Воздействие низких температур.
- Стрессы и депрессии.
Можно выделить несколько факторов риска, которые повышают вероятность развития патологии:
- Нарушения в питании: придерживание монодиет, несбалансированное вегетарианство.
- Вредные привычки: курение, употребление алкоголя.
- Чрезмерные физические нагрузки.
- Малоподвижный образ жизни.
- Престарелый возраст.
- Длительные стрессы.
- Продолжительное нахождение в одной позе.
- Лишний вес.
- Занятия травматичными видами спорта, особенно пренебрежение разминкой перед тренировками.
Часто человек сам виноват в развитии симптомов дорсопатии. Невыполнение простых рекомендаций приводит к нарушениям и появлению неприятных признаков.
Диагностика
Для назначения терапии важно точно поставить диагноз, а для этого необходима диагностика. Она подразумевает:
- Сбор анамнеза. Врач во время беседы с пациентом выясняет, когда появились боли, какого они характера, какие средства помогают снизить болевой синдром.
- Осмотр пациента позволяет обнаружить деформации в позвоночнике, участки с нарушенной чувствительностью.

- Рентгенография. На снимках можно видеть последствия травм, состояние межпозвоночных дисков, с вязок, наличие остеофитов.
- Миелография. Проводится с контрастным веществом для обнаружения нарушений в спинном мозге и спинномозговом канале.
- УЗИ позволяет обнаружить грыжи, протрузии, но метод используется редко в силу невысокой информативности.
- КТ. Дает информацию о нарушениях в нескольких проекциях.
- МРТ – самый надежный способ диагностики. Можно увидеть любые нарушения в костных структурах, степень защемления нервных корешков, сужение спинномозгового канала.
- Допплерография назначается для изучения кровотока в сосудах.
Важно провести дифференциальную диагностику, учитывая, что шейная дорсопатия имеет схожие симптомы с инфарктом миокарда, с появлением злокачественных новообразований или нарушениями мозгового кровообращения.
Лечение
В зависимости от стадии развития патологии и ее разновидности врач назначает терапию, она преследует следующие цели:
- Устранение болевого синдрома, расслабление мышц и купирование воспалительного процесса.
- Нормализация микроциркуляции в зоне патологических изменений.
- Требуется этиотропное лечение, если дорсопатия спровоцирована имеющимися заболеваниями.
- Предупреждение развития осложнений и рецидива болезни.
Лечение дорсопатии может включать несколько направлений.
Применение воротника Шанца
Воротник Шанца представляет собой устройство для коррекции нарушений в области шейных позвонков. Для его изготовления могут использоваться различные материалы, и подбирается воротник всегда индивидуально для каждого пациента.
При использовании во время шейной дорсопатии наблюдаются следующие эффекты:
- Уменьшается интенсивность боли.
- Улучшается осанка.
- Дорсопатия быстрее ослабляет свои симптомы.
- Проходит онемение и чувство жжения в руках, шее.
- Реже беспокоят головные боли и головокружения.

Воротник может иметь разную степень фиксации, от слабой до жесткой. Ее подбирает врач для каждого индивидуально.
Таблетки
В зависимости от силы болевого синдрома пациентам назначаются следующие таблетки:
- Анальгетики для снятия боли. Можно принимать по 1-2 таблетки 2-3 раза в день: «Кеторолак», «Баралгин».
- Учитывая, что патология сопровождается и воспалительным процессом, то назначаются НПВС: «Индометацин», «Напроксен», «Мелоксикам». Врач обычно прописывает принимать лекарства 3 раза в день по 1 таблетке. Длительность курса составляет не менее 2 недель.
- При патологиях позвоночника рекомендован прием миорелаксантов. В эту категорию попадают: «Сирдалуд», «Мидокалм». Пить по схеме: 1 таблетка три раза в день после еды.
- Для улучшения структуры хрящевой ткани нужны хондропротекторы: «Структум», «Хондроитин сульфат». Данные препараты принимать следует длительными курсами. Эффект можно ожидать через 2-3 недели регулярного приема.
- Для улучшения питания нервной ткани назначаются витамины: «Неуробекс», «Пентовит».
Длительность терапии для каждого пациента подбирает врач с учетом тяжести его состояния.
Уколы
На первых стадиях лечения дорсопатии, когда пациента беспокоит сильная боль, рекомендовано назначать препараты в инъекциях:
- НПВС: «Мовалис», «Артрозан». В сутки делается один укол. Длительность лечения не более 5 дней, а затем надо переходить на таблетки.
- Миорелаксанты: «Мидокалм».
- Хондропротекторы: «Хондрогард» Препарат вводится через день по 1 мл, с 4 инъекции дозировку можно увеличить до 2 мл. На курс необходимо сделать не менее 25-30 инъекций.
к содержанию ↑
В качестве вспомогательного средства при лечении дорсопатии в шейном отделе можно порекомендовать согревающие мази:
Средства рекомендуется наносить на чистую кожу шеи два раза в сутки.
Физиотерапия
Физиотерапевтические процедуры способствуют ускорению восстановительных процессов, снимают мышечный спазм, улучшают кровоток, снижают воспалительный процесс. Пациентам с диагнозом дорсопатия рекомендуют:
- Электрофорез. Под действием тока осуществляется введение лекарственных препаратов к месту патологического процесса.
- Фонофорез.
- Импульсные токи. После процедуры исчезает боль.
- Магнитотерапия.
- Электрическая нейростимуляция нормализует проводимость нервных импульсов.
Пользуется популярностью при лечении патологий позвоночника рефлексотерапия. Врач с помощью тоненьких иголок осуществляет воздействие на особые биологически активные точки. Курс процедур способствует ускорению восстановления и снижению болевых ощущений.
Операции
При дорсопатии в шейном отделе позвоночника оперативное вмешательство показано в редких случаях, врач старается консервативными методами поставить больного на ноги. Но при усугублении неврологических проявлений, сильном защемлении нервных корешков может быть принято решение об операции.
Они могут проводиться по разным методикам:
- Если патология спровоцирована дегенеративными разрушениями позвоночного диска, то его удаляют.
- При чрезмерной подвижности шейных позвонков, что приводит к защемлению нерва, осуществляется фиксация при помощи специальных скоб.
- Установление имплантата на место удаленных разрушенных позвонков.
Операция на позвоночнике – это всегда большой риск, поэтому лучше не запускать болезнь, чтобы не пришлось к ней прибегать. Дорсопатия довольно легко поддается коррекции, если своевременно провести консервативную терапию.
Невозможно полное излечение при любых патологиях позвоночника без выполнения регулярных физических упражнений. Лечебный комплекс подбирается для каждого пациента. При шейной дорсопатии он может включать следующие упражнения:
- В положении стоя или сидя плечи поднимаются вверх, задерживаются в таком положении на несколько секунд и возвращаются в исходное положение.
- Ладонь положить на лоб и совершать наклоны головы вперед, преодолевая сопротивление.
- Руку положить на висок и наклонять голову, также стараясь преодолеть сопротивление. Проделать в другую сторону.
- Осуществлять повороты головой вправо и влево.
- Опустить голову вниз, стараясь дотянуться до груди подбородком.
Весь комплекс надо выполнять в медленном темпе. Самое главное – это регулярность.
Массаж
После снятия острого периода дорсопатии полезно посетить массажиста. Курс из 10 процедур способен творить чудеса:
- Улучшается кровоснабжение в патологическом участке.
- Расслабляются мышцы.
- Ускоряются процессы восстановления.
- Увеличивается подвижность в шейном отделе.
Может использоваться в терапии дорсопатии классический массаж. В последнее время становятся популярными:
- Аппаратный массаж, который делается с помощью специального оборудования.
- Баночный. Можно использовать обычные медицинские банки или специальные для такого вида массажа.
Главное, чтобы процедура выполнялась профессионалом.
Осложнения
Если пациент не занимается лечением или терапия подобрана не эффективная, то возможны следующие осложнения дорсопатии в шейном отделе позвоночного столба:
- Полное разрушение межпозвоночных дисков.
- Ограничение подвижность, вплоть до инвалидности.
- Усиливаются вегето-сосудистые нарушения. Постоянные головные боли, скачки давления, аритмия.
- Развивается инсульт или ишемия головного мозга.
- Падает зрение, снижается острота слуха.
Только своевременное лечение может избавить от подобных последствий.
Дорсопатия в шейном отделе позвоночника не является самостоятельным нарушением, но требует серьезного подхода к лечению. Если пациент своевременно обращается к врачу, то есть все шансы вести нормальный образ жизни без боли и скованности.
Дорсопатия шейного отдела позвоночника: симптомы, лечение, упражнения
 В последние десятилетия диагноз дорсопатия шейного отдела позвоночника ставится все чаще. Это связано с современным образом жизни человека, когда большинство людей по 8-10 часов работают в офисе в практически полной неподвижности. А потом эти люди устремляются в спортзал, где нагружают свой опорно-двигательный аппарат, стараясь возместить время, проведенное в сидячем положении. В результате у таких людей развивается остеохондроз, синдром позвоночной артерии, спондилоартроз и еще ряд заболеваний, которые можно охарактеризовать как дорсопатия шейного отдела.
В последние десятилетия диагноз дорсопатия шейного отдела позвоночника ставится все чаще. Это связано с современным образом жизни человека, когда большинство людей по 8-10 часов работают в офисе в практически полной неподвижности. А потом эти люди устремляются в спортзал, где нагружают свой опорно-двигательный аппарат, стараясь возместить время, проведенное в сидячем положении. В результате у таких людей развивается остеохондроз, синдром позвоночной артерии, спондилоартроз и еще ряд заболеваний, которые можно охарактеризовать как дорсопатия шейного отдела.
Дорсопатия – что это такое?
Термин дорсопатия может применяться к заболеваниям или аномальным, патологическим состояниям шейного отдела позвоночника, который состоит из первых сверху 7 позвонков. Получается, что шейная дорсопатия – это любые нарушения или дегенеративно-дистрофические заболевания, или комплекс заболеваний ОДА, а точнее шейного отдела. Причем независимо от причин возникновения патологии – болезни, травмы, врожденные аномалии – это все равно дорсопатии.
Следует учитывать, что опорно-двигательный аппарат – это целостная структура, все элементы которой связаны между собой и взаимозависимы. В эту систему входят кости, позвонки позвоночника, мышцы, суставы, связки, нервная ткань и даже кровеносные артерии. Все эти структуры довольно уязвимы, но те, что находятся в шейном отделе нужно беречь более тщательно. Ведь выше шеи находится голова, головной мозг, который при малейшем нарушении кровоснабжения может перестать функционировать правильно.
Выделяют следующие группы дорсопатий шейного отдела позвоночника в зависимости от причин возникновения нарушений:
- Деформирующие, связанные с нарушением физиологического изгиба позвоночного столба. Это в основном сколиоз, лордоз и кифоз. В эту группу также входят патологии межпозвоночных дисков, не достигшие стадии разрыва фиброзного кольца (протрузия, спондилолистез, остеохондроз).
- Воспалительные, дистрофические или травматические спондилопатии (в том числе с корешковым синдромом – сильной болью в шее).
- Все остальные случаи дорсопатии, в том числе со значительной дегенерацией фиброзного кольца межпозвоночных дисков, ярко выраженным болевым синдромом. К этой группе относятся и поражения ОДА с болевым синдромом, но без травматизации дисков, нервных волокон и спинного мозга.
В заключение можно сказать, что дорсопатия шейного отдела – это любое нарушение структуры или функции тканей в шейном отделе позвоночного столба. Из-за высокой подвижности этого отдела позвоночника, вероятность его травматизации велика, как и велика вероятность возникновения заболеваний ОДА при наличии «благоприятных» условий.
Причины возникновения патологии
Причин возникновения дорсопатии шейного отдела может быть много:
- Травма шеи – растяжения, разрывы связок и мускулов, ушибы, удары, переломы.
- Заболевания шейного отдела позвоночника – остеохондроз, протрузия, грыжа МПД. А также стеноз позвоночного канала.
- Неправильная осанка.
- Постоянный стресс.
- Естественный возрастной износ структур позвоночного столба.
- Общие заболевания ОДА.
- Неправильная организация сна – сон на животе или на мягком/жестком матрасе, с большим количеством подушек.
- Неправильная биомеханика тела – чрезмерные нагрузки на область шеи (статические, в том числе).
Причиной для развития дорсопатии может стать даже банальное переохлаждение, или зарядка без предварительного «разогрева» мышц. Главное вовремя осознать, что в структурах шейного отдела происходят патологические изменения, и вовремя принять превентивные или терапевтические меры.
Симптомы болезни
Симптомы дорсопатии весьма характерны. Если пациент испытывает их постоянно, а не после больших физических нагрузок, значит, у него точно сформировалось стойкое нарушение структуры и функции элементов ОДА. Признаки дорсопатии шейного отдела следующие:
- Сильная боль в шее, плечах, руках вплоть до кистей;
- Боль проходит при смене положения тела, возрастает или снижается после физической активности;
- Нарушения чувствительности – усиленная реакция на внешние раздражители или ненормальные ощущения (мурашки, онемение, покалывание слабость, отсутствие чувствительности в тканях и т.д.);
- Скованность движений, напряженность мышечной ткани и спазмы;
- Трудности с координацией движений, моторикой;
- Боль в голове и признаки нарушения работы головного мозга или органов зрения, слуха, речи;
- Постоянная тошнота.
Самые опасные и тяжелые признаки дорсопатии – это обморочные состояния, онемение и дисфункция конечностей, высокая температура и боль в подбородке, грудной клетке. В таком случае нужно срочно обращаться за медикаментозной помощью. То есть в буквальном смысле вызывать «скорую помощь».
Методы лечения
Диагностика дорсопатии шейного отдела позвоночника заключается во внешнем осмотре с пальпацией. А также в сборе анамнестических сведений, назначении аппаратных диагностических исследований (рентген, КТ, МРТ). После этого будет поставлен конкретный диагноз и разработан адекватный лечебный план.
С чего начать лечение дорсопатии шейного отдела? Лечение на ранних стадиях заключается в самопомощи и нехирургических стратегиях. Самопомощь – это гимнастика, ЛФК, самомассаж, аккуратные растяжки мускулатуры шеи.
Нехирургические, то есть консервативные стратегии это:
- Применение медикаментов – НПВС, хондропротекторов, миорелаксантов, обезболивающих препаратов.
- Безнагрузочное вытяжение позвоночника.
- Герудотерапия, мануальная терапия и другие виды физиолечения.
- Ношение специального воротника-бандажа.
- Применение кинезиотейпов.
- Народные методы лечения воспалительных/дегенеративно-дистрофических патологий ОДА.
В любом случае стратегию лечения определяет лечащий врач. Если консервативная терапия будет неэффективной или стадия заболевания уже серьезная, будет рекомендовано хирургическое лечение. Чтобы добиться стойкого результата в терапии дорсопатии, нужно точно следовать рекомендациям врача относительно лечения и восстановительного периода. А также принять профилактические меры по предупреждению рецидива патологии.
Профилактика рецидивов
Профилактика дорсопатии заключается в правильном образе жизни, рациональном питании и адекватных физических нагрузках на шейный отдел позвоночника. Регулярная гимнастика, разработка области шеи – это меры, которые помогут уберечь шейный отдел позвоночника от начала или рецидива дегенеративно-дистрофических изменений в тканях. Питание должно быть сбалансированным. Больше количество белков, поменьше жиров и минимум углеводов – такое меню будет способствовать сохранению здоровья ОДА.
Дорсопатия шейного отдела позвоночника более опасный диагноз, чем если бы проблема возникла в грудной или поясничной области. Все дело в том, что шейный отел позвоночного столба непосредственно связан с головным мозгом. И при малейшем повреждении структур шеи начинаются серьезные и опасные нарушения в работе мозга. Поэтому дорсопатия должна быть диагностирована как можно раньше. Иначе лечение будет не только тяжелым и долгим, но и финансово обременительным.
Почему возникает шейная дорсопатия и как ее лечить?
Дорсопатия шейного отдела позвоночника — комплекс патологических изменений, происходящих в хрящах, костях и мускулатуре, которые сопровождаются болезненными ощущениями. Заболевание развивается у людей всех возрастных групп.

Причины
Основная причина развития дорсопатии шейного отдела позвоночника (ШОП) — деформация межпозвоночных дисков. Они отвечают за амортизацию, принимая на себя нагрузки, которым подвергается позвоночник. Нормальные диски наполнены несжимаемой жидкостью, распределяющей давление между всеми позвонками.
Вместе с постоянным мышечным тонусом в области спины создается общее равномерное разделение нагрузки на опорно–двигательную систему организма. Из этого можно сделать вывод, что при повреждении любого из элементов цепи нарушается баланс разделения нагрузок, что ведет к появлению патологических изменений.

Особенно опасно это для шейного отдела, так как из-за особенностей строения и высокой подвижности высота дисков доходит до 40% от всей высоты отдела позвоночного столба.
Специалисты выделяют несколько главных причины активизации дегенеративных изменений в межпозвоночных дисках:
- Нарушение обменных процессов. Ткани не получают необходимого количества жидкости и растворенных в ней веществ. Диски теряют возможность полноценно выполнять амортизационную функцию.
- Повреждения и микротравмы позвоночника, перенесенные в любом возрасте, иногда приводят к дорсопатии.
- Развитие воспаления инфекционной и другой этиологии тоже ведут к нарушению целостности тканей.
- Чрезмерное давление на межпозвоночные диски. Провоцируется слабостью мышц организма, которая не соответствует массе тела пациента. Межпозвоночное пространство уменьшается, сужаются каналы, по которым проходят сосуды и большие нервные столбы.
- Ухудшение кровоснабжения способствует ускорению прогрессирования дегенеративных процессов.
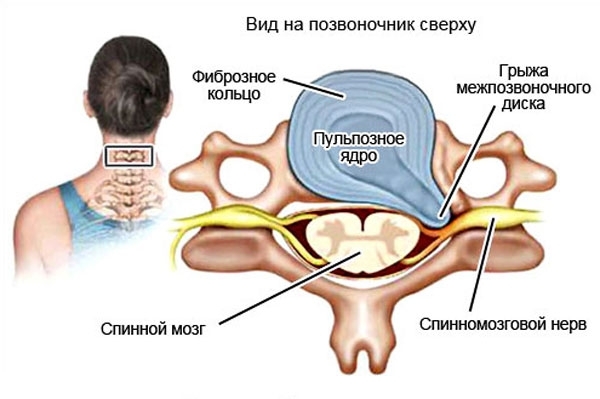
- Нередко целостность диска нарушается — в фиброзном кольце образуются трещины, сквозь которые выходит содержимое, образуя грыжи. Давление на нервные и кровеносные магистрали возрастает, заболевание приобретает новый этап развития.
Основные симптомы
Основной признак дорсопатии — интенсивный болевой синдром в области шеи, появление мурашек в конечностях. Это указывает на:
- дегенеративные изменения в мышцах и межпозвоночных дисках;
- разрастание суставов;
- приобретение хряща ненормальной формы;
- появление остеофитов на краях позвонков.
Все это приводит к спазмам и пережатию кровеносных сосудов, развитию невралгии, ухудшению мозгового кровообращения и образованию протрузии.
Подобная симптоматика наблюдается при артрозе суставов, кифозе, сколиозе, остеохондрозе, смещении позвонков, дискогенной дорсопатии, когда болит в шее, на затылке с отдачей в лопатку и верхнюю часть грудной клетки.
При дорсопатии шейного отдела позвоночника у пациентов отмечается:
- стреляющая головная боль;
- головокружения вплоть до потери сознания;
- ухудшение слуха и зрения;
- нарушения в функционировании мозга;
- миопатический синдром;
- паралич конечностей;
- потеря чувствительности в ногах.
 Для болезни характерно нервное перевозбуждение, постоянное чувство тревоги, нарушение терморегуляции, усиленное потоотделение, покалывание в конечностях. К остальным проявлениям симптоматики дорсопатии относятся:
Для болезни характерно нервное перевозбуждение, постоянное чувство тревоги, нарушение терморегуляции, усиленное потоотделение, покалывание в конечностях. К остальным проявлениям симптоматики дорсопатии относятся:
- интенсивные болезненные ощущения в грудной клетке;
- нарушение кровообращения;
- появление шума в ушах;
- ухудшение координации движений;
- ощущение кома в горле.
Диагностические мероприятия
При развитии первых симптомов заболеванияобратитесь за помощью к травматологу либо неврологу.
Обследование начинается со стандартного опроса, определения жалоб и изучения полного анамнеза пациента.
Затем следует физикальный осмотр. Позвоночный столб исследуется во всех позициях: сидя, стоя и лежачем положении. Во время процедуры врач определяет выпячивание отростков, деформацию остевой линии, небольшое смещение лопаток. Также выявляется максимальная амплитуда движений в шейной части.
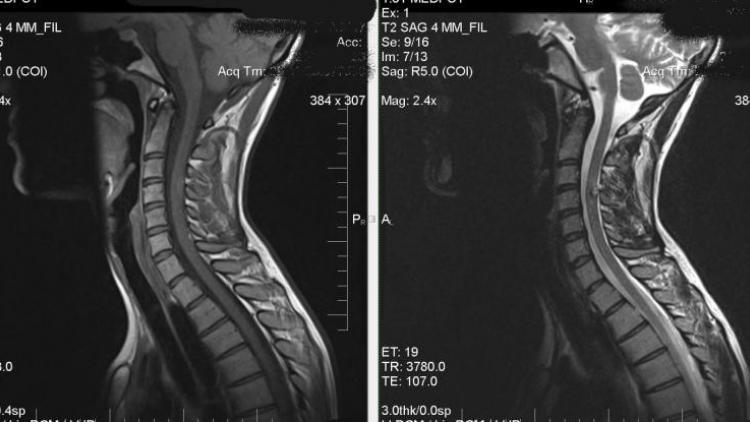
Для постановки окончательного диагноза дополнительно делают рентгенограмму и МРТ (магнитно–резонансная томография). После изучения характера клинической картины специалист назначает оптимальную схему лечения.
Методы лечения
Лечение занимает много времени и зависит от тяжести заболевания. Терапия дорсопатии заключается в приеме лекарственных препаратов и упражнениях ЛФК (лечебная физкультура), но в особых случаях может понадобиться хирургическая операция.
Медикаментозные способы
Для купирования болевого синдрома и снятия напряжения в мышцах используются препараты из группы НПВС (нестероидные противовоспалительные средства). Они выпускаются в форме таблеток либо инъекций для внутривенного, внутримышечного введения. Кроме того, применяются средства местного действия (мази, гели и крема).
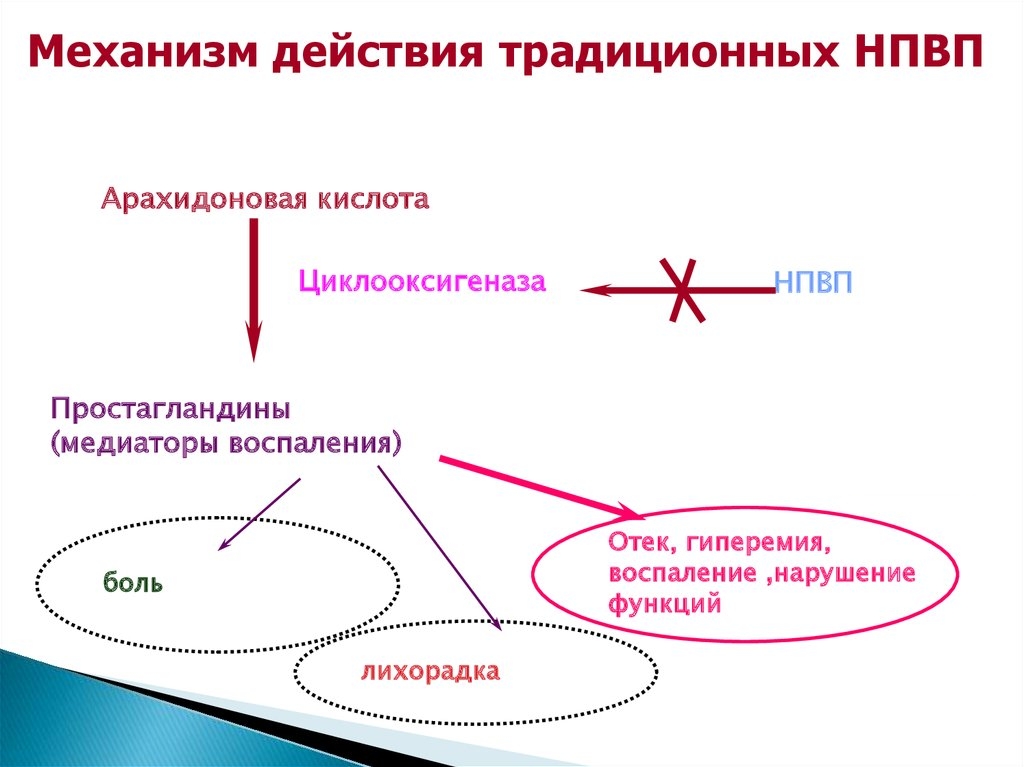
Если лечиться таблетированными лекарствами, стоит задуматься об их негативном влиянии на организм: возможны желудочные заболевания, которые осложняются кровотечением. Из-за этого их принимают с осторожностью и совместно с препаратами для защиты желудка. Также обезболивающее действие оказывают анальгетики и миорелаксанты. Для местного нанесения используются разогревающие мази, которые обладают отвлекающим воздействием, улучшают приток крови, что ведет к уменьшению отека мягких тканей.
Если эти методы оказались малоэффективными, назначаются блокады. В основном применяются паравертебральные с новокаином или лидокаином. Для снятия выраженной отечности тканей в больнице вводится эпидуральная кортикостероидная блокада.
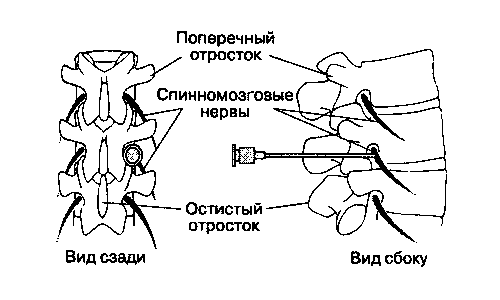
Чтобы предотвратить нарушения кровотока в тканях и восстановить обменные процессы, используются противоишемические средства. Для этого пациенту выписывают антиоксиданты, антигипоксанты и вазоактивные медикаменты. Они назначаются и в случае прогрессирования синдрома корешкового сдавливания.
Хондропротекторы применяются для профилактики хронизации болезненных ощущений. В состав подобных лекарств входят составляющие суставного хряща, они улучшают устойчивость органических клеток к влиянию противовоспалительных средств.
Хондропротекторы положительно воздействуют на структуру хряща, запуская процессы обмена в матриксе, способствуя обновлению хондроцитов.

Самым распространенным является Структум, который существенно снижает дегенеративные изменения в тканях межпозвоночных суставов, замедляя разрушительные процессы костей и регулируя потерю кальция. Прием препарата ослабляет болевой синдром в суставах, увеличивает их подвижность. Лечение длится долго — от нескольких месяцев до полугода. Терапевтическая эффективность сохраняется на протяжении большого количества времени после прекращения приема медикамента.
Хондропротекторы уменьшают нагрузку на ЖКТ (желудочно-кишечный тракт), используются в виде мазей хондроитина сульфата, который наносится на кожный покров над поврежденными суставами.
Полезные упражнения
- Упражнение 1. Принять положение сидя либо стоя, расслабить руки и опустить, медленно поворачивать голову в стороны. Повторить движения 5 раз. Это упражнение помогает увеличить подвижность шейных позвонков.
- Упражнение 2. В таком же положении, как и в первом, нужно опускать голову вниз, прижимая подбородок к грудной клетке. Повторить не менее 6 раз. Подобные движения способствуют растяжению мышц и улучшению гибкости шеи.
- Упражнение 3. Для выполнения голову постепенно отклоняют назад. Повторяют 5 раз. Упражнение помогает скорректировать положение тела, что полезно для офисных работников и людей, которые ведут сидячий образ жизни.

Осложнения
Отсутствие своевременной терапии или позднее обнаружение развития болезни ведет к возникновению осложнений. Дорсопатия шейного отдела провоцирует появление следующих патологий:
- Синдром позвоночной артерии. Он проявляется болью спазмалитического характера в области шейной артерии. Больной быстро утомляется, страдает от ухудшения слуха, зрения и частых головокружений.
- Миелопатический синдром. Ведет к сдавливанию спинного мозга. Пациент теряет чувствительность, развивается частичный паралич, наблюдаются проблемы с дефекацией и мочеиспусканием.
- Вегетососудистая дистония. Состояние связано с нарушением функции периферической нервной системы, которая отвечает за работоспособность внутренних органов. У человека часто поднимается артериальное давление, диагностируется аритмия, увеличивается выделение пота и появляется нервное перевозбуждение.
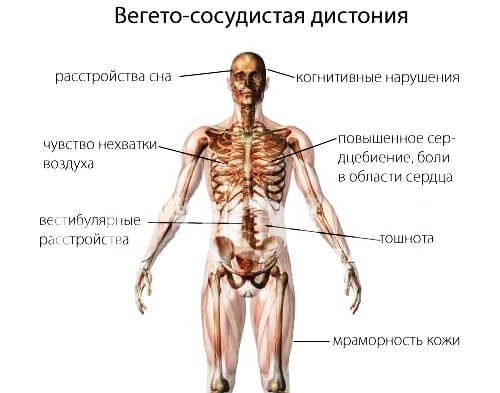
Меры профилактики
Профилактические меры направлены на предупреждение развития дорсопатии. Необходимо придерживаться следующих рекомендаций:
- Правильное питание. Убрать из рациона вредную пищу и устранить вредные привычки.
- Контроль массы тела. Избыточный вес создает дополнительную нагрузку на позвоночник, что негативно влияет на его состояние.
- Ведение активного образа жизни. Для позвоночного столба и шейных мышц полезны плавание, гимнастика и вис на перекладине, однако не стоит переутомляться.
Важен выбор подходящей одежды для прогулок на свежем воздухе.
Дорсопатия шейного отдела позвоночника: причины, симптомы и лечение

Как часто слышишь от человека о его проблемах со здоровьем, особенно когда люди испытывают боль? Многие «неполадки» в организме начинают проявлять себя через болевые синдромы, нарушая привычный комфортный уклад жизни. К таким недугам относят дорсопатию шейного отдела позвоночника. Она начинается незаметно, со временем перерастая в постоянную проблему мучительных болезненных ощущений.
Для удобства обозначения всех болевых синдромов, связанных с позвоночником, введен термин «дорсопатия». Он является собирательным и включает в себя дегенеративно-дистрофические поражения позвоночника, его мышечного аппарата и связок. Дорсопатия чаще всего подразумевает несколько патологических процессов в позвоночнике: остеохондроз, спондилез, спондилоартроз, грыжа межпозвонкового диска (МПД). Характерной чертой всех дорсопатий является болевой синдром.
Факторы риска возникновения дорсопатии
Дорсопатия шейного отдела позвоночника встречается чаще у лиц в возрасте 35-55 лет, появляется на фоне постепенного старения организма. В более молодом возрасте её развитие связано с врожденными аномалиями развития, спортивными травмами.
Анатомические особенности шейного отдела позвоночника
- Низкая мышечная масса.
- Первый и второй шейные позвонки образуют комбинированный сустав, который обеспечивает вращение головой.
- Поперечные отростки позвонков, которые образуют канал для позвоночной артерии.
- Позвоночные артерии с каждой стороны от позвоночника кровоснабжают головной мозг (лимбико-ретикулярный комплекс) и шейный отдел. При их сдавлении формируется синдром позвоночной артерии: головная боль, боль в шее, головокружение, рвота, шум в ушах или голове.
- Мощное шейное сплетение – truncus simpaticus.
- Щитовидная железа.
- ЛОР-органы.
В основе заболевания лежит поражение позвоночно-двигательного сегмента (ПДС). ПДС – это два позвонка, межпозвонковый диск, связочный аппарат и прилегающие нервно-мышечные структуры.
Шейный отдел — самая подвижная часть в позвоночнике. При повышенной нагрузке высыхает ядро диска и его высота уменьшается. При повреждении МПД нагрузку на себя полностью принимают позвонки. Под давлением они начинают соприкасаться костными поверхностями, деформируются, сплющиваются, возникают патологические смещения позвонков относительно друг друга, на позвонках образуются костные наросты (остеофиты). При усыхании МПД, межпозвонковые щели уменьшаются и сдавливают спинномозговые нервные корешки, вызывая развитие радикулопатии, болевые синдромы. Особенности строения шейного отдела позвоночника предрасполагают к сдавлению не только нервных корешков, но также позвоночных артерий и спинного мозга. Повреждение анатомических структур ПДС чаще происходит остеофитами, чем грыжами МПД в шейном отделе позвоночника.
- При поражении костных структур возникают спондилоартроз, деформирующий спондилез.
- При поражении межпозвонкового диска – остеохондроз, грыжа МПД.
- Мышечный дисбаланс приводит к миофасциальному синдрому.
Через шею проходит спинной мозг, нервные корешки, симпатический ствол, позвоночные артерии. Все эти структуры участвуют в работе головного мозга, сердца, легких.
Симптомы дорсопатии шейного отдела позвоночника
- Цервикалгия – боли в шейном отделе позвоночника. Боли могут носить ноющий или стреляющий характер, как «удар током», усиливаться при движении и наклонах головы, иррадиировать в затылочную область головы. Источником боли чаще служат поврежденные фасеточные суставы, остеофиты. Появляются преимущественно по утрам, имеют односторонний характер локализации, сопровождаются мышечным напряжением (дефанс) на стороне поражения. Ощущение хруста в шее при поворотах головы.
- Цервикобрахиалгия — болевой синдром распространяется в руку, плечо, может сопровождаться чувствительными нарушениями (онемение, покалывание, чувство «ползания мурашек»). Боли чаще беспокоят в ночное время, появляется чувство «отлеживания руки». Болевой синдром максимально выражен, если отвести руку назад. По мере прогрессирования процесса, объем движений в плечевом суставе уменьшается, мышцы гипотрофируются.
- Краниалгия – головные боли, преимущественно в затылочной области. Имеют разносторонний характер: от ноющих до пульсирующих, могут сопровождаться чувством тошноты. Боли провоцируются поворотами головы. Чаще возникают при синдроме «позвоночной артерии».
- Корешковые синдромы (радикулопатии) – развиваются при повреждении нервных корешков. Встречаются значительно реже, чем поясничные радикулопатии. Характерны боли в шее, плече вплоть до пальцев кисти. Чувство онемения, слабость мышц (парез), выпадение сухожильных рефлексов. Боли усиливаются при кашле, движении головы, особенно при наклонах.
- Рефлекторные мышечно-тонические синдромы встречаются при ущемлении сосудисто-нервного пучка в межлестничном пространстве между мышцами. Боль и скованность в шее беспокоит в утренние часы, голова наклонена вперед и в сторону напряженной мышцы. Иногда могут присоединяться онемение в руке, чувство «прохождения тока» в плече.
- Миофасциальный синдром характеризуется наличием триггерных точек в мышцах. Триггерные точки – это места болезненных уплотнений в мышцах, при надавливании на которые возникает резкий болевой синдром. Боли при данном синдроме продолжительные, тупые, могут распространяться в руку или плечо. При осмотре определяется плотный тяж в мышце.
- Шейная миелопатия – это поражение спинного мозга грыжевыми выпячиваниями межпозвонковых дисков, остеофитами или поражение сосудов, кровоснабжающих спинной мозг. Заболевание начинается постепенно, но, без медицинского вмешательства, неуклонно прогрессирует. Появляется слабость в руках и ногах (парезы). Характерен симптом Лермитта: при повороте головы возникает ощущение прохождения тока в шею, руки, вдоль позвоночника, ноги. Нарушения вплоть до потери чувствительности. Гипотрофия мышц плечевого пояса, рук.
Диагностика
Только грамотный подход к диагностическим мероприятиям позволит вовремя поставить правильный диагноз.
- Полный анализ крови (для исключения или подтверждения воспалительных заболеваний позвоночника).
- ЭКГ (инфаркт миокарда может скрываться под маской остеохондроза).
- Осмотр врача-невролога обязателен.
- Рентгенограмма позвоночника.
- КТ, МРТ.
Лечение
Лечение дорсопатий всегда назначает специалист после проведенного обследования пациента, выявленной у него патологии позвоночника, наличия сопутствующих заболеваний.
Из консервативных методов лечения используют:
- Анальгетики: диклофенак, нимесулид, мелоксикам и др.
- Витамины группы В: Витагамма, Комбилипен.
- Миорелаксанты: сирдалуд, баклофен.
- Хондропротекторы: Алфлутоп, хондроитинсульфат.
- Ингибиторы холинэстеразы улучшают проведение нервного импульса: нейромидин.
- Антидепрессанты используются при корешковых болях: амитриптилин.
- Глюкокортикостероиды: дексаметазон.
- Местное лечение (мази, крема, гели).
- Блокады триггерных точек анастетиками.
Хирургическое лечение показано при миелопатии, радикулопатии. Абсолютное показание к хирургическому лечению — наличие грубых парезов, чувствительные и тазовые расстройства (нарушение мочеиспускания).
- Постельный режим не рекомендуется дольше 2-3 суток.
- Физиотерапевтические процедуры (УВЧ, электрофорез, магнитотерапия).
- ЛФК.
- Ортопедические методы (ношение воротника Шанца, особенно в острый период).
- Мануальная терапия.
- Иглорефлексотерапия.
Профилактика
Правильная организация рабочего места, ежедневная физическая активность значительно снижают вероятность развития дорсопатии.
Необходимо выполнять следующие рекомендации:
- Спина должна быть прямой во время сидения, работы за столом.
- Ортопедическая подушка.
- Ежедневные физические упражнения, плавание.
- Нельзя сильно запрокидывать голову назад.
Ниже приведены некоторые комплексы упражнений, которые нужно выполнять ежедневно:
- Давить лбом на ладонь, напрягая мышцы шеи, затем ладонью давить на затылок, также напрягая мышцы шеи.
- Давить ладонью на левый висок, напрягая мышцы шеи, затем правым виском давить на правую ладонь.
- Медленные повороты головы вправо, затем влево, пытаясь достать подбородком до плеча.
- Наклоны головы в стороны, пытаясь коснуться ухом плеча.
Все упражнения делаются по несколько подходов.
Заключение
Своевременная диагностика, лечебно-профилактические мероприятия способствуют благоприятному исходу заболевания на начальных этапах развития. Комплексный подход к лечению – сочетание медикаментозного и немедикаментозного методов, позволяет предотвратить развитие хронического процесса.
Самостоятельное устранение болевого синдрома может быть опасным, так как под «маской остеохондроза» могут скрываться онкологические заболевания, инфаркт миокарда.
Специалист клиники «Московский доктор» рассказывает о дорсопатии:
Шейная дорсопатия что это такое

При постановке диагноза «шейная дорсопатия» пациентов всегда интересует – в чем заключается специфика подобного заболевания, почему развивается нарушение и как избавиться от него. Под такой болезнью подразумевается патология, затрагивающая позвонки и соседствующие с ними ткани. Характерная черта болезни – протекание с дегенеративно-дистрофическим уклоном.
Почему развивается шейная дорсопатия
Если прогрессирует дорсопатия шейного отдела позвоночника, причины этого процесса бывают разными. Болезнь часто ассоциируется со следующими факторами:
- естественными изменениями, вызванными старением организма;
- изнашиванием межпозвоночных дисков;
- недостаточно подвижным образом жизни;
- ослабленной иммунной защитой;
- травмами позвоночника;
- частыми стрессами;
- физическими перегрузками;
- избыточным весом;
- вредными привычками.
Нарушение склонно проявляться, если в организм не поступают важные витамины и минералы, а также при постоянном употреблении синтетических продуктов. Шейную дорсопатию диагностируют у лиц, часто болеющих простудой, пациентов с нарушениям осанки, остеомиелитом, ревматоидным артритом, межпозвоночной грыжей, людей, имеющих генетически обусловленную склонность к суставным патологиям.

Для заболевания свойственно прогрессировать на фоне эндокринных нарушений, вегето-сосудистой дистонии. К развитию патологии могут приводить инфекционные болезни (туберкулез, сифилис).
Во многих случаях дорсопатия возникает у пациентов, подвергающихся сразу нескольким неблагоприятным факторам.
Разновидности нарушения
Заболевание поражает не только шейную зону позвоночника. Патология может распространяться на грудной, пояснично-крестцовый отделы.
Различают следующие разновидности дорсопатии:
- деформирующую, развивающуюся из-за остеохондроза, искривления позвоночного столба, его смещения;
- вертеброгенную, проявляющуюся как последствие травм или болезней, чреватых дегенеративными явлениями в суставах;
- дискогенную, возникающую из-за дистрофических изменений в хрящах, склонную к формированию грыж и протрузий.
Шейную патологию выявляют у 10 % пациентов. В 60-80 % случаев дорсопатия обнаруживается в поясничном отделе.
Вероятные осложнения дорсопатии
При диагностировании патологии необходимо иметь представления относительно того, чем опасна дорсопатия шейного отдела позвоночника. Риск развития осложнений повышается при некачественном лечении заболевания. Последствия патологии проявляются нарушениями кровообращения в мозге, искривлением позвоночника. Иногда болезнь вызывает частичный паралич рук или ног, приводит к смещению позвонков.
Симптоматика заболевания
Если имеет место шейная дорсопатия, симптомы принимают форму:
- Болевого синдрома, усиливающегося по ночам, на фоне кашля, чихания, активных движений.
- Частых перепадов АД.
- Головокружений.
- Пульсирующей головной боли.
- Истончения эпидермиса в области развития патологии.
- Периодического онемения разных частей тела.
- Дистрофии мышечной ткани.
- Ослабления волос, ломкости ногтей.
- Шумовых эффектов в ушах.
- Бессонницы.
Пациенты с дорсопатией шейного отдела позвоночника вынужденно ограничивают движения головой, плечами. Иногда возникают озноб, покалывания в шее, приступы слабости. Могут иметь место полуобморочные состояния, проблемы с двигательной координацией.
Постановка диагноза
Диагностика и лечение дорсопатии лежат в сфере компетенции нескольких специалистов (ортопеда, травматолога, ревматолога). На начальном этапе обследования врач занимается детальным рассмотрением жалоб, сбором анамнеза. Далее доктор осматривает патологический отдел позвоночного столба, расположенную вблизи мускулатуру.
Среди современных методов диагностики наиболее информативны:
- рентген, определяющий стадию патологии;
- КТ, направленная на уточнение характера протекания болезни;
- МРТ, во время которой обнаруживаются анатомические особенности позвоночника, малейшие изменения в его структуре.

Дополнительно предусмотрена сдача анализов крови, выявляющих наличие воспаления, помогающих установить причины развития шейной дорсопатии.
Лечебная тактика
Задачи терапевтического курса, назначаемого при шейном заболевании, заключаются в следующем:
- частичном или полном избавлении от болей;
- снятии воспаления;
- восстановлении чувствительности;
- активизации кровообращения;
- предупреждении дистрофических явлений;
- устранении дефицита важных веществ.
В лечении заболевания задействуют специальные медикаменты, физиотерапевтические процедуры, народные средства. При дорсопатии часто применяется метод вытяжений (тракций). Эта техника способствует растягиванию околопозвоночных тканей, мышц и связок, помогает увеличивать межпозвонковое расстояние, избавляться от болезненности в шее.
Основные медикаменты
Лечение шейной дорсопатии строится на воздействии:
- нестероидами, купирующими воспалительный процесс;
- миорелаксантами, помогающими снять перенапряжение мышц,
- хондропротектоамив, обеспечивающими восстановление хрящевой ткани;
- препаратами, направленными на улучшение кровообращения;
- успокаивающими средствами, снимающими нервное напряжение, психогенные спазмы в мышцах.
Терапия подразумевает применение Нимесулида, Диклофенака, Мелоксикама, Структума, Пирацетама, Мидокалма, Эуфиллина. Дозировки указанных медикаментов и продолжительность лечения устанавливаются врачом индивидуально.
Физиотерапевтический курс
Физиотерапия включает в себя эффективные процедуры, направленные на более быстрое выздоровление больного. Медики используют методы:
- Дарсонвализации.
- Облучения ультрафиолетом.
- Электрофореза.
- Фонофореза.
- Ультразвука.
- Магнитного воздействия.
- Грязевых аппликаций.
- Массажа.
При отсутствии противопоказаний пациентам назначают занятия ЛФК. Ускорить восстановление организма позволяют применение биогенных стимуляторов, витаминизация с веществами группы В, использование сосудистых, анаболических средств.
Народная медицина
Народные рецепты стоит рассматривать в качестве дополнения к основной терапевтической схеме. Избавить пациента от неприятной симптоматики позволяют растирки с настойкой шалфея, процедуры с горчичниками, солевые, медовые компрессы.

Если дорсопатия шейного отдела позвоночника прогрессирует, лечение может оказаться недостаточно результативным. Чаще удается замедлять развитие болезни и достигать продолжительной ремиссии. При высокой вероятности наступления инвалидности, опасности для жизни больного прибегают к оперированию.
После улучшения самочувствия запрещено сразу возвращаться к привычному жизненному укладу. Чтобы избежать рецидива, в реабилитационный период показаны коррекция шеи с использованием ортопедического воротника, соблюдение диеты, пересмотр и улучшение режима дня.
Профилактика болезни
Предупредить развитие заболевания удается благодаря:
- умеренной физической активности;
- контролю за набором лишнего веса;
- недопущению нарушений осанки;
- преобладанию в рационе натуральных продуктов;
- избеганию физических перегрузок;
- избавлению от пагубных зависимостей.
Необходимо избегать самолечения и посещать врача при появлении первых признаков нарушения. Если шейная дорсопатия будет выявлена на ранней стадии, повышается вероятность положительного исхода болезни, исключения рецидива.
Дорсопатия шейного отдела позвоночника
 Шейная дорсопатия представляет собой совокупность воспалительных и дегенеративных заболеваний тел позвонков, сосудов, дисков, нервных волокон, мышечных тканей, находящихся в районе шеи.
Шейная дорсопатия представляет собой совокупность воспалительных и дегенеративных заболеваний тел позвонков, сосудов, дисков, нервных волокон, мышечных тканей, находящихся в районе шеи.
Позвоночник в принципе требует бережного к себе отношения, но шейный его отдел является наиболее уязвимым, и определенные негативные факторы могут привести к такой серьезной проблеме, как дорсопатия.
В шейном отделе находится питающая мозг кровью артерия. При дорсопатии она переживается, что нарушает мозговое кровообращение.
Кроме того, дистрофические изменения в хрящах и дисках могут провоцировать заболевания других систем, к примеру, нервной, и провоцировать ряд осложнений, к примеру, инсульт и ишемию головного мозга.
Поэтому важна своевременная диагностика и правильное лечение заболевания.
Что такое дорсопатия шейного отдела позвоночника?
Даже специалисты не всегда могут точно ответить, что такое дорсопатия. Под ней понимается совокупность дегенеративных процессов, связанных с изменением состояния околопозвоночных и хрящевых тканей. Согласно медицинской статистике конкретно дорсопатия шейного отдела – это только десятая часть от общего количества.
По характеру поражения дорсопатия классифицируется на такие виды:
- Деформирующая. Ее источниками являются разные деформации позвоночника, его смещения, остеохондроз.
- Спондилопатийная или вертеброгенная, возникающая ввиду травматизма либо перенесенных раннее заболеваний, локализуется в позвонке.
- Дискогенная. Является тяжелой формой заболевания, развивается за счет дистрофических процессов в хрящевых тканях, может стать причиной грыжи либо протрузии.

Стоит понимать, что дорсопатия – не отдельное конкретное заболевание. Это общее название для нескольких патологий, которые могут быть следствием самых разных причин.
По уровню распространенности дорсопатия шейного отдела занимает второе место после поясничной. Нужно учитывать, что позвоночник человека начинает стареть очень рано, практически тогда же, когда кости заканчивают формироваться. Поэтому с возрастом факторы риска заболеваний повышаются.
Шейный отдел подвергается особым нагрузкам, так как современный человек проводит в сидячем положении довольно много времени, и позвонки при этом испытывают высокие нагрузки. Поэтому важна серьезная терапия заболеваний данной группы.
Видео: “Что такое дорсопатия?”
Причины и факторы риска
Существует большое количество причин, которые могут спровоцировать изменения в позвонках и дисках.
Среди них выделяются следующие:
- Инфекционные заболевания: туберкулез позвонков, пиогенная инфекция, бруцеллез, третичный сифилис (сейчас встречается крайне редко).
- Травмы: переломы, растяжения связок, вывихи и подвывихи позвонков.
- Наследственный фактор.
- Заболевания аутоиммунного и аллергического характера.
- Неправильное питание (различные несбалансированные жесткие диеты, неправильное вегетарианство и прочее).
- Недостаток физической активности.
- Перенапряжение нетренированной мускулатуры.
- Длительное нахождение в неудобных позах.
- Частые короткие перегрузки шеи, например, при вождении машины при резком ускорении или торможении.
- Переохлаждение.
Из факторов риска стоит отметить следующие:
- ненадлежащее питание;
- недостаточная личная гигиена;
- курение;
- недостаток физической активности;
- физические нагрузки без предварительной разминки;
- спортивные тренировки без правильного режима и периодичности;
- экстремальные виды спорта;
- езда на автомобиле без подголовника;
- работа, связанная с вынужденным положением головы в течение долгого времени;
- пожилой возраст;
- регулярные стрессы.
Последствия
Дорсопатия шейного отдела позвоночника способна провоцировать следующие осложнения:
- Синдром позвоночной артерии;
- Миелопатический синдром;
- Вегетососудистая дистония.

Синдром позвоночной артерии – это спазм шейной артерии, который приводит к ухудшению кровоснабжения, ишемии головного мозга, инсульту.
Миелопатический синдром представляет совокупность явлений, которые сопровождают компрессию спинного мозга. Возможен паралич конечностей, нарушения функций кишечника и мочевыделительных органов, потеря чувствительности ниже зоны сдавливания мозга.
Вегето-сосудистая дистония предполагает нарушенную регуляцию периферической нервной системы, ответственной за функционирование внутренних органов. Она дает о себе знать сердечной аритмией, приступами удушья, повышением нервной возбудимости, нарушениями терморегуляции.
Симптомы и методы диагностики
Дорсопатия шейного отдела позвоночника дает о себе знать следующими симптомами:
- Дискомфортные и болевые ощущения в области шеи, иногда – лопаток.
- Повышение болевого синдрома при чихании, кашле, резких движениях.
- Повышенная утомляемость.
- Головные боли и головокружения.
- Расстройства сна.
- Ограничение подвижности головы и верхних конечностей.
- Спазмы в мышцах, которые сопровождают резкие движения.
- Ухудшение зрения и слуха.
- Слабость, онемение, озноб, покалывания в руках.
- Болевые ощущения в груди, которые часто воспринимаются, как боли в сердце.
Не все симптомы прямо указывают на заболевание, потому больной может не идентифицировать его самостоятельно. Важно вовремя отправиться к специалисту, который назначит адекватные меры терапии и предупредит переход болезни в острое состояние.
Диагностика
Диагноз, как правило, устанавливается неврологом и травматологом.
 Специалист желает следующее:
Специалист желает следующее:
- Проводит изучение жалоб и анамнеза пациентов;
- Осматривает столб позвоночника в положении стоя, лежа, сидя.
- Проверяет напряжение мускулатуры спины и шеи;
- Определяет локализацию болевых ощущений посредством пальпации.
- Проверяет чувствительность кожи в области рук и плечевого пояса.
Далее специалист может назначить процедуры, определяющие наличие деформационных и воспалительных процессов.
Могут быть показаны следующие методы:
- Рентгенография дает возможность выявить остеохондроз и деформационные процессы в позвоночнике.
- Томография дает возможность определить наличие грыжи и степень патологии.
- Может быть показан анализ крови, и клинический, и биохимический.
Также может потребоваться консультация ортопеда и нейрохирурга.
Лечение
Терапия, как правило, комплексная, и включает в себя медикаментозные и физиотерапевтические меры, выполнение гимнастики. Иногда показано хирургическое вмешательство.
Из медикаментов могут быть показаны следующие группы:
- Для борьбы с болевым синдромом используются анальгетики, такие как Анальгин, Кеторолак, Баралгин и другие. При сильно выраженных болях может быть нужна новокаиновая блокада – инъекция препаратов для местной анестезии.
- С целью снижения воспалительных процессов показаны нестероидные противовоспалительные препарат: Напроксен, Диклофенак натрия, Мелоксикам и другие.
- В определенных случаях прописываются гормональные противовоспалительные средства: Преднизолон, Гидрокортизон и прочие. Они применяются только в крайних случаях, так как имеют большое количество побочных эффектов.
- Для устранения мышечного спазма показаны миорелаксанты – препараты, снижающие мышечный тонус. Самыми эффективными считаются Мидокалм, Баклофен и Сирдалуд.
- Разогревающие мази с местно-раздражающим действием помогают улучшить кровоток в месте воздействия, что снижает отек, улучшает питание и ускоряет регенерацию в близлежащих тканях. Выбор их довольно широк, часто используются такие, как Капсикам, Финалгон и др.
- Дополнительно могут быть показаны препараты для улучшения трофики и проводимости нервов: витамины группы В, Прозерин, Нуклео ЦМФ Форте.
- Отдельная группа медикаментов – это протеолитические растительные ферменты, такие как карипазин, основывающийся на высушенном млечном соке папайи. Они способствуют размягчению и рассасыванию дисковых грыж, помогают улучшить секрецию коллагена, умеренно восстанавливают оболочки дисков.
Некоторые медикаменты обладают очень сильным действием, и могут провоцировать ряд побочных эффектов. Именно поэтому принимать любые из них можно только с назначения врача.
Хирургическое вмешательство может быть показано при наличии грыж либо при отсутствии результатов консервативной терапии.
Также важной составляющей терапии является лечебная физкультура. При правильном соблюдении техники она помогает значительно улучшить состояние больного.
Комплекс подбирается врачом индивидуально. Он может включать в себя такие упражнения:
- Нужно прижать ладонь ко лбу и наклонять голову вперед, оказывая сопротивление внутренней стороной руки.
- Ладонь положите на область виска, и наклоняйте голову к руке, тоже оказывая сопротивление.
- Плавно опустите голову к груди, прижмите к ней подбородок и задержите на 2-3 секунды, после плавно вернитесь в исходное положение.
- Медленно поверните голову в крайнее левое положение, после, тоже плавно, вернитесь в исходное. Повторите в правую сторону.
- Прямые руки опустите вниз, поднимите плечи максимально вверх, задержите в этом положении на 10-15 секунд, плавно опустите.
Упражнения повторяются по 10-15 раз несколько раз в день.
Может быть показан профессиональный массаж, направленный на снятие напряжения. Также можно освоить самомассаж, который поможет улучшить состояние в необходимый момент.
В домашних условиях нужно придерживаться всех установленных врачом мер: принимать назначенные медикаменты, выполнять массаж и упражнения ЛФК при необходимости. Также могут помочь различные народные средства, такие как компресс чеснока, мать-и-мачеха, хмельной отвар, самодельная горчичная мазь и прочее. Несмотря на безопасность народных методов предварительно все равно нужно консультироваться с врачом.
Для профилактики и снижения факторов риска дорсопатии рекомендуется придерживаться следующих рекомендаций:
- Питайтесь правильно и сбалансировано;
- Откажитесь от курения;
 Старайтесь каждый день выполнять хотя бы небольшую разминку;
Старайтесь каждый день выполнять хотя бы небольшую разминку;- Выполняйте короткую разминку пару раз в день в течение дня, если трудитесь на сидячей работе;
- Полезно плавание, аквааэробика;
- Осторожнее с экстремальными видами активности, экстремальной манерой водить авто;
- Соблюдайте режим и технику тренировок.
- Укрепляйте мышечный корсет посредством специальных упражнений.
- В холодное время года обязательно защищайте шею от холода.
- Отличная профилактика – регулярный расслабляющий массаж шеи и спины;
- Старайтесь избегать резких движений головой.
- Полезно иногда проходить санаторно-курортное лечение.
- Избегайте резких движений головой.
Видео: “Упражнения для шеи”
Прогноз выздоровления
Если диагностика будет сделана вовремя, а лечение будет правильным, то прогноз выздоровления благоприятный. Но если отнестись к этому невнимательно, то заболевания позвоночника могут привести к инвалидности, уменьшению подвижности или полной его потере.
Заключение
Подводя итоги, выделим следующие ключевые моменты:
- Под дорсопатией понимается совокупность воспалительных и дегенеративных процессов в шейном отделе позвоночника, провоцирующих неприятные симптомы и ухудшающих подвижность.
- Заболевания могут провоцировать осложнения, поэтому важна их своевременная диагностика.
- Терапия, как правило, комплексная, и включает в себя медикаменты, упражнения и другие назначенные врачом меры. В сложных случаях может быть нужно хирургическое вмешательство.
- При правильном и своевременном лечении прогнозы благоприятные.
Дорсопатия: причины и лечение дорсопатии в домашних условиях
Что такое дорсопатия?
Дорсопатия (от лат. dorsum – спина) – обобщенное название различных патологий позвоночника, мягких тканей спины (паравертебральных мышц, связок и т.д.).
Обобщающий признак различных видов дорсопатии – это болевые синдромы в области туловища (шейный отдел, спина, поясница), не связанные с заболеваниями внутренних органов. Причиной боли при дорсопатии являются дегенеративно-дистрофические заболевания позвоночника, а также поражения мягких тканей спины (паравертебральных мышц, связок и т.д.). Основные проявления – боли в спине и ограничение подвижности позвоночника.
Для дорсопатий характерно хроническое течение с обострением болевого синдрома.
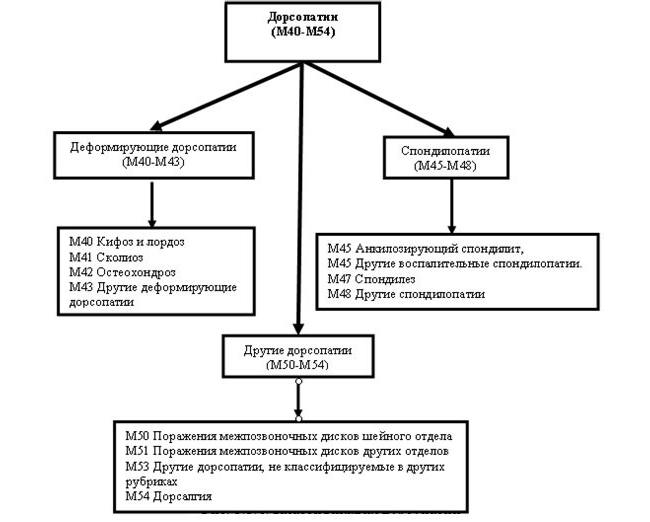
Классификация дорсопатий
Дорсопатия может быть вызвана дегенеративными и воспалительными процессами различных структур позвоночника: межпозвонкового диска, межпозвонковых суставов, связок позвоночника, паравертебральных мышц. Вовлечение в процесс спинномозговых корешков или спинного мозга дает очаговую неврологическую симптоматику.
Согласно международным стандартам, все виды дорсопатии можно разделить на три большие группы:
- деформирующие дорсопатии- патологические деформации позвоночного столба, обусловленные дистрофическими изменениями в межпозвонковых дисках (без нарушения целостности фиброзного кольца, без протрузий и грыж пульпозного ядра). В эту группу включаются лордоз, кифоз, сколиоз, спондилолистез (смещение одного из позвонков относительно другого), остеохондроз и подвывихи;
- спондилопатии – включают все виды воспалительных, дегенеративных и травматических спондилопатий;
- прочие дорсопатии – это дискогенные дорсопатии с прогрессирующими дегенеративно-дистрофическими изменениями в межпозвонковых дисках (фиброзном кольце и пульпозном ядре) с протрузией, межпозвонковыми грыжами, а также различные виды дорсалгий, т.е. болевые синдромы в области шеи, туловища и конечностей без смещения межпозвонковых дисков, без нарушения функций спинномозговых корешков или спинного мозга.
Локализация дорсопатии
В зависимости от локализации выделяют:
- дорсопатию шейного отдела позвоночника,
- дорсопатию поясничного отдела позвоночника,
- дорсопатию грудного отдела позвоночника
Многие клиницисты используют такие локально-синдромальные характеристики, как радикулопатия, цервикалгия, люмбалгия, торакалгия, ишиас.
Симптомы дорсопатии.
Основными симптомами дорсопатии являются:
- постоянные ноющие боли в спине, напряжение и болезненность на стороне поражения в мышцах шеи, надплечья, спины и конечностей;
- усиление болей при резких движениях, физической нагрузке, поднятии тяжестей, кашле и чихании;
- чувство онемения и ломоты в конечностях, парезы (нарушения чувствительности), слабость в мышцах (вплоть до паралича), со снижением рефлексов и гипотрофиями мышц рук и/или ног;
- спазмы мышц, ограничение подвижности, уменьшение объема движений;
- локальные изменения мягких тканей: сосудистые, дистрофические изменения, нейромио- и нейроостеофиброз.
В зависимости от локализации дорсопатии возможны следующие симптомы:
- при дорсопатии шейного отдела позвоночника: боли в руках, плечах, головные боли. Возможны также жалобы на шум в голове, головокружение, мелькание «мушек», цветных пятен перед глазами. В сочетании с пульсирующей головной болью это дает основание предполагать так называемый «синдром позвоночной артерии» (одно из осложнений шейной дорсопатии).
- при дорсопатии грудного отдела позвоночника: боль в области грудной клетки, в области сердца и других внутренних органов;
- при дорсопатии пояснично-крестцового отдела позвоночника: боль в пояснице, иррадиирующая в крестец, нижние конечности, иногда в органы малого таза;
- при поражении нервных корешков (грыжи межпозвонковых дисков, остеохондроз, спондилолистез, спондилоартроз): стреляющая боль и нарушение чувствительности, гипотрофия, гипотония, слабость в иннервируемых мышцах, снижение рефлексов.
По механизму возникновения боли при дорсопатии можно выделить следующие виды болей:
- локальная боль – обычно постоянная, с локализацией в области поражения позвоночника, изменяется в зависимости от положения тела;
- отраженная (проекционная) боль – по характеру близка к локальной, но распространяется по ходу пораженного нерва;
- невропатическая (корешковая) боль – «стреляющая боль», может быть тупой, ноющей, но при движении, а также кашле, чихании значительно усиливается и становится острой («прострел»). Возможны нарушения чувствительности, гипотрофия, гипотония, слабость в иннервируемых мышцах, снижение рефлексов.
- некорешковая боль – боли вследствие мышечного спазма, гипертонуса мышц (психогенная боль).
Клинические проявления дорсопатии
Клинически дорсопатия проявляется в виде:
- рефлекторного синдрома (90% случаев)
- компрессионного синдрома (5-10% случаев).
Рефлекторные синдромы при дорсопатии (мышечно-тонические, нейрососудистые и нейродистрофические) возникают вследствие раздражения болевых рецепторов в мышцах спины в результате действия каких-либо патологических факторов (ущемление, воспаление либо раздражение) и сопровождаются рефлекторным мышечным спазмом. Однако мышечный спазм сам по себе является причиной дополнительного болевого импульса, в результате возникает порочный круг «боль – мышечный спазм – боль».
Компрессионные синдромы при дорсопатии обусловлены механическим воздействием грыжевого выпячивания, костных разрастаний или другой патологической структуры на корешки, спинной мозг или сосуды. Соответственно, компрессионные синдромы делят на корешковые (радикулопатии – ущемление корешка спинного нерва), спинальные (миелопатии – компрессия спинного мозга) и нейрососудистые (компрессия позвоночной артерии).
Что касается миелопатии, то она чаще наблюдаются в шейном, реже в пояснично-крестцовом отделе позвоночника.
Миофасциальные боли при дорсопатии
В диагностике дорсопатии часто недооценивается роль миофасциальных болевых синдромов (миозита или миалгии, страдают от 35 до 85% населения). Суть миофасциального болевого синдрома заключается в том, что мышца страдает первично, а не вслед за морфологическими или функциональными нарушениями в позвоночнике. В патологический процесс может вовлекаться любая мышца или группы мышц.
Одна из наиболее частых причин миофасциальных болей – острое перерастяжение мышц. Обычно больной точно помнит, какое движение или действие вызвало появление боли. Также миозит может развиваться и на фоне постоянного перенапряжения группы мышц, либо переохлаждения.
Для постановки диагноза миофасциального болевого синдрома необходимо выявить следующие клинические признаки:
- при пальпации мышца спазмированная;
- в пределах спазмированной мышцы четко определяются зоны еще большего мышечного уплотнения – триггерные точки, отличающиеся особой болезненностью.
Причины возникновения дорсопатии
Самой частой причиной дорсопатий являются:
- остеохондроз позвоночника – дегенеративные изменения в межпозвонковых дисках с последующими деформациями тел смежных позвонков (спондилеза), межпозвонковых суставов (спондилоартроз) и связочного аппарата позвоночника;
- миофасциальные синдромы
Возникновению и развитию дорсопатии способствуют:
- гиподинамия (низкая двигательная активность);
- дегенеративно-дистрофические процессы в позвоночнике и прилежащих к нему тканей, вызванные внешними факторами и возрастными изменениями (остеохондроз);
- нарушение осанки (сколиоз, кифосколиоз, сутулость);
- частые простудные заболевания, ожирение, болезни желудочно-кишечного тракта, однообразное или скудное питание;
- злоупотребление алкоголем, курение, а также пристрастие к жареной, копчёной пище, солениям, пряностям и к продуктам, богатым пуриновыми основаниями
- постоянная работа в неблагоприятных метеоусловиях, когда низкая температура сочетается с большой влажностью воздуха;
- вибрация;
- незаметная неравномерная нагрузка на позвоночный столб из-за действия самых разных факторов (например, неправильное положение позвоночника при работе и других ежедневных видах деятельности);
- длительное пребывание тела в физиологически неудобных положениях: многочасовое сидение согнувшись за письменным столом в школе, институте, дома, на работе – в автомобиле, за компьютером, за чертежной доской, стояние у станка, за прилавком и т. д.
- наследственность (наследственная предрасположенность реализуется через особенности соматогенной, психогенной, гормональной, иммунологической, биохимической конституции, в том числе соединительной (хрящевой) ткани).
На первом месте по частоте встречаемости стоят поражения пояснично-крестцового отдела позвоночника (60-80%), а на втором – шейного отдела позвоночника (около 10%).
Лечение дорсопатии
Оперативное лечение дорсопатии требуется достаточно редко. Лечение дорсопатии и её осложнений проводят обычно с помощью консервативных методов, направленных на устранение болевого синдрома, нарушений функции спинномозговых корешков и предупреждение прогрессирования дистрофических изменений в структурах позвоночника.
Методика лечения дорсопатии в каждом конкретном случае зависит от причины и степени выраженности болевых синдромов. Оптимальным является комплексный подход, основанный на сочетании различных методов лечения. Правильный выбор методик позволяет добиться самых стойких результатов.
При лечении дорсопатии применяются следующие лекарственные средства и методы лечения:
- нестероидные противовоспалительные средства (НПВС) – применяются в стадии обострения для уменьшения боли и подавления воспалительных процессов в зоне пораженных позвонков;
- миорелаксанты – применяются при сильных мышечных спазмах, расслабляянапряженные мышцы спины, существенно снижают боль;
- тракционное лечение дорсопатии (лечение вытяжением). При применении этого метода лечения дорсопатии происходит растягивание околопозвоночных тканей, связок, мышц, в результате чего расстояние между отдельными позвонками увеличивается на 1-4 мм (в среднем на 1,5 мм). В случае компрессии нервного корешка или кровеносных сосудов в позвоночном канале грыжей диска или остеофитом вытяжение способствует уменьшению сдавливания или его полному устранению;
- успокаивающие средства также рекомендуются при лечении дорсопатии, т.к. постоянная боль приводит к взвинченности и утомлению нервной системы. Кроме того, успокаивающие препараты позволяют снизить психогенные мышечные спазмы;
- для лечения дорсопатии назначаются различные виды физиотерапевтических процедур (ультрафиолетовое облучение, дарсонвализация, электрофорез, фонофорез, воздействие магнитного поля, ультразвук, диадинамические токи, подводный душ, массаж, грязевые аппликации и др.);
- находят применение в лечении дорсопатии мануальная терапия, иглорефлексотерапия;
- после снятия болевых ощущений при лечении дорсопатии рекомендуются препараты для ускорения восстановительных процессов – биогенные стимуляторы, витамины группы В, анаболические препараты, сосудистые препараты (улучшают питание нервных корешков и кровоснабжение позвоночника). На этой стадии очень полезна и лечебная физкультура.
Важно помнить, что применяемые при терапевтическом лечении дорсопатии НПВС, анальгетики, спазмолитики эффективны, но при длительном применении могут нанести вред организму. А при некоторых заболеваниях ЖКТ многие из этих препаратов вообще противопоказаны.
Поэтому очень важная задача – минимизировать побочные эффекты, а, следовательно, и вред, наносимый организму, не снижая эффективности лечения. В этом может помочь препарат нового поколения – обезболивающий противовоспалительный лечебный пластырь НАНОПЛАСТ форте.
Лечение дорсопатии лечебным противовоспалительным пластырем НАНОПЛАСТ форте
 Высокую эффективность при лечении многих видов дорсопатии показал лечебный обезболивающий противовоспалительный пластырь НАНОПЛАСТ форте.
Высокую эффективность при лечении многих видов дорсопатии показал лечебный обезболивающий противовоспалительный пластырь НАНОПЛАСТ форте.
Благодаря одновременному воздействию двух физиотерапевтических факторов – глубокое мягкое согревающее тепло инфракрасного излучения и воздействие магнитного поля со специально подобранными характеристиками – этот инновационный препарат позволяет снять боль и воспаление, улучшить кровообращение в пораженном участке, снизить дозу обезболивающих и противовоспалительных средств.
Лечебный обезболивающий противовоспалительный пластырь НАНОПЛАСТ форте может применяться как при комплексном лечении дорсопатии, так и при монотерапии многих видов дорсопатии. Пластырь накладывается на шейный, грудной или поясничный отдел позвоночника – в зависимости от вида заболевания и локализации боли.
Для снятия острой симптоматики при лечении дорсопатии лечебный пластырь применяют от 3 до 5 дней. Продолжительность курсового лечения – от 9 дней. Обычно рекомендуется использовать лечебный пластырь с утра на 12 часов, но возможно применять его и на ночь.
Высокая эффективность, уникальность состава, длительное (до 12 часов!) лечебное воздействие, удобство применения и доступная цена делают НАНОПЛАСТ форте средством выбора в лечении большинства видов дорсопатии различной этиологии.
Источники:
http://silaspin.ru/bolezni/dorsopatiya-shejnogo-otdela-pozvonochnika
http://ortocure.ru/pozvonochnik/prochee/dorsopatiya-shejnogo-otdela.html
http://doctor-neurologist.ru/dorsopatiya-shejnogo-otdela-pozvonochnika-prichiny-simptomy-i-lechenie
http://www.tvoiguru.ru/narusheniya-oporno-dvigatel-nogo-apparata/shejnaja-dorsopatija-chto-jeto-takoe/
http://spinatitana.com/nevralgiya/dorsopatiya/dorsopatiya-shejnogo-otdela-pozvonochnika.html
http://nanoplast-forte.ru/Dorsopatiya
http://ortocure.ru/pozvonochnik/prochee/doska-evminova-uprazhneniya.html


 Старайтесь каждый день выполнять хотя бы небольшую разминку;
Старайтесь каждый день выполнять хотя бы небольшую разминку;
