Торакалгия — краткое описание, симптомы и лечение
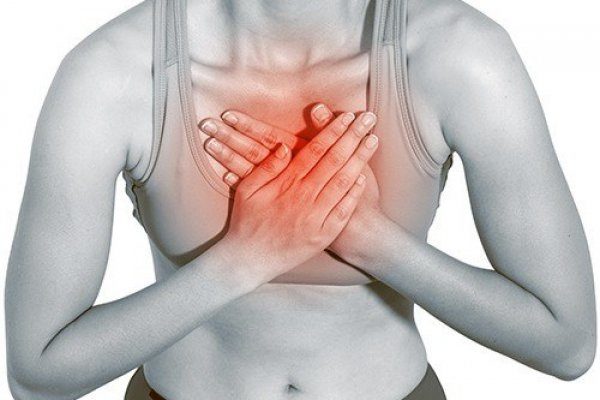
Чувство боли, сдавленности и дискомфорта в грудном отделе может говорить о незначительных проблемах, а может быть и признаком чего-то более серьезного. Такая боль может быть спровоцирована заболеваниями сердца, проблемами с органами пищеварения или может вызываться патологическими процессами в позвоночнике. У сильной грудной боли есть термин — торакалгия.

Что такое торакалгия?
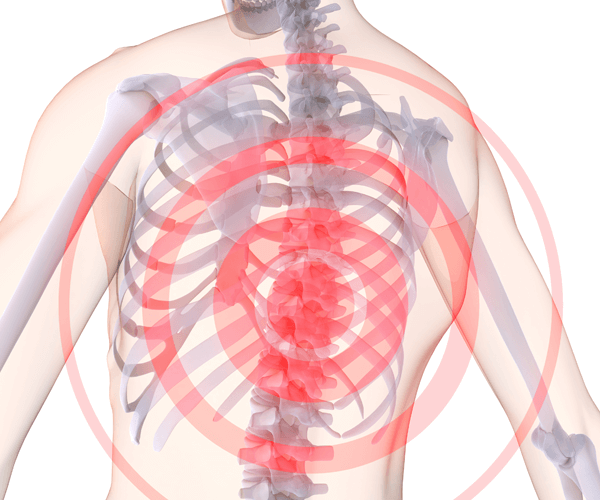
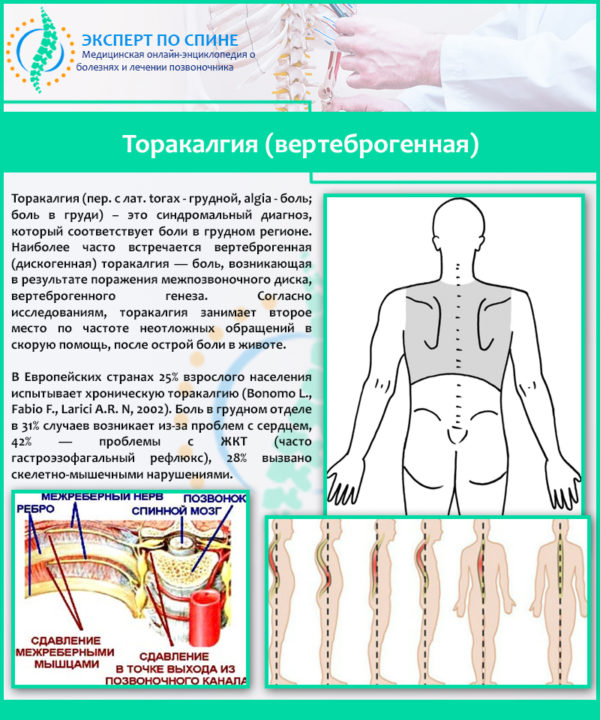
Торакалгия — это сильная боль в грудине, которая возникает в ответ на сдавливание или раздражение межреберных нервов окружающими их тканями. В большинстве случаев она связана с проблемами позвоночника, но может также указывать на ишемическую болезнь сердца и другие соматические заболевания.
Согласно проведенным исследованиям, по частоте обращений в скорую помощь торакалгия лидирует после жалоб на острую боль в брюшине. Такие боли случаются не только у зрелых людей, но их можно наблюдать и среди детей (виной тому быстрый рост), и у беременных женщин (ношение ребенка отражается на позвоночнике).
Виды торакалгии
Это заболевание принято делить на несколько типов:
- Вертеброгенная и вертебральная;
- Психогенная;
- Хроническая;
- Костно-мышечная;
- При беременности;
- По локализации болей — лево- или правосторонняя.
Боль в грудной клетке можно разделить по сосредоточению:
- Местная боль. Вызвать ее может любой, резко отклоненный от нормы, процесс в организме, который задействует болевые рецепторы любых анатомических тканей и чувствуется боль именно в месте повреждения.
- Отраженная боль. Ее можно отметить при соматических заболеваниях: стенокардия, аневризма брюшной или грудной аорты, заболевания желудка, кишечника, почек, мочеточников, надпочечников, поджелудочной железы.
- Иррадирующая боль. Ее можно почувствовать в отдаленных от больного органа участках тела. Раздражители (кашель, чихание) и физическая активность усиливают боль.
 Истории наших читателей!
Истории наших читателей!
“Вылечила больную спину самостоятельно. Прошло уже 2 месяца, как я забыла о боли в спине. Ох, как же я раньше мучалась, болели спина и колени, в последнее время толком ходить нормально не могла. Сколько раз я ходила по поликлиникам, но там только дорогущие таблетки да мази назначали, от которых не было толку вообще.
И вот уже 7 неделя пошла, как суставы спины ни капельки не беспокоят, через день на дачу езжу работать, а с автобуса идти 3 км, так вот вообще легко хожу! Всё благодаря этой статье. Всем у кого болит спина – читать обязательно!”
Причины заболевания
Торакалгию могут провоцировать множество причин. Часто у пациента могут наблюдаться патологии, которые предшествуют развитию грудной боли:
- Кифоз, лордоз – различные деформации позвоночника.
- Остеохондроз – заболевание, которое поражает межпозвоночные диски и хрящи.
- Серьезные нарушения позвоночника – грыжи и протрузии.
- Серьезные и незначительные травмы.
- Опоясывающий лишай.
- Чрезмерная физическая активность
- Ношение тяжестей.
- Стресс, аллергия, сниженный иммунитет.
- Соматические заболевания внутренних органов и кровеносных сосудов.
- Остеопороз – повышенная ломкость костей.
- Сидячий образ жизни.
- Миозиты (воспаление мышц).
- Синдром Титце (воспаление хрящевой ткани).
- Ношение обуви на высоком каблуке.
- Неправильное и несбалансированное питание.
Симптомы заболевания
Когда происходит какое-то нарушение в позвоночнике и сдавливается один из нервов – это провоцирует корешковую боль.
Как правило, такая боль носит иррадирующий характер и сводится к таким симптомам:

- В области грудины чувствуются продолжительные боли или они приходят в виде приступа.
- Между ребрами присутствует чувство жжения.
- Боли могут локализоваться в одной части тела или опоясывать.
- Болезненные участки хорошо определяются при пальпации.
- Там, где проходит пораженный нерв может наблюдаться онемение кожи.
- Резкие движения, чихание, кашель, глубокие вдохи усиливают боль.
- При движении прослушивается хруст позвонков.
- Долгое пребывание в одном положении тела усиливает болевые ощущения.
Боли и хруст в спине со временем могут привести к страшным последствиям – локальное или полное ограничение движений, вплоть до инвалидности.
Люди, наученные горьким опытом, чтобы вылечить спину и суставы пользуются натуральным средством, которые рекомендуют ортопеды.
Клинические виды заболевания
Вертеброгенную торакалгию делят на клинические виды:
- Торакалгию, вызванная проблемами в нижне-шейном отделе позвоночника. Прежде всего боль ощущается в верхней области грудины, но также может отдавать в плечевой пояс. Физические нагрузки и смена положения тела усиливает боль.
- Торакалгия, вызванная нарушениями в верхне-грудном отделе позвоночника. Боль ощущается за грудиной. Ее можно охарактеризовать как разлитую и продолжительную. Явно ощущается в межлопаточной области. Дыхание затруднено. Движения особо не сказываются на интенсивности боли.
- Торакалгия, вызванная нарушениями в лопаточной области. В этом случае боль может различного характера: колющая, режущая, тупая, острая, длительная или кратковременная. Основная область локализации – между лопатками, также боль может иррадировать по ходу межреберных нервов. Боль становится сильнее во время глубокого вдоха и выдоха.
- Торакалгия, вызванная сдавливанием передней стенки грудины. Боль продолжительная, ноющая, изнуряющая. Смена положения тела усиливает болевые ощущения.
Отличия болей при ИБС (ишемической болезни сердца) и вертеброгенной торакалгии
Ишемическая болезнь сердца — это болезнь, которая объединяет стенокардию, инфаркт миокарда и атеросклеротический кардиосклероз.
Вертеброгенная торакалгия — это болезненные ощущения и чувство жжения по ходу межреберных нервов. Но, порой, симптомы этих двух заболеваний можно спутать, поэтому пациентам нужно предельно точно описывать характер своих болей.
Для торакалгии вертеброгенного характера свойственно:
- Боль может быть — колющая, ноющая, жгучая и сжимающая боль.
- Продолжительность боли — от нескольких часов до нескольких суток.
- При изменении положения шеи и туловища боль усиливается.
- При усилении физических нагрузок боль усиливается, в спокойном состоянии боль может изменяться, но не проходит.
- Прием нитратов не приносит облегчение, а анальгетики обезболивают.
Для торакалгии при ИБС свойственно:
- Для этого состояния характерна загрудинная, сжимающая боль. Больной испытывает приступ панической атаки.
- Продолжительность болевого приступа кратковременная (до 5 минут).
- Боли носят постоянный характер и не усиливаются при изменении положения тела или вдохе и выдохе.
- При физической нагрузке боль усиливается, но в покое проходит.
- Болевой приступ купируется приемом нитроглицерина.
Диагностика вертеброгенной торакалгии
Боли в грудине могут быть вызваны различными причинами, поэтому диагноз вертеброгенная торакалгия можно с большей уверенностью поставить только тогда, когда были исключены сердечная и легочная патологии. Для начала у пациента соберут анамнез, проведут физикальное обследование.
В обязательном порядке должны быть проведены консультации кардио-невролога и пульмонолога. Если эти специалисты не выявили патологий, то основной упор делается на выявление отклонений со стороны опорно-двигательного аппарата и костно-мышечной системы.

Такое обследование должно включать:
- Для выявления патологии в мягких тканях необходимо сделать МРТ.
- Чтобы исключить переломы ребер, позвонков, сужения между позвонками необходима рентгенография.
- Для выяснения того, в каком состоянии находятся кости и внутренние органы делают КТ.
- Денситометрия – помогает в исследовании структуры костной ткани.
- Порой не обойтись без исследований при помощи радиоизотопов.
- Электронейромиографию – покажет изменения на уровне нервов и мышц.
Такая дифференциальная диагностика позволит поставить убедительный диагноз и подобрать эффективное лечение.
Лечение
При подтверждении диагноза вертеброгенной торакалгии назначается комплексное лечение в сочетании с физиотерапией и рефлекторными методами, направленное на устранение причин компрессионного сдавливания межпозвоночных нервов.
Медикаменты
При болях в области грудной клетки, вызванных воспалением и ущемлением нервов назначают:
- Снимающие воспаление и обезболивающие – нестероидные противовоспалительные средства (диклоберл, кеторолак, найз).
- Снимающие острую боль – новокаиновые блокады со стероидами (дексаметазон, гидрокортизон).
- Устраняющие мышечно-тонический синдром – миорелаксанты (мидостад, сирдалуд).
- Местнодействующие мази на основе нестероидных противовоспалительных средств (диклак, фаст-релиф).
- Улучшающие питание пораженных нервов и мышц – сосудистые препараты (пентоксифиллин, трентал).
- Витамины группы В.
Физиотерапия и мануальная терапия
Все физиотерапевтические процедуры призваны улучшить микроцируляцию тканей, их регенерацию и уменьшить размеры воспаления.
Используют такие методики:
- Криотерапия – лечение холодом.
- Хивамат – это уникальный аппарат, который позволяет производить «глубокий» массаж организма.
- Лазеротерапия – это лечение излучения лазера в безопасном для человека диапазоне.
- Электрофорез – метод лечения, основаны на введении лекарств с помощью постоянного электрического тока.
Мануальная терапия – это один из самых эффективных методов терапии многих проблем организма, включая торакалги. Как правило, ее назначают следом за физиотерапией. К тому же такой метод практически не имеет побочных эффектов. Но стоит не забывать, что она поможет только в случае обращения к настоящему специалисту!
Запущенная форма вертеброгенной торакалгии может развивается по такому сценарию:
- Разрушительный процесс затрагивает пульпозное ядро межпозвоночных дисков, что приводит к потере их эластичности.
- На следующем этапе происходит протрузия межпозвоночного диска.
- И самая тяжелая стадия – это межпозвоночная грыжа.
Профилактика заболевания
Наилучшая профилактика заболевания – это ЛФК (лечебно-физкультурный комплекс).
Ну и, конечно же, бережное отношение к своему позвоночнику:
- Не поднимать тяжести;
- Избегать сквозняков;
- Отдыхать на удобной мебели, матраце;
- Правильно питаться.
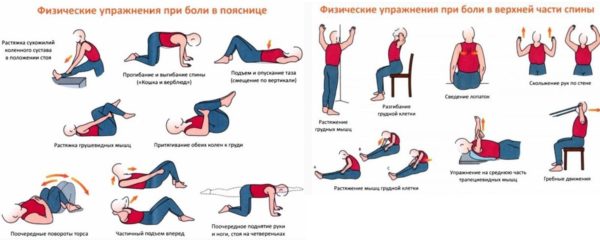
Хорошо себя зарекомендовали следующие упражнения:

- Исходное положение – сидя. Нужно сгибательные и разгибательные движения в области грудного отдела.
- В положении стоя выполнять наклоны головы в стороны.
- В лежачем положении (на спине или на животе) выполнять сгибательные и разгибательные движения в области грудного отдела.
- В положении стоя выполнять глубокий прогиб в грудном отделе, имитируя нырок.
- Спиной стать к стене и выполнять скольжения вверх и вниз.
- Выполнять наклоны в стороны в положении стоя.
Такие упражнения помогут держать околопозвоночные мышцы в тонусе, а сам позвоночник будет «разрабатываться».
Торакалгии – это мультидисциплинарная проблема. Для диагностирования и адекватного лечения требуются усилия различных специалистов: неврологов, терапевтов, кардиологов, ортопедов-травматологов и врачей лечебной физкультуры. Но при своевременной постановке диагноза и правильно подобранном лечении она имеет хороший прогноз, хотя и требует сознательных усилий со стороны пациента!
Особенности проявления синдрома торакалгии
В ряду заболеваний, затрагивающих нервную систему человека, особое место занимает синдром торакалгии, который представляет собой повреждение либо пережатие периферических нервных корешков и сопровождается болевыми ощущениями в области груди. Проблема может возникнуть как у взрослого пациента, так и ребенка (в последнем случае причиной часто является ускоренное развитие организма). Чтобы знать, как бороться с синдромом, нужно понимать, что это такое и по какой причине возникает.
Особенности и виды протекания заболевания
Поскольку периферические нервные окончания находятся в окружении мышечной ткани и связок, при напряжении может произойти сдавливание с появлением болевого синдрома. Такой диагноз может быть поставлен в любом возрасте, заболевание характерно для беременных женщин, которые испытывают большую нагрузку на поясницу и позвоночник при вынашивании плода. Всего выделяется несколько разновидностей недуга:
- вертебральная торакалгия;
- костно-мышечная торакалгия;
- заболевание при вынашивании ребенка;
- недуг подразделяют на левостороннюю или правостороннюю формы;
- психогенное заболевание;
- хроническая торакалгия.

При назначении лечения важно определить тип болезни, для чего используются методики обследования с помощью ЭКГ, рентгенографии и флюорографии. Наиболее сложные клинические случаи требуют проведения комплексной диагностики и МРТ позвоночного столба, что позволит выявить причины и поставить диагноз более точно.
Разновидности синдромов при торакалгии
Заболевание может сопровождаться следующими видами нарушений:
- Проблемы нижнешейного отдела. В этом случае отмечается боль в верхней грудной области, в районе ключиц, она может распространяться на шею, руки, в особенности левую часть тела.
- Поражение верхнегрудного отдела. При этом боль принимает ноющий характер, затрагивает центральную часть груди, нередко сочетается с болевым синдромом в районе лопаток.
- Заболевание затрагивает лопаточно-реберную зону. В данном случае боль может принимать колющий, ноющий, режущий характер, проявляется как в виде коротких, так и продолжительных приступов. Она сосредотачивается в районе лопаток, слева, затрагивает боковую часть.
- Проявление синдрома в области передней стенки грудины. При этом боль отличается продолжительностью, возникает в области между фронтальной подмышечной и окологрудной линией.

Нередко спондилогенная торакалгия, которая сопровождается сильной болью и масштабными разрушениями опорно-двигательной системы, сочетается с признаками остеохондроза грудной части. Такое может произойти как на хронической стадии развития последнего заболевания, так и в результате сильной травмы.
Независимо от особенностей, вертеброгенная торакалгия может вызывать следующие синдромы:
- корешковый (болевой);
- висцеральный, т.е. с поражением иннервации грудной зоны;
- корешковый с вегетативными состояниями.
При диагностике проблемы важно отличать заболевание от миалгии, сердечно-сосудистых болезней. Последние можно купировать в случае приступа при помощи нитроглицерина, а сама боль появляется регулярно. Психогенная торакалгия часто сопровождается ощущениями удушья, тревоги, паники, расстройства психического состояния, по этой причине случается, что саму болезнь принимают за продолжение проблем с психологической стабильностью.
Основные признаки заболевания
Симптомы такой болезни могут отличаться в зависимости от типа, стадии развития и индивидуальных особенностей организма. Наиболее характерные признаки:
- Постоянная или накатывающая приступами боль, одолевающая левую либо правую часть грудной зоны. Ощущение особенно сильно затрагивает межреберную часть, синдром усиливается при движениях, глубоких вдохах, кашле.
- Онемение в области расположения нерва либо ответвлений. Если у пациента отмечается торакалгия, симптомы боли и жжения часто затрагивают лопаточную зону, поясницу из-за полного или частичного ущемления нерва.
- Мышечная боль в области груди, которая вызвана перенапряжением мускулатуры.
- Если заболевание протекает в хроническом режиме, симптомы проявляются регулярно, но отличаются средней или слабой интенсивностью. Болевой синдром может возникнуть на 2,5–3 месяца, затем исчезнуть на некоторое время и вернуться в большем объеме. Лечение допустимо в домашних условиях, однако начать терапию нужно своевременно.

Как диагностировать проблему?
Чтобы удостовериться, что неприятные ощущения не связаны с болезнями легочной или сердечной системы, врач назначает ЭКГ, эхокардиограмму и флюорографию. Если обследование не выявило проблем в этих областях, требуется провести проверку состояния позвоночника.
Проблема может сочетаться с нарушением функциональности шейного отдела, при этом неприятные ощущения будут отзываться в грудине.
Если пациенту меньше 17 лет и у него проявляется торакалгия слева или справа, речь может идти о нарушении осанки. Чтобы проверить, не деформирован ли позвоночный столб, рентген грудной области делают в двух проекциях. У мальчиков нередко появление заболевания Шейермана-Мау, при котором позвоночник искривляется в грудной либо пояснично-грудной части, туловище постоянно наклонено вперед, в результате чего спина приобретает черты горба.
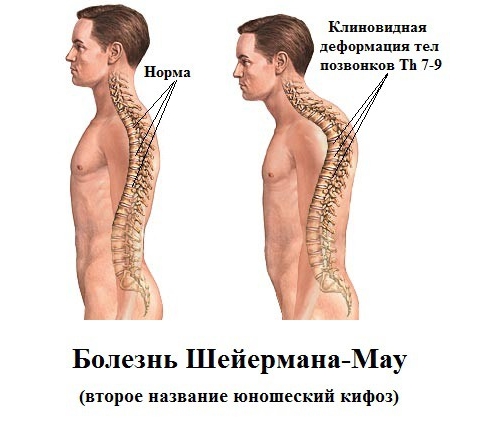
Важно вовремя поставить правильный диагноз, поскольку формирование положения позвоночного столба замедляется в среднем к 14 годам.
 Если пациент старше 17–18 лет, необходимо проводить диагностику с помощью МРТ грудной и шейной части позвоночника, так как деформацию межпозвоночных дисков и корешковое ущемление нельзя распознать иными способами. Внешними симптомами становятся неприятные ощущения, которые становятся сильнее при движениях корпуса, чихании, приступах кашля, поскольку при этом происходит сильное натяжение нервных окончаний и их сдавливание мышцами.
Если пациент старше 17–18 лет, необходимо проводить диагностику с помощью МРТ грудной и шейной части позвоночника, так как деформацию межпозвоночных дисков и корешковое ущемление нельзя распознать иными способами. Внешними симптомами становятся неприятные ощущения, которые становятся сильнее при движениях корпуса, чихании, приступах кашля, поскольку при этом происходит сильное натяжение нервных окончаний и их сдавливание мышцами.
Торакалгия может сочетаться с межреберной невралгией и цервикалгией. В первом случае боль носит острый характер, сильнее проявляется во фронтальной части грудины, во втором к ощущениям добавляется дискомфорт в шейном отделе позвоночника.
Лечение болезни: обзор методов
Если в ходе диагностики выясняется, что у пациента появилась торакалгия, лечение требуется начать как можно скорее, чтобы купировать боль и способствовать прекращению сдавливания нервных корешков. Особенно быстрого реагирования требует острая форма недуга. Методику терапии выбирают в зависимости от синдрома и индивидуального состояния больного:

- Для устранения поражения лопаточно-реберной зоны лечение направлено на восстановление двигательной активности ребер и мышечной ткани, отвечающей за активность лопаточных костей.
- В случае поражения передней части грудины назначают физиотерапию и упражнения постизометрического типа, массаж для расслабления мускулатуры.
- Если нарушения затрагивают нижнешейный отдел позвоночника, терапия направлена на восстановление двигательной активности позвонков и связанных мышц.
- Нарушение в верхней грудной части требует восстановления дисковых грудных сегментов посредством упражнений. В среднем на это требуется 2–4 сеанса, в случае хронической или запущенной болезни больше.
В ходе лечения могут быть назначены не только лекарства. Нередко врач советует корсет при торакалгии. Это приспособление позволяет придать позвоночному столбу и грудной клетке правильное положение, в котором не будут ущемляться нервы. Кроме реклинаторов и корсетов специалисты прописывают физиотерапию, гимнастику, массаж. Лекарственная терапия включает прием следующих медпрепаратов:
- противовоспалительные средства (Диклофенак);
- препараты для восстановления мышечного тонуса (Сирдалуд и аналоги);
- нейропротекторы, к которым относятся витаминные комплексы с повышенным содержанием витаминов B-группы.

В рамках физиологических процедур врачи обычно назначают электрофорез, криотерапию и лазерную терапию. Данные действия способствуют повышению микроциркуляции, восстанавливают мышечные ткани и способствуют прекращению воспалительных процессов. Массаж назначается врачом после физиотерапии. Действия направлены преимущественно на лопаточную и паравертебральную области грудины.
Если массажные процедуры сопровождаются сильной болью, их временно останавливают или отменяют совсем.
В конце лечения назначают ЛФК, поскольку комплекс упражнений, направленных на восстановление двигательной активности, позволяет вернуть биомеханику естественных движений и замедлить развитие патологий.

Помимо традиционных средств и методов, для устранения синдромов торакалгии нередко применяют народные методы. К ним относятся следующие виды терапии:
- прогревание с использованием грелок, песка, горчичных пластырей;
- растирания с применением спиртовых настоек;
- употребление ромашковых чаев и фитотерапевтических напитков на основе мелиссы.
Народные средства позволяют снизить болевые ощущения или купировать их полностью, однако такие меры являются временными, поэтому для лечения важно обратиться к врачу вовремя. Мануальную терапию могут назначить, чтобы снять блок мышц, вернуть подвижность и устранить такие побочные явления, как подвывихи фасеточных суставных элементов, но такое лечение сочетается с традиционными методами.
Профилактические меры: как избежать невралгии?
Чтобы не столкнуться с торакалгией или сопутствующими заболеваниями, нужно внимательно относиться к здоровью и придерживаться следующих рекомендаций:

- не следует часто поднимать тяжелые предметы;
- для сна нужно выбирать постель с удобным, в меру жестким матрацем;
- умеренные занятия спортом полезны тем, что держат мышечную ткань в тонусе и позволяют разработать позвоночник;
- защита иммунитета крайне важна, поскольку инфекционные заболевания нередко сопровождаются торакалгией;
- следует внимательно относиться к температурному режиму как во время сна, так и бодрствования, беречь себя от простуд.
Проявление торакалгии может случиться в результате различных причин, от физического перенапряжения до психологического сбоя. Лечение назначают в зависимости от типа синдрома, области появления и характера боли. Сочетание медикаментозного лечения с физиотерапией, ЛФК и массажем дает наилучший эффект, а средства народной медицины позволяют закрепить результат.
Причины и лечение синдрома торакалгии
Торакалгия – довольно распространенное заболевание. С ее проявлениями может столкнуться любой человек, а у каждого четвертого патология переходит в хроническую форму.
Проявляет себя недуг болевым синдромом в области грудной клетки. Боль может быть односторонней, опоясывающей, заявлять о себе с большой интенсивностью или же слабыми периодически повторяющимися приступами. Обычно торакалгия хорошо поддается лечению. Исключения составляют случаи, когда острая боль связана с сердечно-сосудистыми или легочными проблемами.
Причины патологии
Любое лечение становится успешным после устранения основной причины, вызвавшей болезненное состояние. К основным факторам, вызывающим торакалгический синдром, относят:
- изменения подвижности позвоночника и реберно-позвонковых суставов на фоне остеохондроза;
- мышечно-тонический синдром;
- заболевания легких;
- кардиологические болезни (стенокардия, сердечная недостаточность, инфаркт миокарда, повреждения крупных кровеносных сосудов);
- травмы;
- поздний срок беременности;
- онкологические заболевания позвоночника или органов грудной клетки;
- опоясывающий лишай;
- патологии внутренних органов и ЖКТ.
При появлении острой боли необходима срочная госпитализация. Для того чтобы не потерять время и сохранить жизнь, важно представлять, как проявляют себя различные патологии, приводящие к возникновению боли в груди.
Ишемическая болезнь сердца
Такие формы ИБС, как инфаркт миокарда или стенокардия, всегда сопровождаются сильной болью. Во время приступа стенокардии сердечная мышца плохо снабжается кровью, чрезмерно напряжена, поэтому даже при небольшой физической нагрузке возникают болезненные ощущения за грудиной. Больному необходимо принять нитроглицерин и оставаться в состоянии покоя. При инфаркте миокарда кровеносный сосуд полностью закупоривается и может разорваться. Острая боль распространяется на всю левую сторону грудной клетки, отдает в руку, ощущается между лопатками. Нитроглицерин в таком случае не помогает. Пострадавший должен находиться в покое до приезда скорой помощи.
Тромбоэмболия легочной артерии
Еще одной причиной торакалгии может стать тромбоэмболия. Интенсивный болевой синдром в этом случае вызывается закупоркой легочной артерии тромбом, что мешает насыщению кислородом крови. Боли отличаются постоянным характером, не купируются анальгетиками.
Расслоение аорты
Сильные боли в груди, возникшие из-за расслоения аорты, сопровождаются интенсивным внутренним кровотечением, ослаблением пульса и понижением артериального давления. Больному необходима срочная медицинская помощь, иначе приступ может привести к летальному исходу.
Перфорация пищеварительного тракта
Особого внимания требует и болезненное состояние, вызванное патологиями желудочно-кишечного тракта. Гастриты, колиты, энтериты, заболевания поджелудочной железы и печени тоже провоцируют боль в грудной клетке. Однако их генез настолько специфичен, что не составляет труда при постановке диагноза.
Более опасны язвы желудка и различных отделов кишечника. При прободении попавшие в брюшную полость пища и воздух вызывают воспалительные процессы в мышцах, раздражают нервные корешки. Такое состояние требует срочного хирургического лечения. Правильная диагностика позволяет предупредить перитонит.
Острый перикардит
Болезненность верхней части грудной клетки может возникнуть из-за воспаления сердечной оболочки (перикардита). Кроме боли, недуг сопровождается покашливанием, учащенным сердцебиением, одышкой.
Спонтанный пневмоторакс
Воздух, попавший в полость плевры в результате ее перфорации, давит на легочную ткань и на межреберные нервные корешки, вызывая резь в груди. Кроме этого, следует отметить нарушения в дыхании (невозможность сделать глубокий вдох и чувство нехватки воздуха).
Травмы
При воспалении или растяжении мышц спины может наблюдаться торакалгия с миотоническим синдромом. Обычно это тупая боль, усиливающаяся при повороте туловища. Мышечный тонус становится слабым, положение тела скованное, осанка вялая.
Если же в результате травмы или непомерной физической нагрузки нарушается целостность мышечных волокон, возникает настолько сильная боль, что движение становится невозможным.
Перелом ребер, разрушение позвоночных дисков, ушибы и переломы грудного отдела позвоночника требуют, кроме устранения боли, длительного лечения.
Опоясывающий лишай
Сильные боли по направлению межреберных нервных окончаний и специфическая сыпь в виде пузырьков с жидкостью в промежутках между ребрами – проявления инфекционного недуга, известного как опоясывающий лишай. Болевой синдром исчезнет только после излечения основной патологии.
Дорсопатии
Болезненное состояние в грудном отделе может возникнуть из-за дегенеративно-дистрофических изменений позвоночника (дорсопатии). Остеохондроз, межпозвонковые грыжи, дисплазия грудного отдела, сколиоз, кифоз, разрушение позвонков и дисков приводят к ущемлению, сдавливанию или раздражению нервных окончаний. Такие боли непродолжительны, быстро проходят при смене положения тела. Если же прослеживается длительная симптоматика, причину следует искать среди кардиологических или миотонических патологий.
Характерные симптомы торакалгии неврологического типа
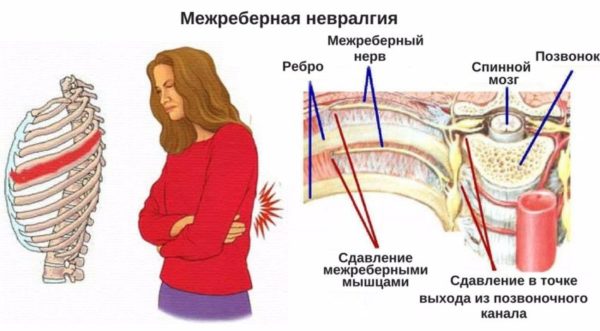
На практике чаще всего синдром торакалгии связывают с межреберной невралгией.
При таком заболевании межреберный нерв ущемляется или сдавливается мышцами, связками. Это происходит при воспалительных процессах в окружающих его тканях, при травмах, деформации позвоночника и уменьшении расстояния между позвонками.
Подозрение на торакалгию этого вида возникает при наличии определенных симптомов. Одни из них встречаются и при патологиях иной природы, другие – очень специфичны. Основными проявлениями болезни являются такие признаки:
- боль или жжение в местах соединения ребер с позвоночником и в межреберных промежутках (усиливаются при движении, чихании, кашле, а иногда даже при глубоком вдохе);
- прострелы, отдающие в руку, шею, плечо или голову;
- мышечный тонус увеличен, болезненные участки напряжены, прощупываются по ходу воспаленного нерва;
- при повороте туловища или головы слышно характерное похрустывание или потрескивание;
- затрудненное глотание, ощущение комка в горле;
- онемение, покалывание или боль в одной стороне грудной клетки, что иногда позволяет спутать проявление торакалгии с сердечным приступом;
- усиление болезненности участка при переохлаждении или после длительного пребывания без движения.
Диагностика и лечение патологии вертеброгенного характера
При подозрении на торакалгический синдром необходимо исключить заболевания, имеющие похожие симптомы. Поэтому пациента направляют на консультацию к пульмонологу, кардиологу и гастроэнтерологу. Если по их профилю никаких отклонений не обнаружено, то больной проходит полное обследование, включающее:
- клинический и биохимический анализ крови;
- рентгеновское исследование состояния костной системы грудной клетки;
- МРТ (магнитно-резонансную томографию);
- электронейромиографию (для определения сохранения функциональности периферической нервной системы).
При необходимости назначается изучение костной ткани (денситометрия) или диагностика с применением радиоактивных изотопов (сцинтиграфия).
Обычно торакалгию лечат амбулаторно под наблюдением врача. Исключения составляют случаи, когда недуг вызван серьезными травмами или заболеваниями внутренних органов. Тогда пациенту окажут квалифицированную помощь в специализированных профильных медицинских учреждениях.
Успешность лечения вертеброгенной торакалгии полностью зависит от своевременного выявления и устранения причин, вызвавших болезненную реакцию. Первым шагом должно стать избавление от мучительной боли. Для этого в неврологии применяют хорошо проверенные эффективные медикаментозные средства:
- уменьшающие боль и противовоспалительные («Диклофенак», «Целебрекс», «Ибупрофен» и другие);
- миорелаксанты («Мидокалм», «Баклосан»);
- нейропротекторы (минеральные комплексы с содержанием витаминов группы В и Е).
Эти же препараты используют для лечения люмбалгии (болевого синдрома в поясничном отделе позвоночника).
Обратите внимание! Принимать обезболивающие и противовоспалительные препараты при синдроме торакалгии можно только по назначению и под контролем врача. Поскольку сильнодействующие лекарственные средства имеют очень много противопоказаний и запрещены при склонности к кишечным кровотечениям, язвенной болезни, онкологическим заболеваниям внутренних органов.
Хирургическое вмешательство при лечении торакалгии с мышечно-тоническим синдромом или вертебральной используют крайне редко.
После устранения боли для улучшения кровоснабжения пораженного недугом участка и полного восстановления необходимо применять сочетание таких эффективных методов исцеления:
- физиотерапия;
- массаж плечевого пояса и верхней части спины;
- лечебная физкультура с включением упражнений на растяжение позвоночника (выполняются осторожно, чтобы не спровоцировать приступ боли);
- нетрадиционные методы (иглоукалывание, апитерапия, грязелечение, водолечение, магнитотерапия, мануальная терапия);
- народные средства (компрессы, мази, растирания и обертывания, улучшающие кровообращение).
И конечно же, при отсутствии проблем с сердечно-сосудистой системой при вертебральной торакалгии показана хорошая русская баня с веником.
Торакалгия – что это за болезнь? Причины, симптомы и лечение торакалгии
В настоящее время одной из наиболее распространенных причин, которая заставляет людей обращаться к врачу, является сильная боль в грудной клетке. Подобные боли могут возникать при наличии патологий сердечнососудистой системы или при проблемах с позвоночником. В данной статье мы рассмотрим такое заболевание, как торакалгия, ее основные симптомы, этимологию и способы лечения.
Итак, торакалгия – что это?

Виды болей, возникающих в грудной клетке
Торакалгический синдром проявляется в виде сильных болей в грудной клетке, иногда они настолько интенсивны, что человек не в состоянии их терпеть. Связан синдром торакалгии с повреждением периферических нервов. Причина подобного поражения может заключаться в сдавливании нервов связками и мышцами, их окружающими. Следует отметить, что подобное явление наблюдается не только у взрослых людей, но и у подростков в период активного роста. Помимо этого, от синдрома торакалгии достаточно часто страдают беременные женщины в результате увеличения нагрузки на позвоночник из-за роста плода. В соответствии с типом синдрома, различают следующие виды торакалгии:
- Вертеброгенная торакалгия. Такой тип синдрома связан с патологией позвоночника.
- Торакалгия невертеброгенная. В данном случае боли в груди связаны с разнообразными патологическими процессами, протекающими во внутренних органах, например при коронарных патологиях сердца, гастродуоденальном рефлюксе, заболеваниях дыхательной системы, скелетно-мышечных нарушениях.
- Торакалгия психогенная. Наиболее часто данный тип синдрома обусловлен органными неврозами и паническими атаками.
Причины, по которым возникают боли в груди
Что это – торакалгия и почему она возникает?
Болезненные ощущения в области грудной клетки могут возникать по многим причинам. Особенностью такого синдрома, как торакалгический, является то, что он может возникать вследствие протекания разнообразных патологических процессов. Так, причинами возникновения торакалгии могут быть:

- Сниженный иммунитет.
- Стресс.
- Остеопороз.
- Вирусные заболевания.
- Аллергические реакции.
- Заболевания нервной системы, причем как инфекционной, так и неинфекционной природы.
- Физические перегрузки.
- Поднятие тяжестей.
- Разнообразные травмы позвоночника.
- Спазм мышц.
- Протрузии и грыжи межпозвоночных дисков в грудном отделе позвоночника.
- Остеохондроз.
Симптоматика торакалгии
Симптомы торакалгии (код по МКБ 10 М54.6 – боль в спине в грудном отделе) особым разнообразием не отличаются. Чаще всего болезнь проявляется:
- Постоянными или приступообразными болями в грудной клетке.
- Жжением, возникающим в промежутках между ребрами.
- Болями, которые имеют опоясывающий характер, либо локализуются только в одной половине туловища.
При этом характерным является то, что при движении наблюдается хруст позвонков, болевые ощущения значительно увеличиваются при любом движении больного, чихании, глубоком вдохе, кашле. Болезненные участки при этом хорошо прощупываются (при мышечно-тонической торакалгии), располагаются они по ходу поврежденного нерва, в области иннервации наблюдается онемение кожных покровов. Стоит также отметить, что состояние пациента значительно ухудшается при воздействии холода, либо при длительном пребывании в статическом положении.
В силу того, что торакалгия, локализованная с левой стороны туловища, имеет схожие симптомы с признаками, возникающими при сердечных патологиях, следует пройти тщательную диагностику перед началом лечения, ведь ошибочный диагноз не позволит получить эффективного лечения, может стать причиной возникновения неприятных осложнений.

Важность дифференциальной диагностики
Боли, возникающие при ИБС и вертеброгенной торакалгии, имеют некоторые различия, что позволяет правильно диагностировать заболевание:
- По характеру боли. При ИБС боли, возникающие за грудиной, имеют сжимающий, жгучий характер. Довольно часто они сопровождаются страхом смерти. При торакалгии (код по МКБ 10 М54.6) боли носят ноющий, сжимающий, колющий, жгучий характер.
- По продолжительности болей. При ИБС боли чаще всего кратковременные, длительность приступа составляет не более нескольких минут. При торакалгии боли могут быть как кратковременными, затухающими через несколько минут, так и длительными, не ослабевающими на протяжении суток.
- По влиянию на болезненное ощущение изменения положения. При ИБС смена положения тела никаким образом не влияет на интенсивность и силу боли. При торакалгии движения, в частности резкие, способны усилить боль, либо спровоцировать возникновение нового приступа.
- По реакции на физические нагрузки. При ИБС боль возникает вследствие физической нагрузки, в состоянии покоя чаще всего проходит. При грудной торакалгии прекращение физической нагрузки способствует ослабеванию или полному прекращению боли.
- По реакции на прием нитратов и препаратов группы анальгетиков. При ИБС боль легко снимается применением нитратов. При торакалгии боль значительно снижается или проходит полностью после приема препаратов, входящих в группу анальгетиков.
- По реакции на мануальную терапию и воздействие физиотерапевтического характера. При ИБС наблюдается некоторое улучшение, однако, оно незначительное и нестабильное. При торакалгии мануальная терапия и физиопроцедуры значительно улучшают состояние больного.
Симптомы торакалгии довольно неприятны.

Клиническая картина синдрома торакалгии
На сегодняшний день специалисты выделяют четыре основных клинических варианта развития торакалгического синдрома. Такая классификация отражает взаимосвязь торакалгии с функциональным состоянием позвоночника:
- Торакалгический синдром, причиной которого является нарушение, локализованное в нижнешейном позвоночном отделе. Для данного варианта торакалгии характерными являются боли, локализованные в подключичной области, надключичной области. При этом боли ирридируют в руку, плечо и в область шеи. Осмотр больного выявляет болезненность в области суставов на пораженной стороне, повышенный тонус межреберных мышц и трапециевидной мышцы, зоны болезненности.
- Вертеброгенная торакалгия. Такой вариант синдрома связан с патологиями, протекающими в верхнегрудном позвоночном отделе. При данной форме заболевания наблюдаются ноющие разлитые боли, имеющие тянущий характер, локализованные в загрудинной или межлопаточной области. Чаще всего болезненные ощущения не связаны с физической активностью и движением.
- Торакалгия (что это, мы разобрали) лопаточно-реберная. Данный вариант синдрома может проявляться в виде различных болей, которые чаще всего локализованы с левой стороны, в области соска, ниже подмышечной впадины, по боковой линии туловища, между лопаток. Боль, как правило, приступообразная, имеет длительный характер, довольно часто связана с процессом дыхания. Еще один характерный признак торакалгии лопаточно-реберной – при надавливании боль может мигрировать по ходу ребер.
- Торакалгия передней грудной клетки. Такой вариант торакалгии характеризуется болями, которые локализованы в переднеподмышечной или окологрудинной области, усиливаются при движении.

Диагностика заболевания
Болезненные ощущения в грудной клетке могут иметь самую разнообразную этимологию, в связи с чем торакалгия диагностируется только после того, как были исключены патологии легких и сердца, а пациент прошел консультацию пульмонолога и кардиолога. В том случае, если указанные специалисты не выявили каких-либо отклонений от нормы, то пациенту назначаются:
- Лабораторные исследования.
- МРТ.
- Рентгенография.
- Денситометрия, позволяющая исследовать структуру костной ткани.
- Электронейромиография, позволяющая произвести оценку состояния нервной системы.
- Сцинтиграфия (исследование, проводимое при помощи радиоизотопов).
Результаты перечисленных исследований позволяют сделать вывод о наличии или об отсутствии синдрома торакалгии.
Стоит отметить, что симптоматика заболевания и его последующее лечение имеют определенные особенности, в зависимости от варианта синдрома. Этап диагностики очень важен в связи с тем, что диагноз, поставленный неправильно, может привести к бесполезному, длительному и дорогостоящему лечению.
Лечение торакалгии
Терапия торакалгического синдрома включает в себя комплекс мероприятий, который позволит достичь оптимальных результатов. При лечении используются физиотерапевтические процедуры, лечебный массаж, лечение с использованием медикаментов, мануальную терапию, ЛФК. Если лечащий врач видит необходимость, то пациенту может быть назначена тракация (вытяжение позвоночника), а также рефлексотерапия.

Медикаменты
Медикаментозное лечение используется при остром течение синдрома и позволяет купировать воспалительный процесс, снять сильные боли. При терапии торакалгии используются препараты, входящие в группы:
- Миорелаксантов. Чаще всего используются такие препараты, «Сирдалуд», «Мидокалм».
- Противовоспалительных средств («Аэртал», «Мелоксикам», «Диклофенак»).
- Хондропротекторов («Хондролон», «Хондрогард»).
- Нейропротекторов («Мекссидол», витамины группы В).
Важно отметить, что лечение только медикаментами не позволит полностью решить проблему. Для восстановления функции позвоночника и обеспечения декомпрессии нервных окончаний сначала необходимо купировать болевой синдром, а затем заняться ЛФК и массажем.
Физиотерапевтические процедуры
При таком заболевании, как торакалгия на фоне остеохондроза, очень эффективным методом лечения являются физиотерапевтические процедуры. Основа такого – использование магнитных полей, лазера, токов низкой частоты, ультразвука. В комплексе с медикаментозной терапией физиотерапия позволяет эффективно купировать болезненные ощущения, устранить воспалительный процесс. Несомненное преимущество такого лечения – практически полное отсутствие противопоказаний.

Применение мануальной терапии при диагнозе торакалгия
На сегодняшний день при лечении торакалгии огромную популярность имеет мануальная терапия, включающая в себя обширный комплекс приемов лечения, которые позволяют при помощи воздействия руками исправить нарушения позвоночного столба, связочного аппарата, мышц, суставов. Внешне мануальная терапия похожа на массаж, однако, отличие есть и заключается оно в силе оказываемого воздействия, ограничении локализации участков воздействия. Но гимнастика при торакалгии не менее эффективна.
Если пациент страдает от такого недуга, то мануальный терапевт направляет свои действия на повышение мышечной эластичности и улучшение объема движения межпозвоночных суставов. Совокупность таких воздействий позволяет снизить компрессию на поврежденный нерв, вследствие чего состояние пациента значительно улучшается.
Заключение
Важно отметить, что мануальная терапия, проводимая высококвалифицированным специалистом, довольно часто позволяет избавиться от проблем, которые не поддавались лечению другими методами.
Мы рассмотрели такое заболевание как торакалгия. Что это, теперь известно.
Основные методы лечения торакалгии при грудном остеохондрозе

Боль в груди является проблемой, затрагивающей большое количество людей независимо от возраста.
Достаточно часто она может быть как следствием какого-либо заболевания, так и звоночком о его развитии.
Часто боль в грудной клетке появляется наряду с заболеваниями позвоночника (остеохондроза).
В медицине грудная боль, вызванная ущемлением межреберных нервов, называется торакалгией.
Что такое торакалгия и ее особенности
Торакалгия (или межреберная невралгия) – ущемление или сдавливание межреберных нервов мышцами, тканями или связками, что влечет за собой острые болевые ощущения в области грудной клетки.
Синдром делится на:
- вертеброгенную торакалгию (боль в грудном отделе позвоночника);
- костно-мышечную торакалгию;психогенную торакалгию (вызвана усталостью и физическими нагрузками, панические атаки);
- левостороннюю и правостороннюю торакалгию;
- торакалгию при беременности (вызвана воздействием плода на позвоночник);
- хроническую торакалгию.
Причины боли в грудной клетке при торакалгии
Боли в груди при торакалгии могут быть вызваны рядом причин, основными из которых являются:
- искривление позвоночника (сколиоз);
- межпозвонковая грыжа;
- частые переутомления и интенсивные физические нагрузки;
- травмы спины;
- остеохондроз;
- заболевания внутренних органов и сердца;
- психологический фактор.
Стоит помнить, что торакалгия является следствием каких-либо заболеваний, потому при обнаружении ее симптомов необходимо как можно скорее обратиться к врачу для определения причин ее возникновения.
Торакалгия при остеохондрозе

Пораженная остеохондрозом область позвоночника буквально «давит» на грудную клетку, вызывая компрессию (сдавливание) межреберных нервов – торакалгию
Остеохондроз грудного отдела позвоночника является одной из наиболее распространенных причин грудных болей (торакалгии).
Остеохондроз вызван воспалением межпозвонковых тканей, что влечет за собой изменение структуры пораженного участка позвоночника.
Основые причины возникновения торакалгии при остеохандрозе:
- воспаление корешков спинного мозга;
- травмы корешков спинного мозга;
- ущемление корешков спинного мозга.
к содержанию ↑
Симптомы болезни

Боль при торакалгии возникает приступами продолжительностью в несколько минут
Торакалгия при остеохондрозе грудного отдела позвоночника сопровождается в основном болевыми ощущениями в области грудной клетки и спины.
Эти боли могут различаться как по своей специфике, так и по длительности и интенсивности.
Приступы длятся несколько минут, причиняя пациенту сильную боль и вызывая панику, что негативно сказывается на психологическом состоянии больного.
При наличии торакалгии на фоне остеохондроза у пациента почти всегда повышается температура тела.
Наблюдается снижение болевой чувствительности, как по причине сдавливания нервов, так и на контрасте с сильными болями во время приступа.
К основным симптомам торакалгии относят:
- боль, жжение в ребрах;
- обострение боли в груди при поворотах туловища, кашле, дыхании;
- похрустывание позвонков при выпрямлении позвоночника;
- усиление боли при переохлаждении;
- ухудшение при долгом нахождении в одном положении.
Помимо болевых ощущений появляется и целый список сопутствующих симптомов, описанных выше (хруст в спине, усиление боли в грудной клетке на холоде и в статичном положении, боли между ребрами) и таких, как:
- выпадение волос;
- посинение участков кожи в области груди;
- возникновение кожных порезов.
к содержанию ↑
Отличие заболеваний сердца от вертеброгенной торакаалгии
Вертеброгенная торакалгия (торакалгия, вызванная болезнями спины, в частности — остеохондрозом) своими проявлениям схожа с болезнями сердца не столько по симптоматике, сколько из-за предрассудков и боязни возникновения сердечного приступа и летального исхода.
Не стоит недооценивать боль в груди, но необходимо здраво ее классифицировать и дифференцировать. Для наглядности отличия признаков торакалгии при заболеваниях спины и сердечных заболеваний представлены в виде таблицы:
| Признаки и проявления | Торакалгия при остеохондрозе | Боль в грудной клетке при сердечных заболеваниях |
|---|---|---|
| Специфика боли | Давящая боль, жжение, паника, страх смерти | ноющая и тягучая |
| Продолжительность болевых приступов | Достаточно скоротечна, длиться несколько минут | Может длиться как минутами, так и часами, и даже сутками |
| Интенсивность болевых ощущений при движении и изменении положения позвоночника | Остается прежней | Меняется. Особенно боль усиливается при резких движениях |
| Физические нагрузки | Сердечная боль является результатом физических нагрузок | Усиливается при нагрузках на позвоночник |
| Прием анальгетиков и нитратосодержащих препаратов | Почти всегда проходит | Может утихнуть только после приема анальгетиков |
| Физиотерапия, мануальная терапия | Не оказывает практически никакого воздействия | Вызывает видимые улучшения |
к содержанию ↑
Диагностика
При появлении боли в области грудной клетки необходимо немедленно обратиться к врачу, который, исходя из жалоб пациента, назначит обследование.
Ознакомительное видео:
Варианты диагностики торакалгии при остеохондрозе грудного отдела позвоночника:
- Сцинтиграфия. Процедура, позволяющая визуализировать изменения в структуре тканей путем введения в кровь светящихся радиоактивных изотопов. Достаточно эффективный способ выявления очага заболевания, так как именно в них концентрация изотопов более высока, чем в здоровых тканях;
- Анализы крови с целью определения наличия воспалительных процессов;
- Электронейромиография(ЭНМГ). Способ обследования, позволяющий определить состояние мышц и нервов, состоящий из комплекса двух методов обследования: электромиографии (диагностика мышечной активности) и электронейрографии (определение скорости передачи нервных импульсов по нервным волокнам);
- Денситометрия. Способ определения плотности костной ткани. Различают ультразвуковую и рентгеновскую денситометрии;
- Магнитно-резонансная терапия (МРТ);
- Рентген.
Фотогалерея:






Клиническая картина
Торакалгия при остеохондрозе грудного отдела позвоночника может развиваться по разным сценариям. Существует классификация заболевания в зависимости от причин его возникновения:
- 1.Нарушения и патологии в нижней части шейного отдела позвоночника. Сопровождается болью в верхней части грудной клетки, которая может отдавать в шею, плечо, предплечье.
- Нарушения и патологии в верхней части грудного отдела позвоночника. Сопровождаются продолжительной ноющей болью, не связанной с физическими нагрузками и движением.
- 3.Лопаточно-реберная торакалгия. Сопровождается болью между лопатками, в области сосков, между ребер. Боль усиливается при интенсивном дыхании и может менять место своей локализации.
- 4. Пекталгический синдром (синдром передней грудной стенки). Сопровождается тягучей ноющей болью в передней части груди.
к содержанию ↑
Признаки торакалгии при грудном остеохондрозе
 К основными признакам торакалгии при остеохондрозе грудного отдела позвоночника относят боли в груди наряду с вызванными остеохондрозом спинными болями.
К основными признакам торакалгии при остеохондрозе грудного отдела позвоночника относят боли в груди наряду с вызванными остеохондрозом спинными болями.
Выявить заболевание на фоне грудного остеохондроза достаточно тяжело в виду размытости проявлений. О том как диагностировать и лечить грудной остеохондроз написано в этой статье.
Потому определение ее наличия в большей степени зависит от качества и методов медицинского обследования пациента, назначенных лечащим врачом.
Лечение и основные методы терапии
Лечение торакалгии при грудном остеохондрозе, назначаемое лечащим врачом может быть самым разнообразным. Основные виды лечения:
- рефлекторное лечение (массажи, мануальная терапия);
- лечение физиотерапией;
- медикаментозное лечение (прием анальгезирующих препаратов);
- хирургическое вмешательство (крайне редко).
Физиотерапия
 Физиотерапия является одним из наиболее эффективных методов лечения торакалгии при грудном остеохондрозе и устранения ее симптомов.
Физиотерапия является одним из наиболее эффективных методов лечения торакалгии при грудном остеохондрозе и устранения ее симптомов.
Суть физиотерапии заключается в использовании воздействия основных природных явлений и физических процессов, таких как свет, вода, электромагнитное поле, ультразвук (как искусственно воссозданных, так и естественных).
Физиотерапия может представлять собой целый ряд различных методов лечения:
- Электротерапия. Заключается в использовании электрического тока, электрического поля, магнитного поля, электромагнитного поля с целью воздействия на пораженные нервные окончания, нормализуя кровообращение в тканях вокруг них, ослабевая компрессию
- Световая терапия.
- Водотерапия (лечебные ванны, минеральные воды).
- Ультрозвуковая терапия.
- Тепловое лечение.
- Применение механического (физического воздействия).
Фото по теме:





Гимнастика для лечения торокалгии при грудном остеохондрозе по факту представляет собой те же упражнения, которые назначаются при лечении остеохондроза грудного отдела, однако особенно выделяют самомассаж. Гимнастика состоит из упражнений для головы, позвоночника.
Несмотря на то, что физиотерапия является достаточно безопасным методом лечения торакалгии при остеохондрозе, она противопоказана в следующих случаях:
- во время обострения заболевания;
- наличие опухолей в области позвоночника;
- наличие психологических заболеваний.
к содержанию ↑
Мануальная терапия
 Несмотря на некую «нетрадиционность», мануальная терапия широко используется для лечения торакалгии при остеохондрозе грудного отдела позвоночника.
Несмотря на некую «нетрадиционность», мануальная терапия широко используется для лечения торакалгии при остеохондрозе грудного отдела позвоночника.
Суть ее состоит в ручном воздействии на пораженные остеохондрозом участки позвоночника.
Осуществляется мануальная терапия специальным врачом – мануальным терапевтом, который по совместительству является невропатологом.
Мануальная терапия представляет собой целый ряд приемов, осуществляемых терапевтом, направленных не только на «постановку» позвоночника в свойственное ему положение, но и в воздействии на определенные точки на теле пациента, отвечающие за функционирование тех или иных участков организма пациента.
Различают следующие виды лечения мануальной терапией:
- подкожная миофасциальная терапия (ручное воздействие на ткани и мышцы с целью нормализации их функционирования);
- артро-вертебральная терапия (терапия суставов). Активно применяется при лечении торакалгии на фоне остеохондроза;
- висцеральная терапия (лечение внутренних органов).
Классификация приемов при мануальной терапии:
Противопоказания при мануальной терапии:
- инфекционные заболевания;
- относительно недавние травмы;
- онкология;
- нарушение кровообращения в спинном мозге;
- расстройства психического характера.
к содержанию ↑
Медикаментозное лечение торакалгии при грудном остеохондрозе
 Лечение торакалгии при остеохондрозе грудного отдела позвоночника медикаментозным путем, как правило, осуществляется при комплексном лечении.
Лечение торакалгии при остеохондрозе грудного отдела позвоночника медикаментозным путем, как правило, осуществляется при комплексном лечении.
Направлено медикаментозное лечение в первую очередь на ослабление симптоматики заболевания. О том какие бывают симптомы у женщин, а какие у мужчин читайте здесь.
Для лечения могут быть назначены следующие препараты:
- противовоспалительные (мелоксикам, диклофенак, целебрекс);
- миорелаксирующие средства (мидокалм, баклосан);
- нейропротекторные препараты (чаще всего – В-витамины).
Медикаментозное лечение торакалгии при грудном остеохондрозе в отдельности не имеет широкого применения.
Торакалгия на фоне остеохондроза грудного отдела позвоночника
Остеохондроз – самая распространенная патология позвоночника, в различных формах выявляющаяся у 42% больных старше 40 лет. Заболевание характеризуется деструкцией и деформацией позвонков на фоне выраженных дистрофических изменений в межпозвоночных дисках – фиброзно-хрящевых пластинках, имеющих студенистую структуру и соединяющих соседние позвонки друг с другом, обеспечивая подвижность суставов позвоночника. При остеохондрозе происходит сжимание позвонков и разрушение межпозвоночных дисков, что сопровождается интенсивным болевым синдромом неврогенного характера, который называется торакалгия.
Торакалгия чаще всего возникает на фоне остеохондроза грудного отдела позвоночника и может иметь клинические проявления кардиалгического синдрома (боли в левой половине грудной клетки, не связанные с поражением сердечных артерий), а также болей, связанных с некротическими поражениями миокарда. Лечение торакалгии требует не только медикаментозной коррекции, но и изменения пищевых привычек, а также образа жизни больного. Большое значение в формировании благоприятного прогноза имеет лечебная физкультура, отказ от курения и употребления алкоголя, физиотерапевтическое лечение, которое проводится вне приступов обострения.
Если вы хотите более подробно узнать, что такое остеохондроз шейно-грудного отдела, а также рассмотреть его симптомы и методы лечения, вы можете прочитать статью об этом на нашем портале.
Что это такое: определение и патогенез
Торакалгия (межреберная невралгия) – это неврогенный болевой синдром, возникающий в результате компрессионного сжатия или раздражения нервов, находящихся в межреберном пространстве. Вызывать компрессию нервных окончаний в зоне их выхода из позвоночного столба могут не только грудные позвонки, но и связки, мышцы, сухожилия и другие ткани, находящиеся вокруг межреберных нервов. Основным провоцирующим механизмом в развитии торакалгии является остеохондроз грудного отдела: патология у пациентов с данным диагнозом выявляется в 50-60% случаев.
Способствовать возникновению болевого приступа может мышечный спазм (непроизвольное, судорожное сокращение мышц, сопровождающееся резкой болью), поэтому причиной торакалгии может быть работа в неудобном положении, длительное пребывание в одной позе, интенсивная физическая нагрузка. К факторам, повышающим риск развития межреберной невралгии, специалисты также относят следующие причины:
- переохлаждение;
- сильное эмоциональное волнение (включая состояние хронического стресса);
- респираторные инфекции органов дыхания;
- травмы грудной клетки;
- эндокринные заболевания, характеризующиеся нарушением скорости метаболических реакций и обмена веществ;
- возрастные изменения кровеносных сосудов (снижение эластичности, изменение проницаемости сосудистых стенок и т. д.);
- повышенный тонус мышц-разгибателей плеча и спины.
Причинами торакалгии у больных любого возраста могут быть и другие заболевания позвоночника, например, спондилит или опухоли позвоночника. Большое значение имеет проведение дифференциальной диагностики с заболеваниями сердца и желудка, так как данных патологиях характер, локализация и интенсивность болевого синдрома может быть аналогичной.
Обратите внимание! Основная группа пациентов с торакалгией, возникающей на фоне остеохондроза грудного отдела позвоночника, – это лица старше 40 лет. В детском подростковом возрасте распространенность патологии составляет менее 1,7%.

Признаки и клинические проявления
Приступ торакалгии во многих случаях имеет те же клинические проявления, что и боли, связанные заболеваниями сердца, поэтому важно знать признаки и симптомы патологии, а также основы оказания неотложной помощи. Основным симптомом торакалгии, осложненной остеохондрозом грудного отдела позвоночника, является интенсивная боль. Она может быть жгучей, колющей, режущей, кинжаловидной. Течение болевого приступа – всегда острое. Болезненные ощущения усиливаются при попытке изменить положение тела, вдохе, респираторных проявлениях (кашле и чихании), надавливании на определенные участки вдоль спины. Локализация болей – преимущественно в левой части грудной клетки, но нередко болевой синдром иррадиирует в область ключицы, лопаток, пояснично-крестцовую зону.

В стандартных случаях торакалгия при грудном остеохондрозе имеет следующие симптомы:
- нарушение дыхательной функции (болезненность во время вдоха);
- подергивание мышц;
- покраснение кожи лица;
- повышенное потоотделение;
- покалывание по центру грудины со смещением в левую часть грудной клетки;
- снижение или отсутствие чувствительности в месте повреждения нервных окончаний.
Появление подобных симптомов требует срочного проведения электрокардиограммы – измерения электрических полей, образующихся во время сердечных сокращений (ЭКГ). Это необходимо для исключения патологий сердца, так как во многих случаях симптоматика у торакалгии и стенокардии очень похожа. Чтобы больному и его родственникам было легче самостоятельно сориентироваться в дальнейших действиях, ниже приведена таблица с основами дифференциальной диагностики при появлении болезненных ощущений в области грудины.
Таблица. Дифференциальная диагностика торакалгии с заболеваниями сердца и желудка.
| Клинический симптом | При торакалгии | При заболеваниях сердца | При патологиях желудка |
|---|---|---|---|
| Длительность болевого приступа | Боль сохраняется в течение длительного периода времени и не проходит после изменения положения тела. При отсутствии терапии продолжительность болевого приступа может составлять до 48 часов и больше. | От 2 до 15 минут (по истечении этого времени появляются другие симптомы сердечной недостаточности). | Приступообразная боль, возникающая или усиливающаяся после приема пищи (в течение 1 часа). |
| Связь с приемом нитроглицерина | Не проходит после применение нитроглицерина. | Проходит в течение 5-10 минут после сублингвального применения нитроглицерина. | В редких случаях возможно снижение интенсивности болевого синдрома после применения нитроглицерина, но в большинстве случаев препарат неэффективен. |
| Усиление боли при прощупывании грудной клетки | Боль усиливается. | Интенсивность болезненных ощущений не меняется. | Изменений в ощущениях не происходит. |
| Нарушение сердечного ритма | Возможно в редких случаях. | Выраженная тахикардия или брадикардия. | Практически не меняется. |
| Снижение или повышение артериального давления | Обычно не происходит. | Выраженная гипертензия или гипотензия. | Связь с артериальным и венозным давлением обычно отсутствует. |
Важно! Понять, что неврогенные боли в грудной клетке связаны с остеохондрозом грудного отдела позвоночника, можно по специфическим признакам, например, хрусту в позвоночном столбе при движениях или усилению симптоматики при длительном нахождении в одном положении. Для диагностики патологии используется рентгенография, МРТ и денситометрия (метод определения плотности костной ткани и измерения уровня минералов в костных пластинках).
Медикаментозное лечение
Схема терапии при диагностированной торакалгии на фоне остеохондроза грудного отдела позвоночника подбирается индивидуально с учетом тяжести дистрофических изменений в межпозвоночных дисках, локализации и интенсивности болевого синдрома.
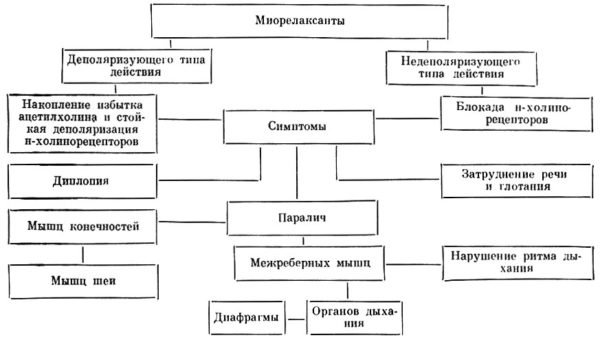
Миорелаксанты
Это препараты центрального действия (н-Холиноблокаторы), которые снижают тонус скелетных мышц и способствуют устранению мышечных спазмов. Наиболее эффективными в лечении различных невралгий считаются препараты на основе толперизона гидрохлорида. Они не имеют противопоказаний (за исключением миастении – аутоиммунной патологии, при которой у больного наблюдается патологически быстрая утомляемость поперечнополосатых мышц) и при необходимости могут использоваться для детей старше 3 лет.
Стандартная дозировка толперизона для взрослых и подростков старше 14 лет составляет 50 мг 2-3 раза в день (после еды) с последующим увеличением суточной дозировки до 300-450 мг. Детям от 3 до 14 лет суточная доза составляет 2-5 мг/кг.
Препараты из группы миорелаксантов на основе толперизона:
Лечение торакалгии может дополняться препаратами, регулирующими нервно-мышечную передачу (Сирдалуд, Тизанил, Тизанидин).
Препараты данной группы необходимы для облегчения болей и купирования воспалительных процессов. Традиционные нестероидные противовоспалительные препараты на основе кеторолака и ибупрофена малоэффективны при выраженном болевом синдроме, поэтому в большинстве случаев специалисты рекомендуют использовать средства на основе нимесулида. Нимесулид обладает не только выраженным анальгезирующим и противовоспалительным действием, но и препятствует агрегации тромбоцитов. Препарат принимают в дозировке 100 мг 2 раза в день не дольше 7-10 дней подряд. Нимесулид может выпускаться под следующими торговыми названиями:
Детям применение нимесулида запрещено. При необходимости использования НПВС у детей и подростков младше 12 лет рекомендуется использовать препараты на основе ибупрофена или парацетамола.
Важно! Нимесулид имеет много противопоказаний (тяжелые заболевания сердца, печени и почек, нарушение свертываемости крови, цереброваскулярные кровотечения и т. д.), поэтому использовать его можно только после консультации с врачом.
Хондропротекторы
Это группа лекарств замедленного действия, по фармакологическим свойствам относящиеся к корректорам метаболизма хрящевой и костной ткани. К наиболее эффективным хондропротекторам относятся глюкозамин, хондроитин и гиалуроновая кислота. Гиалуроновая кислота (в виде натриевой соли – гиалуроната натрия) является протезом синовиальной жидкости и обеспечивает смазку и увлажнение суставных поверхностей и их защиту от преждевременного стирания.
При выраженных болях в области грудной клетки, спровоцированных грудным остеохондрозом, показано применение комбинированных лекарств на основе глюкозамина и хондроитина (Хондроксид, Терафлекс, Дона).
Препараты гиалуроновой кислоты:
Важно! Гиалуроновая кислота для лечения любых патологий суставов применяется только в форме инъекций. Таблетки и капсулы с гиалуронатом натрия относятся к пищевым добавкам, а их эффективность клинически не доказана.
Терапия вне обострения
Чтобы свести к минимуму риск повторных рецидивов, лечение необходимо продолжать и после купирования острых симптомов. Выбор конкретного метода зависит от имеющихся заболеваний и подбирается индивидуально лечащим врачом.
Лечебная физкультура – обязательный компонент вспомогательной терапии торакалгии и заболеваний позвоночника. Она необходима для растяжения позвоночника и профилактики повторного защемления нервных корешков. Для укрепления костно-мышечного корсета полезны статические упражнения на вытягивания, занятия на спортивных кольцах и турнике.
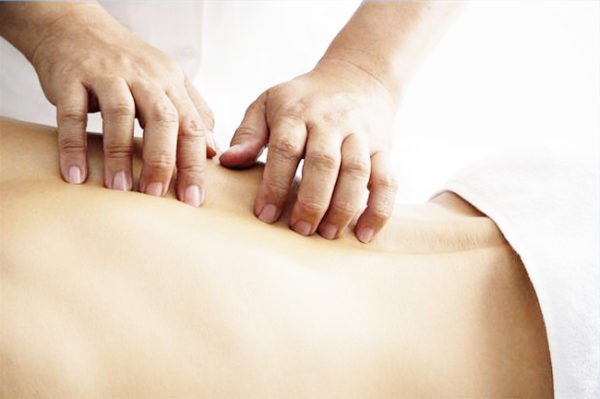
Массаж
Массаж применяется на завершающем этапе восстановительной терапии. Делать его должен специалист, имеющий медицинское образование, так как неправильные действия могут усугубить ситуацию и ухудшить самочувствие больного. Для достижения стабильного результата требуется пройти 2-3 курса по 10 сеансов.
В качестве мер вспомогательной терапии применяется также физиотерапия (иглорефлексотерапия, электрофорез, ультразвук), грязелечение, мануальная терапия. В некоторых случаях врач может посоветовать применение рецептов народной медицины (настойка календулы, отвар лаврового листа) для уменьшения боли, но подобные методы не должны заменять основное лечение.
Видео — Остеохондроз грудного отдела
Остеохондроз – клиники в Москве
Выбирайте среди лучших клиник по отзывам и лучшей цене и записывайтесь на приём
Клиника восточной медицины «Саган Дали»
- Консультация от 1500
- Диагностика от 0
- Рефлексотерапия от 1000
Торакалгия

Торакалгия – это болевой синдром в области грудной клетки. Она возникает в силу различных заболеваний или травм, требует дифференциальной диагностики для проведения правильной терапии. Появление болей в грудной клетке может быть признаком острых состояний, требующих срочной медицинской помощи и госпитализации в реанимационную палату. В большинстве случаев торакалгия не несет опасности для жизни, ее лечат в профильных стационарах или амбулаторных условиях. В международной классификации болезни МКБ 10 синдром получил код М 54.6 – боли в грудном отделе спины.
Причины
Причины появления болевого синдрома в области грудной клетки разнообразны. Торакалгия может возникать вследствие травм позвоночника и ребер, дегенеративных изменений межпозвонковых дисков, вирусных заболеваний, ущемления межреберных нервов, патологии внутренних органов. Для постановки верного диагноза врачу необходимо дифференцировать симптомы того или иного заболевания, проводить дополнительные методы обследования.
Ишемическая болезнь сердца
Приступ стенокардии и инфаркта миокарда всегда сопряжены с болевыми ощущениями в области груди. При стенокардии напряжения боль за грудиной возникает при физической нагрузке или стрессе, проходит в состоянии покоя или после приема таблетки нитроглицерина. Заболевание связано с недостаточным кровоснабжением мышцы сердца. Инфаркт миокарда сопровождается интенсивными болями в грудной клетке, которые распространяются в левую руку и межлопаточную область. Острый болевой синдром связан с полной закупоркой сосуда, питающего миокард, не купируется нитроглицерином и может вызвать смертельный исход.
Тромбоэмболия легочной артерии
Тромбоэмболия ветвей легочной артерии относится к опасному для жизни состоянию. При этом возникает закупорка артерии, кровоснабжающей легкие, что нарушает их функцию и ухудшает процесс газообмена – насыщения крови кислородом. Заболевание характеризуется интенсивными болями в грудной клетке, которые носят постоянный характер и не снимаются анальгетиками.
Расслоение аорты
Расслоение грудной части аорты вызывает сильные боли в грудной клетке. Болевой синдром напоминает приступ инфаркт миокарда, сопровождается одышкой, снижением артериального давления, учащением пульса вследствие массивного внутреннего кровотечения. Острое состояние требует оказания срочной медицинской помощи, в противном случае приводит к летальному исходу.
Перфорация пищеварительного тракта
Язвенные процессы в пищеводе, желудке, тонкой и толстой кишке при прободении вызывают попадание в брюшную полость остатков пищи и воздуха. Это приводит к раздражению нервных окончаний диафрагмы и вызывает боли различной степени интенсивности в грудной клетке. Риск появления перитонита требует проведения срочного оперативного вмешательства.
Острый перикардит
Воспаление наружной оболочки сердца называется перикардитом. В полости перикарда накапливается воспалительный экссудат, что вызывает боли в верхней половине грудной клетки. Заболевание сопровождается одышкой, сердцебиением, сухим кашлем.
Спонтанный пневмоторакс
Патология развивается в результате образования дефекта в плевре – оболочке легких. Это вызывает проникновение и накопление воздуха в плевральной полости, что обуславливает сдавливание легочной ткани и ее коллапс (нарушение способности расправляться). Ухудшется газообмен и страдает функция дыхания. В момент разрыва плевры появляется интенсивная режущая боль в груди, усиливающаяся на вдохе, при кашле и чихании.
Травмы ребер
Перелом ребер возникает при падении или ударе по грудной клетке тупым тяжелым предметом. В области травмы появляется резкая боль, которая усиливается на вдохе и движениях в грудном отделе позвоночника (наклонах, поворотах). Боль уменьшается или прекращается в положении на больном боку или при фиксации грудной клетки повязкой.
Травмы и воспаление мышц
Торакалгия может носить мышечный характер. Воспаление мышц в области грудной клетки называется миозитом. Оно сопровождается тупыми болями в спине, которые усиливаются при движении. Повреждение мышц приводит к растяжению или разрыву мышечных волокон вследствие удара или чрезмерной физической нагрузки, например, во время занятий спортом. В таком случае появляется интенсивный болевой синдром, нарушающий нормальную двигательную активность туловища и верхних конечностей.
Опоясывающий лишай
Опоясывающий лишай вызывает герпетическая инфекция, которая поражает нервную ткань. Заболевание сопровождается сильными болями по ходу расположения межреберных нервов. В промежутках между ребрами появляется везикулярная сыпь – мелкие пузырьки с прозрачным содержимым.
Дорсопатии
Группа дегенеративно-дистрофических заболеваний позвоночного столба называется дорсопатией. Патология связана с разрушением межпозвонковых дисков, позвонков и окружающих мягких тканей. Боли в грудной клетке вызывает осложненное течение грудного остеохондроза, при котором формируются межпозвонковые грыжи, ущемляющие спинномозговые нервы. Это приводит к корешковому синдрому – возникновению боли в месте ущемления или раздражения нерва и по ходу его следования. Поражение позвоночника в грудном отделе развивается при болезни Бехтерева, которая сопровождается обездвиживанием позвоночного столба.
Синдром Титце
Заболевание характеризуется воспалением хрящевой ткани в области прикрепления ребер к грудине (остеохондрит). Возникает ноющая боль в переднем отделе грудной клетки, которая усиливается при движении или на высоте глубокого вдоха.
Клиническая картина
Боли в грудной клетке могут быть тупыми и острыми, сопровождаться ощущением покалывания, онемения, жжения. Болевой синдром в груди иногда возникает при распространении боли из других отделов позвоночника. Цервикалгия – боль в области шеи – может иррадиировать в межлопаточную и подмышечную область. Люмбалгия – болевые ощущения в пояснице – часто распространяются на грудной отдел позвоночного столба и межреберные промежутки. Одни боли связаны с движением тела, другие зависят от глубины дыхания. Болевой синдром может возникать только справа или слева, либо носить двухсторонний характер.
Некоторые болезни и симптомы, связанные с торакалгией, требуют особого внимания. Они могут вызвать состояния, опасные для жизни. Вот некоторые из них:
- боль за грудиной;
- нарастающий характер болевых ощущений;
- признаки сердечно-сосудистой или дыхательной недостаточности (учащение пульса, снижение артериального давления, побледнение или синюшность кожи, одышка);
- неврологические проявления (изменение двигательной активности и чувствительности конечностей);
- предшествующая травма грудной клетки;
- длительный прием глюкокортикоидов;
- наркотическая зависимость;
- ВИЧ-инфекция;
- системные заболевания (ревматоидный артрит, болезнь Бехтерева);
- онкология.
Для постановки верного диагноза назначают консультацию специалистов разного профиля.
Диагностика
Торакалгия возникает вследствие различной патологии. Для определения характера заболевания, которое привело к появлению болевого синдрома, врач собирает анамнез (историю) болезни. Выясняет жалобы больного и обстоятельства появления боли. Затем специалист проводит физикальное обследование: пальпирует живот, слушает тоны сердца и дыхание, проверяет подвижность суставов, определяет локализацию болевых точек.
Для подтверждения диагноза назначают дополнительные методы обследования.
- Рентгенография – позволяет обнаружить переломы ребер, позвонков, сужение щели между позвонками, остеопороз (разряжение костной ткани);
- Компьютерная томография (КТ) – определяет изменения в костях и внутренних органах (сердце, легких, пищеводе);
- Магнитно-резонансная томография (МРТ) – помогает выявить патологию в мягких тканях (нервах, сосудах, мышцах, связках);
- Электронейромиография (ЭНМГ) – указывает на патологические изменения в мышцах и нервах;
- Денситометрия – диагностирует остепороз костной ткани;
- Лабораторные методы исследования крови и мочи – выявляют воспалительные изменения в организме.
Лабораторные и инструментальные методы обследования позволяют провести дифференциальную диагностику заболеваний, протекающих с болевым синдромом в грудной клетке, и назначить эффективное лечение.
Лечебная тактика
Лечение торакалгии зависит от характера болезни. При острых состояниях больного следует немедленно доставить в больницу для оказания неотложной медицинской помощи. Переломы лечат в травматологическом отделении, болезни внутренних органов в профильных стационарах. Некоторые заболевания не требуют госпитализации. Терапию можно проводить в домашних условиях под контролем лечащего врача.
При болях в области грудной клетки, связанных с воспалением и ущемлением нервов, назначают:
- нестероидные противовоспалительные препараты (НПВС) – снимают воспалительный процесс и устраняют болевой синдром (диклофенак, кеторал, нимесулид);
- новокаиновые блокады с добавлением глюкокортикоидов (дексаметозана, гидрокартизона) – быстрое достижение обезболивающего эффекта;
- миорелаксанты – устраняют патологический мышечный спазм и мышечно-тонические проявления (мидокалм, сирдалуд);
- местное лечение – втирание мазей на основе НПВС;
- физиотерапия (электрофорез, криотерапия, магнитотерапия, УВЧ) – улучшает кровоток и метаболизм;
- массаж – расслабляет мышцы и улучшает кровоток в очаге воспаления;
- мануальная терапия – восстанавливает физиологическое положение позвонков относительно друг друга, снижает спазм мышц;
- лечебная физкультура – укрепляет мышечно-связочный аппарат, нормализует амплитуду движений, предотвращает ущемление нервов.
Своевременная терапия заболевания устраняет болевой синдром в грудной клетке, улучшает общее состояние, восстанавливает привычную двигательную активность, предупреждает развитие осложнений.
Торакалгия возникает вследствие различных патологических процессов. Правильная диагностика причины болевого синдрома и комплексная терапия способствует быстрому купированию боли.
Источники:
http://ortocure.ru/pozvonochnik/boli/torakalgiya.html
http://prosindrom.ru/neurology/sindrom-torakalgii.html
http://www.syl.ru/article/340436/torakalgiya---chto-eto-za-bolezn-prichinyi-simptomyi-i-lechenie-torakalgii
http://osteohondrozinfo.com/vidy/grudnoj/torakalgiya
http://spina-expert.ru/osteohondroz/torakalgiya-na-fone-osteohondroza-grudnogo-otdela-pozvonochnika/
http://dialogpress.ru/diagnostika/torakalgiya
http://vertebrolog.pro/medikamenty/ukoly/ukoly-ot-bolej-v-spine.html