Симптомы спазма грушевидной мышцы и его лечение
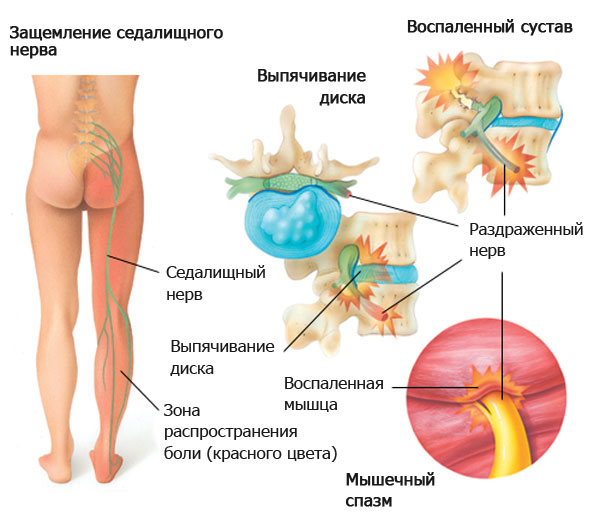
Грушевидная (ягодичная) мышца обеспечивает движение бедра. Она имеет форму равнобедренного треугольника, крепится на крестцовой кости и связана с сухожилием, прикрепленным к вертелу бедра. С ней соседствует основной нерв ноги — седалищный. У 10–12% людей он проходит сквозь щель мышцы. Уплотнение или резкая компрессия мышечной ткани приводит к защемлению и раздражению седалищного нерва и сопровождающих сосудов.

Спазм грушевидной мышцы проявляется в виде болевых ощущений в крестцово–поясничной области. Синдром относится к разряду туннельных, при которых разветвленные нервы сдавливаются на протяжении естественного анатомического пути. При спазмировании туннель перекрывается и боль распространяется вниз по бедру и голени.
Синдром ягодичной мышцы — причина устойчивой боли. Если его не диагностировать вовремя, лечение затягивается, растет количество назначаемых препаратов.
Причины возникновения
Врачи называют две группы причин: первичную и вторичную.
Первичные причины связаны с непосредственным воздействием на мышцу — травмирование, перегрузка на спортивной тренировке, неудобная поза во сне, неудачно сделанная инъекция, переохлаждение.

В 80% случаев спазм возникает как вторичное нарушение — осложнение, которое появляется на фоне основных заболеваний, среди которых:
- длительное вынужденное положение ног и таза при неправильной фиксации после травм;
- заболевания позвоночника — остеохондроз, артриты, артрозы пояснично–крестцового отдела, стеноз (сужение позвоночного канала), межпозвоночная грыжа;
- опухоли;
- радикулит;
- воспаление органов малого таза, приводящее к спазму ягодичных мышц;
- воспаление крестцово–подвздошных сочленений (сакроилеит) и соединительной ткани (оссифицирующий миозит).
Признаки заболевания
Главный признак — трудно снимаемая стойкая боль. Но диагностика патологии осложнена, т. к. она по симптомам похожа на другие заболевания малого таза. Начинается нарушение с люмбалгии, которая через две недели переходит в ишиалгию (воспаление седалищного нерва). Хромоту усиливает парез стопы и голени. Состояние облегчает отведение ноги в сторону, нахождение наиболее удобной позы в лежачем положении.
Ходьба, попытка положить ногу на ногу, приседание обостряют симптомы. Из-за того, что при спазме сдавлены артерии и сосуды, кожа на ноге становится бледной, пальцы холодеют. К специфическим проявлениям относят дисфункцию прямой кишки и уретры, которые возникают в виде неприятных ощущений при дефекации и затрудняют мочеиспускание.
Обследуют больного невролог или вертебролог. На осмотре врач пальпирует болезненную область и проводит специальные клинические тесты. Тесты включают набор движений пациента.
Синдром обостряется при следующих состояниях:
- вращении и сгибании бедра;
- попытке поднять колено, лежа на здоровом боку;
- медленных наклонах без сгибания ног в коленях.
Если при внутримышечном введении анестезирующего препарата, например Новокаина, наступает облегчение, диагноз подтверждается. Чтобы уточнить картину, назначают электрографические исследования, компьютерную и магнитно–резонансную томографию, делают рентген.
Основные методы лечения
 Пока спазм не снят, обезболивающие препараты действуют кратковременно. Главный вопрос при заболевании — как снять напряжение грушевидной мышцы, — интересует многих пациентов. Терапия включает лекарства, массаж и комплекс лечебной физкультуры.
Пока спазм не снят, обезболивающие препараты действуют кратковременно. Главный вопрос при заболевании — как снять напряжение грушевидной мышцы, — интересует многих пациентов. Терапия включает лекарства, массаж и комплекс лечебной физкультуры.
Медикаментозная терапия
Из медикаментов назначают нестероидные противовоспалительные средства (НПВС), такие как Ибупрофен, Диклофенак. При лечении сочетают таблетки с гелями и мазями. Рекомендуют применение компрессов с анастетиками и кортикостероидными препаратами. Компрессы накладывают на полчаса на поясницу в области защемления седалищного нерва. Снимают напряжение миорелаксанты Баклофен, Миокаин, Мидокалм.
Внутримышечно применяют препараты с группой витаминов В. Хороший лечебный эффект дает комбинированное средство Мильгамма, в составе которого витамины В1, В6 и В12 и анальгетик Лидокаин. Лекарство обезболивает, улучшает кровоснабжение, способствует регенерации нервной ткани. Дополняет лечение витаминный комплекс Нейромультивит.
 При мучительных болях делают медикаментозную блокаду позвоночника. Она включает кортикостероиды и местные обезболивающие. Уменьшает боль и затормаживает воспалительный процесс состав, в который входят Лидокаин, Новокаин, Эуфиллин, Лидаза в сочетании с Дексаметазоном, Гидрокортизоном, Дипроспаном, Дексазоном.
При мучительных болях делают медикаментозную блокаду позвоночника. Она включает кортикостероиды и местные обезболивающие. Уменьшает боль и затормаживает воспалительный процесс состав, в который входят Лидокаин, Новокаин, Эуфиллин, Лидаза в сочетании с Дексаметазоном, Гидрокортизоном, Дипроспаном, Дексазоном.
Физиолечение
Лечебный процесс предусматривает физиотерапевтические методы:

- УВЧ–прогревание;
- прогревание парафиновыми аппликациями;
- ультразвуковое воздействие;
- электофрорез с препаратом Гидрокортизон;
- лазеропунктуру;
- вакуумную терапию;
- иглорефлексотерапию.
Массаж и физкультура
Медикаментозное лечение и физиотерапия дополняются массажем пояснично–ягодичной области, который рекомендуют начинать на ранних стадиях заболевания. Массажные процедуры должен делать специалист. Курс включает 10–20 сеансов и повторяется через месяц.
В терапевтический комплекс входит физкультура. Ее способами расслабляют и проводят растяжку спазмированных мышц, чтобы уменьшить болезненность, повысить эластичность связок и подвижность тазобедренной области. Гимнастические занятия проходят в кабинете лечебной физкультуры под наблюдением врача–реабилитолога. Врач следит за последовательностью выполнения упражнений, контролирует правильность движений, определяет индивидуальную нагрузку и реагирует на жалобы пациентов.
 Положительные результаты приносят следующие упражнения для снятия спазма:
Положительные результаты приносят следующие упражнения для снятия спазма:
- неглубокие приседания:
- упражнения с применением эластичного бинта при разведении бедер;
- выпады вперед и по диагонали;
- упражнения со сгибанием, разгибанием, наклоном и разведением коленей в положении лежа на спине;
- подъемы ноги в положении лежа на боку;
- подъем таза из положения лежа на спине при согнутых коленях;
- упражнение на четвереньках с попеременным отводом в сторону поврежденной и здоровой ног.
Полезно плавание, занятия на тренажерах. Но, прежде чем начинать самостоятельные тренировки, надо выслушать советы медика.
Выполнение комплекса лечебной физкультуры требует дисциплинированности и терпения. При отказе от гимнастики болезнь прогрессирует. У больных нарушается работа органов малого таза, атрофируются мышцы и связки, снижается функциональность нижних конечностей.
Сроки реабилитации индивидуальны. Если вовремя обратиться к врачу и соблюдать все рекомендации, синдром устраняется в течение от 2 недель до месяца.
Заключение
Синдром грушевидной мышцы не считают опасным заболеванием. Но начинать лечение надо как можно раньше. Врач установит первопричину патологии и назначит лечебный комплекс. Домашние методы оздоровления (компрессы, растирания), неумеренное употребление распространенных обезболивающих не улучшат состояние и приведут к осложнениям.
Чтобы снизить вероятность заболевания, следует:
- избегать переохлаждения, не сидеть на холодных поверхностях;
- вовремя и до конца вылечивать инфекционно-воспалительные заболевания;
- следить за здоровьем позвоночника, спинного мозга и органов малого таза;
- чаще менять позу, даже если она удобна;
- дозировать силовые нагрузки, находить время для расслабления мышц, релаксации.
После 45–50 лет в профилактических целях полезно 1 раз в год обследовать позвоночник и суставы. Обследование проводят врачи-ревматологи, ортопеды, неврологи. Раннее выявление нарушений в позвоночнике, мышечно-связочном аппарате сделает терапию менее продолжительной, более эффективной и надежной.
Синдром грушевидной мышцы: симптомы и лечение

Синдром грушевидной мышцы является одной из самых частых причин упорного болевого синдрома. Его признаки имеются более чем у половины пациентов с дорсопатиями пояснично-крестцового отдела. Но зачастую этот синдром остается своевременно не диагностированным, что существенно затягивает сроки лечения и приводит к назначению значительного количества разнообразных препаратов.
В чем суть синдрома

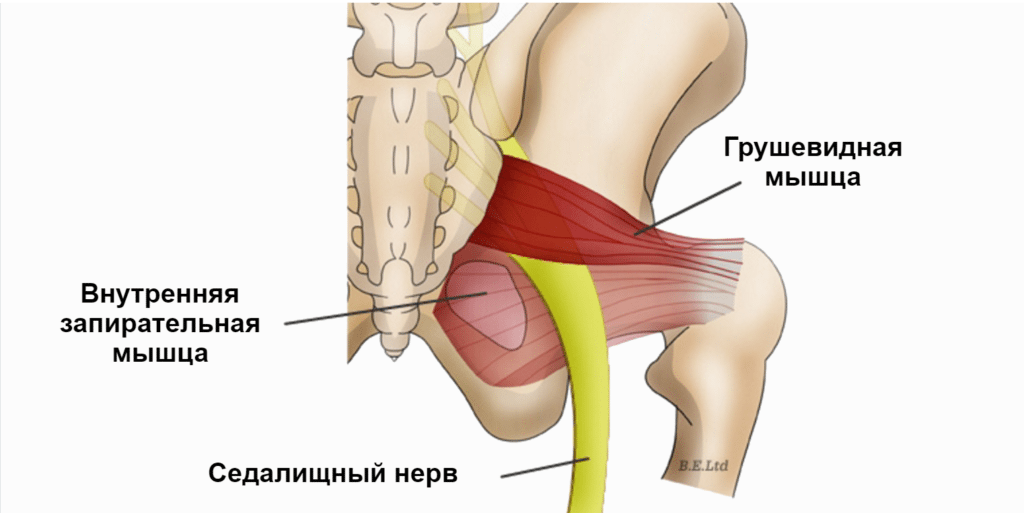
Синдром грушевидной мышцы относится к компрессионно-ишемическим туннельным невропатиям. Его ключевые проявления обусловлены сдавливанием ствола седалищного нерва и идущих с ним сосудов в так называемом подгрушевидном отверстии (пространстве). И в качестве основного фактора компрессии при этом выступает спазмированная и измененная грушевидная мышца.
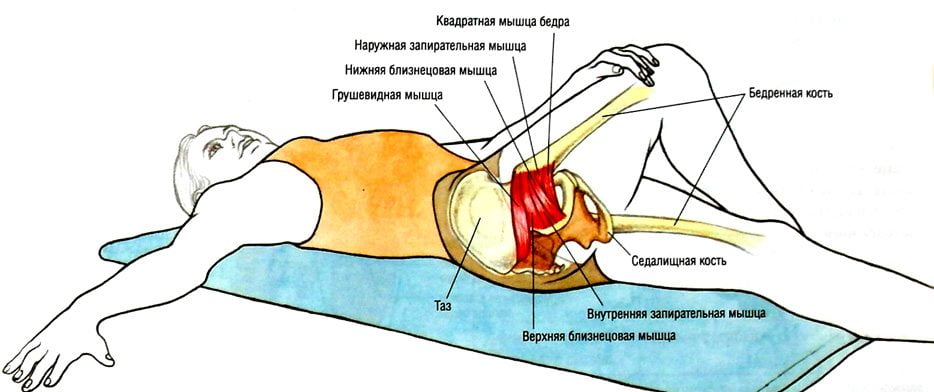
Парное подгрушевидное отверстие располагается в ягодичной области и является нижней частью большого седалищного отверстия таза. Анатомически оно имеет щелевидную форму и ограничивается крестцово-бугристой связкой, нижним краем грушевидной мышцы (m. piriformis) и верхней близнецовой мышцей (m. gemellus superior). Через подгрушевидное отверстие из полости таза в глубокое ягодичное пространство выходят седалищный нерв, задний кожный нерв бедра, нижний ягодичный и срамной (половой) сосудисто-нервные пучки. Они имеют фасциальные футляры, но не способны противостоять внешней компрессии.
Патологическое стойкое сокращение грушевидной мышцы сопровождается утолщением ее брюшка, что приводит к существенному сужению подгрушевидного отверстия. Проходящие в нем сосуды и нервы при этом прижимаются к костной основе и крестцово-остистой связке, что и является причиной появления основных симптомов. При этом наибольшую клиническую значимость имеет компрессия ствола седалищного нерва. Именно невропатия и является причиной обращения пациентов к врачу.
Седалищный нерв может проходить и через толщу брюшка грушевидной мышцы. Его компрессия при таком нечасто встречающемся анатомическом варианте обычно не сочетается со cдавливанием других сосудисто-нервных пучков в подгрушевидном пространстве.
Этиология
Синдром грушевидной мышцы по механизму развития может быть первичным и вторичным, когда мышечно-тонический синдром возникает вследствие других патологических состояний. На долю вторичных нарушений приходится более 80% клинических случаев.
В качестве причины развития синдрома грушевидной мышцы могут выступать:
- Длительное сохранение нефизиологической позы с асимметричной перегрузкой тазово-подвздошной группы мышц. Это возможно при неправильно организованном рабочем месте, вынужденном положении конечностей и таза в случае их неграмотной фиксации после травм. Спазм грушевидной мышцы также часто развивается при анталгической позе в случае вертеброгенного корешкового синдрома.
- Травмы пояснично-крестцовой и тазовой областей, приводящие к растяжению или повреждению (надрыву) грушевидной мышцы или к формированию компрессирующей гематомы.
- Вертеброгенная патология (остеохондроз с поражением пояснично-крестцового отдела, опухоли позвоночника и паравертебральных структур, поясничный стеноз и другие пояснично-крестцовые дорсопатии). При этом спазм грушевидной мышцы является проявлением мышечно-тонического синдрома и может иметь рефлекторную или корешковую природу.
- Сакроилеит любой этиологии.
- Синдром скрученного и кососкрученного таза различного происхождения. Он может возникать при разной длине конечностей (в случае отсутствия достаточной ортопедической коррекции), S-образном сколиозе, патологии тазобедренных суставов.
- Перетренированность мышцы, развивающаяся вследствие нерациональных избыточных нагрузок на ягодичную мышечную группу и отсутствия периода отдыха между силовыми тренировками.
- Оссифицирующий миозит.
- Инфекционно-воспалительные заболевания органов малого таза, приводящие к рефлекторному спазму мышцы. Наиболее вероятная причина – гинекологическая патология.
К нечасто встречающимся причинам синдрома грушевидной мышцы относят технически неправильно проведенную внутримышечную инъекцию, переохлаждение.
Патогенез
Спазм мышцы сопровождается не только ее укорочением и утолщением, хотя именно это и приводит к сужению подгрушевидного отверстия с компрессией нервов и сосудов. Большое значение имеют и другие патологические изменения.
В патологически напряженной мышце возникают множественные микроповреждения волокон и накапливаются недоокисленные продукты обмена. В ответ на это начинают продуцироваться медиаторы воспаления, повышается проницаемость мелких сосудов, развивается асептическое воспаление и индурация тканей. В этот процесс нередко вовлекаются и мышцы тазового дна, что может усугубить болевой синдром и стать причиной легкой сфинктерной дисфункции.
Кроме того, медиаторы воспаления способствуют локальным изменениям в оболочке седалищного нерва, усиливая проявления его компрессионной невропатии.
Клиническая картина

Основным признаком синдрома грушевидной мышцы является стойкая и зачастую резистентная к лечению боль. Она имеет несколько патогенетических механизмов и обычно сочетается с другими клиническими проявлениями. При этом болевой синдром в 2/3 случаев дебютирует с люмбалгии (боли в пояснице), которая в течение 2 недель трансформируется в ишиалгию (боли, связанные с поражением седалищного нерва).
Синдром грушевидной мышцы складывается из нескольких групп симптомов:
- Локальные – связанные непосредственно со спазмом грушевидной мышцы. Их выявление позволяет провести дифференциальную диагностику между синдромом грушевидной мышцы и вертеброгенным болевым синдромом.
- Нейропатические – связанные с компрессией седалищного нерва. Сюда входят характерная ишиалгия, чувствительные, вегетативные и двигательные нарушения в нижней конечности на стороне спазма грушевидной мышцы.
- Сосудистые симптомы – обусловленные сдавливанием ягодичной артерии и других сосудов, проходящих в подгрушевидном отверстии.
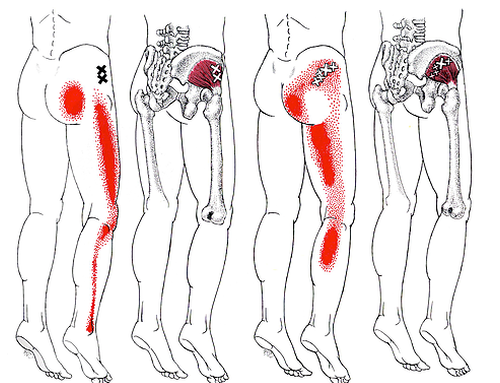
Спазмированная мышца дает постоянную боль в ягодично-крестцовой области тянущего, ноющего, тягостного мозжащего характера. Некоторые пациенты в качестве места наибольшей болезненности указывают зоны крестцово-подвздошного сочленения и тазобедренного сустава, что может привести к неправильному диагностическому поиску. Ходьба, приведение бедра, попытка положить ногу на ногу, приседание на корточки сопровождаются усилением неприятных ощущений. А некоторому уменьшению боли способствует умеренное разведение ног в положении лежа или сидя. Но полностью избавиться от связанного со спазмом дискомфорта не удается.
Такая боль дополняется ишиалгией. При этом пациенты отмечают прострелы и постоянные мозжащие ощущения по задней поверхности бедра, сопровождающиеся чувством зябкости или жжения, ощущением онемения или одеревенения, ползанья мурашек. Боль из-за компрессии седалищного нерва может также локализоваться в зоне иннервации его основных ветвей – большеберцового или малоберцового нервов. При этом пациенты могут жаловаться на неприятные ощущения в голени и стопе, усиливающиеся при изменении погоды, ходьбе, в стрессовых ситуациях.
К двигательным проявлениям синдрома грушевидной мышцы относят парезы мышц голени и стопы. Их локализация и комбинация зависят от того, какие волокна седалищного нерва подверглись компрессии. При тяжелой нейропатии возможно даже появление «болтающейся», «конской» или «пяточной» стопы.
Сосудистый компонент синдрома грушевидной мышцы – это, в первую очередь, перемежающаяся хромота. Причем она связана не только с компрессией артерий в подгрушевидном пространстве, как полагали ранее. Основную роль в развитии такой преходящей ишемии играет спазм артерий среднего и мелкого калибра, обусловленный поражением постганглионарных симпатических волокон в составе седалищного нерва. Кроме перемежающейся хромоты, появляется онемение и похолодание пальцев на стопе, побледнение кожи ноги.
Возможны и дополнительные симптомы, например, дисфункция сфинктеров уретры и прямой кишки. Она связана с вторичным спазмом мышц тазового дна. При этом появляются паузы перед началом мочеиспускания, неприятные ощущения при дефекации, диспареуния (дискомфорт и боль в гениталиях при половом акте).
Диагностика
Диагностика синдрома грушевидной мышцы складывается из данных физикального осмотра и результатов дополнительных инструментальных методов исследования.
Ключевыми признаками этого синдрома являются:
- Определяемая пальпаторно под толщей ягодичных мышц болезненная, плотная, тяжеобразная грушевидная мышца. Ее состояние может быть оценено также при трансректальном исследовании.
- Болезненность в зонах прикрепления грушевидной мышцы – по верхневнутренней области большого вертела и нижней части крестцово-подвздошного сочленения.
- Положительный симптом Фрайберга – появление боли при вращении вовнутрь согнутого бедра.
- Положительный симптом Битти (Беатти) – появление боли при попытке поднять колено, лежа на здоровом боку.
- Положительный симптом Пейса – болезненность при сгибании, аддукции и внутренней ротации бедра. Его называют также САВР-тестом.
- Положительный тест Миркина, для проведения которого пациента просят медленно наклоняться вперед из положения стоя без сгибания коленей. Надавливание на ягодицу в зоне проекции выхода седалищного нерва из-под грушевидной мышцы приводит к появлению боли.
- Положительный симптом Бонне-Бобровниковой – боль при пассивном приведении и ротации внутрь бедра.
- Положительный симптом Гроссмана (спазматическое сокращение ягодичных мышц при поколачивании по верхнекрестцовым и нижнепоясничным остистым отросткам).
- Появление боли по ходу седалищного нерва при поколачивании по ягодице.
В качестве диагностического теста используют также инъекцию новокаина в толщу грушевидной мышцы. Значительное облегчение боли – признак, свидетельствующий о клинически значимом спазме.
Для дополнительного обследования пациента используют ЭМГ (для выявления нейропатических и миопатических компонентов), КТ/МРТ, рентгенографию. Но основная роль в повседневной диагностике синдрома грушевидной мышцы все же отводится клиническим тестам.
Принципы лечения
Лечение синдрома грушевидной мышцы включает медикаментозные и немедикаментозные меры. При вторичном мышечном спазме необходимо воздействовать на первичное заболевание, по возможности максимально корректируя его проявления.
Медикаментозная терапия включает применение НПВС, миорелаксантов, препаратов для улучшения микроциркуляции, анальгетиков. При стойком и выраженном болевом синдроме и двигательных нарушениях показано проведение лечебной блокады. При этом брюшко спазмированной грушевидной мышцы инфильтрируют анестетиком.  Нередко для блокад применяются и глюкокортикостероидные препараты, предпочтительно двухфазного действия (с быстрым и пролонгированным компонентом). Их введение позволяет уменьшить выраженность отека и воспаления в самой мышце и в оболочках седалищного нерва.
Нередко для блокад применяются и глюкокортикостероидные препараты, предпочтительно двухфазного действия (с быстрым и пролонгированным компонентом). Их введение позволяет уменьшить выраженность отека и воспаления в самой мышце и в оболочках седалищного нерва.
Возможно также использование компрессов с димексидом, кортикостероидным препаратом и анестетиком. Их накладывают на 30 минут на ягодично-крестцовую область в проекции спазмированной мышцы и проходящего под нею ущемленного седалищного нерва.
Важными компонентами комплексной терапии являются также массаж, физиопроцедуры, мануальная терапия с использованием постизометрической и постреципроктной релаксации мышц, рефлексотерапия на основе иглоукалывания, вакуумной и лазерной акупунктуры. Проводимые с помощью инструктора ЛФК упражнения направлены на расслабление грушевидной мышцы и одновременную активацию ее антагонистов. Такие меры дополняют действие препаратов, позволяя сократить период лечения и избежать применения чрезмерно высоких доз средств с обезболивающим действием.
 Для предупреждения рецидива синдрома грушевидной мышцы необходимы рациональное лечение первопричины, коррекция сформировавшихся патологических двигательных стереотипов, ЛФК. Пациенту может потребоваться помощь вертебролога, остеопата, ортопеда и других специалистов.
Для предупреждения рецидива синдрома грушевидной мышцы необходимы рациональное лечение первопричины, коррекция сформировавшихся патологических двигательных стереотипов, ЛФК. Пациенту может потребоваться помощь вертебролога, остеопата, ортопеда и других специалистов.
Грушевидная мышца: эффективные способы снятия спазма
Грушевидная мышца – это внутренняя мышца таза, соединяющая между собой тазовые кости. При ее воспалении происходит сдавление кровеносных сосудов, защемление седалищного нерва, а также нервных окончаний крестцового отдела позвоночника. Из-за этого человек испытывает сильную боль в области ягодиц, которая может отдавать в бедро, голень, пах. Такое явление получило название синдрома грушевидной мышцы.
Синдром грушевидной мышцы поражает людей всех возрастов, мужчин и женщин, молодых и пожилых. О его симптомах и лечении полезно знать всем, кто занимается спортом, физическим трудом, ведет активный образ жизни.

Причины развития синдрома
Причины воспаления грушевидной мышцы могут быть различными. Как правило, играют негативную роль следующие факторы:
- Переутомление грушевидной мышцы, чрезмерные физические нагрузки;
- Переохлаждение организма;
- Постоянный стресс, переутомление;
- Нахождение тела в неудобном положении;
- Недостаток микроэлементов в костях таза (из-за несбалансированного питания либо обменных нарушений);
- Травма области таза, растяжение или гематома;
- Опухоль в корешках спинного мозга;
- Неправильно сделанный укол;
- Запущенная стадия остеохондроза крестцового или поясничного отделов позвоночника.

Характерные симптомы
Синдром никогда не протекает скрыто. Он заявляет о себе сразу, не давая покоя пациенту.
Главный симптом – резкая боль в области таза, утихающая в положении сидя или лежа при разведении ног, усиливающаяся при закидывании нога за ногу, вставании. Характер боли – тупой, ноющий, иногда простреливающий, дергающий. Проявляется характерная метеозависимость: при смене погоды боль усиливается. Часто нарастание болевых ощущений происходит в теплом помещении в ночное время суток.
 Если защемляется седалищный нерв, боль может распространяться на ягодицы, внутреннюю поверхность бедра и даже на всю ногу, вплоть до пальцев. Появляется хромота, онемение, потеря чувствительности.
Если защемляется седалищный нерв, боль может распространяться на ягодицы, внутреннюю поверхность бедра и даже на всю ногу, вплоть до пальцев. Появляется хромота, онемение, потеря чувствительности.
Воспаление мышцы может перейти на органы малого таза, в частности, мочевой пузырь, что проявляется покалыванием и местными болями, нарушением мочеиспускания.
Мышечная и нервная ткани в области таза испытывают недостаток кровоснабжения. При ишемии седалищного нерва возникают давящие боли с ознобом, жжением, чувством сильного онемения. Тепло, перемена погоды, стрессовые ситуации, ощупывание голени вызывают усиление боли.

Сдавление сосудов, в том числе нижней ягодичной артерии, вызывает бледность кожи, спазмы, хромоту. В спокойном положении боль обычно проходит. Больному тяжело идти, ему необходимо расслабить конечность (сесть или лечь), чтобы он смог потом встать и передвигаться.
Пускать на самотёк недуг нельзя. Кроме массы неприятных ощущений, он может вызвать осложнения. Следует обратиться за медицинской помощью.
Методы диагностики
Боли в тазовой области вызывают многие другие заболевания: грыжи нижних отделов позвоночника, воспалительные процессы в малом тазу, остеохондрозы, артриты прилегающей к тазу локализации. Поэтому для постановки диагноза важно дифференцировать патологии, выделив настоящую причину болей.
На первом для этого используется мануальный осмотр пациента в различных положениях тела. Врач попросит скрестить ноги, развести их под сопротивлением, согнуть ногу в положении лёжа. В сложных случаях используется ректальный или влагалищный осмотр, целью которого является прощупывание грушевидной мышцы. Критерий определения заболевания – напряженность воспаленной мышцы.
Один из часто используемых диагностических методов – новокаиновый тест. В грушевидную мышцу вводится инъекция препарата из ряда новокаинов. При синдроме грушевидной мышцы боль исчезнет либо значительно ослабнет.
Грушевидная мышцы закрыта объёмными мышцами ягодиц, поэтому исследование её аппаратными методами затруднительно и мало информативно. Некоторое исключение представляет эхографическая диагностика седалищного нерва. Эхографию делают с обеих сторон для сравнения результатов. С больной стороны наблюдается усиление кровотока, утолщение нервной ткани. МРТ и КТ также проводятся в диагностических целях, однако их данные больше имеют отношение к диагностике новообразований. Важно проверить, имеются ли в области таза опухоли. Если есть подозрение на ущемление нервных окончаний поясничного или крестцового отделов, делается МРТ с контрастным веществом, вводимым в мышцу ягодицы.
Лечение данной патологии длительное, оно проводится комплексно сразу по нескольким направлениям.

Медикаментозное
10-дневный курс противовоспалительных нестероидных препаратов – основа терапевтического лечения. Они могут назначаться в виде таблеток либо внутримышечных инъекций (2 укола через 6 часов ежедневно). Хорошо зарекомендовали себя препараты кетанов и другие медикаменты этой группы.
В случае сильных болей назначаются анальгетики, спазмолитики, миорелаксанты. Проводится лечение заболевания, ставшего первопричиной развития синдрома.
Поскольку синдром имеет свойство сезонно обостряться, курсы лечения повторяются несколько раз и проводятся дважды в год.

Блокада
Для снятия зажима и спазма грушевидной мышцы используется новокаиновая блокада. 10 мл новокаина (доза для взрослого) вводится с помощью шприца на глубину 6-8 см в пространство между грушевидной мышцей и крестцовым корешком.
Хирургическое
Хирургический метод применяется только в самых тяжелых случаях. Обычно это осложнение в виде пареза стоп. Она происходит из-за сильного давления измененной грушевидной мышцы на нерв. Суть операции состоит в иссечении грушевидной мышцы и высвобождения седалищного нерва.

Массаж
На ранних стадиях заболевания бывает эффективен лечебный массаж. Сеанс начинается с разминания околопозвоночной зоны с переходом на пояснично-крестцовую область. Разминается ягодица на больной стороне, затем задняя поверхность ноги. Сеанс длится 15-20 минут. Массаж следует проводить под контролем лечащего врача. Рекомендуется курс из 12 процедур с повторением через месяц.

Физиотерапия
Физиотерапевтические процедуры полезны и эффективны как дополнительные методы лечения. Обычно врачи отправляют пациентов на терапию с помощью аппаратов малых токов:
- Электрофорез;
- Лечение динамическими токами;
- УВЧ;
- Фонофорез;
- Амплипульс;
- Вакуумный массаж.
Появился также лазерный метод лечения, но он пока не является очень распространенным.
Рефлекторные методы
Рефлексотерапия включает в себя несколько методов лечения, дошедших до нас из древности и успешно используемых при заболеваниях мышц:
- Точечный массаж активных точек организма;
- Иглоукалывание;
- Блокада;
- Лазерное воздействие на точки;
- Прогревание (прижигание) точек;
- Точечно-линейное массирование;
- Лечение через точки на ушной раковине.
Подходит ли тот или иной метод конкретному больному, может решить только практикующий специалист. Выбор методики может отличаться в зависимости от стадии болезни, общего состояния организма, имеющихся заболеваний.
Основу рефлексотерапии составляет древнее восточное учение об активных точках на теле, через которые циркулирует энергия.

Лечебная физкультура
ЛФК помогает больному бороться с недугом, давая возможность чередовать расслабление мышц с небольшими нагрузками. Упражнения снимают напряжение, спазмы. С помощью регулярно выполняемой гимнастики удается укрепить мышцы, а также избежать их атрофии. Чтобы исключить чрезмерные нагрузки, лучше повременить с другими тренировками, посещением тренажерного зала до выздоровления.
Приведенный ниже комплекс упражнений выполняется строго в перечисленном порядке. Можно делать упражнения от 1 до 3 раз в сутки.
- Лечь на спину, согнуть ноги в коленях, свести и развести колени несколько раз. Потом опять свети колени до их соприкосновения. Толкать одно колено другим на протяжение нескольких секунд: сначала левое правым, затем наоборот.
- Лечь на живот, прижав плечи к полу. Одну ногу выпрямить, вторую согнуть в колене. Ладонью руки, противоположной к согнутой ноге, прижать колено к полу через вторую ногу. Удерживаться в таком положении нужно как можно дольше, минимум 30 секунд. То же самое повторяется со сменой ног.
- Лечь на спину. Согнув ноги в коленях, держать их на весу. Больную ногу положить поверх здоровой (так, как в позе «лотоса», только лежа). Обхватить руками бедро опорной ноги и потянуть ее на себя. Упражнение помогает растянуть грушевидную мышцу, она становится менее подверженной спазмам.
- Выполняется с помощником. Сесть на коврик, широко расставив ступни, согнуть и свести колени. Одной рукой опираясь на кушетку, вторую протянуть вперед и начать подниматься. Когда локоть выпрямлен полностью, помощник берет больного за свободную руку и ставит его на ноги (колени при этом размыкаются).
- Для этого упражнения нужен эспандер или плотный растягивающийся шнур (лента). Один конец эспандера закрепить к любому неподвижному предмету (опоре), второй набросить на стопу с больной стороны. Затем встать боком к опоре и с усилием, преодолевая сопротивление эспандера, отвести ногу в сторону как можно дальше, не сгибая ее в колене. Медленно вернуть ногу на место, сдерживая силу сжатия эспандера.

Народные методы
Средства, рекомендуемые народной медициной, помогают усилить эффект от лечения традиционными методами. Как правило, это различные согревающие процедуры в виде компрессов.
- Компресс из черной редьки и хрена.
Небольшой клубень черной редьки и корень хрена измельчить в блендере. Добавить по 1 ст. л. уксуса и соли. Выдержать неделю в темном месте, после чего накладывать на 20 минут на больное место через несколько слоев марли.
- Растирание спиртовыми настойками с перцем.
Смешать тройной одеколон с настойками боярышника, валерианы и жгучего перца, а также 10 растертых таблеток аспирина. Настоять в течение недели в темном месте. Натирать больное место. Затем укутать полиэтиленовым мешком или компрессорной бумагой, сверху намотать теплый платок или шарф.
Компресс из пчелиного воска. Смазать больное место маслом репейника, затем наложить расплавленный (разогретый на водяной бане) пчелиный воск в несколько слоев. Держать до остывания воска. Для удобства воск можно наносить кистью.
Профилактические рекомендации
Основные советы специалистов – не переохлаждаться, не перегружать поясничный отдел позвоночника, регулярно проходить медицинские осмотры, стараться вести здоровый образ жизни, правильно питаться.
Возможные осложнения
В запущенных случаях синдром грушевидной мышцы опасен для жизни, не говоря уж о болевом синдроме, мучающем больного. Это воспалительный процесс в организме, и как всякое воспаление, он чреват осложнениями. Болезнь затяжная, это ослабляет иммунитет всего организма. Боли могут переходить на всю конечность, вызывая парезы мышц, а также на область тазового дна. Синдром грушевидной мышцы способен вызвать воспаление органов малого таза, нарушить функцию прямой кишки, мочевыделительной системы.
Синдром грушевидной мышцы: симптомы и лечение
Синдром грушевидной мышцы – это совокупность довольно болезненных и назойливых ощущений, затрагивающих ягодичную область. Боль может транспортироваться также в зону паха, отдавать в бедро и даже в голень, но начинается синдром всегда именно с ягодиц.
Причины развития
Важно знать! Врачи в шоке: “Эффективное и доступное средство от боли в суставах существует. ” Читать далее.
Синдром грушевидной мышцы и корешковый синдром могут быть спровоцированы целым рядом разнообразных факторов — первичных и вторичных. К первой категории относятся:
- физическое перенапряжение мускулатуры этого отдела;
- травмы, в том числе растяжения;
- сильное переохлаждение, особенно в течение продолжительного времени;
- долгое нахождение в некомфортной позе;
- инъекция, проведенная непрофессионально, с нарушением правил.
Вызвать развитие первичной формы синдрома грушевидной мышцы могут и другие воздействия, мы перечислили только наиболее распространенные.
При вторичной форме синдрома он появляется, как следствие других заболеваний, чаще всего – затронувших один из органов, расположенных в малом тазу, или крестец позвоночника. Наиболее вероятно развитие синдрома у больных с диагнозом «пояснично-крестцовый радикулит со смещением дисков». Синдром грушевидной мышцы наблюдается у 50% этой группы пациентов. Нередко он становится следствием защемления седалищного нерва.
Симптоматика синдрома
Основные симптомы синдрома грушевидной мышцы:
- боли в пораженной ягодице, носящие ноющий либо тянущий характер. Способны отдаваться в тазобедренное сочленение, в некоторых случаях затрагивается крестцово-подвздошное. Ощущения увеличиваются во время ходьбы или при долгом стоянии. В положении «полуприседа» интенсивность возрастает до почти нестерпимой;
- в сидячем состоянии болезненность остается ровной, спадает только при принятии больным лежачего положения;
- если большая ягодичная мышца расслаблена, грушевидная прощупывается без труда: она постоянно находится в напряженном состоянии;
- легкое постукивание по затронутой синдромом мышце «стреляет» болью в заднюю часть ноги. Боль может распространяться почти до голеностопа;
- синдром грушевидной мышцы влечет напряжение других мышц, из которых состоит тазовое дно.
Последний симптом не обязателен, но встречается настолько часто, что упомянуть о нем стоит.
Ущемление седалищного нерва проявляет себя другими признаками:
- боль не особо сильная, тупая; ей сопутствуют другие неприятные ощущения вроде онемения мышц, жжения (как вариант – зябкости) в них;
- болезненные ощущения не носят непрерывный характер. Они появляются во время резкой смены погоды либо становятся следствием перенесенного стресса;
- ахиллов рефлекс становится менее выраженным. Он проверяется легким ударом медицинским молоточком по пяточному сухожилию. При защемлении седалищного нерва икроножная мышца сокращается слабо или вообще не реагирует на проверку.
Иногда, если ущемлены лишь волокна, из которых сформирован большеберцовый нерв, боль локализована в мускулатуре голени, сзади.
Если у пациента сдавлена ягодичная артерия, симптоматичная картина выглядит иначе: кожа на пораженной ноге заметно бледнеет, сосуды резко спазмируются, из-за чего развивается хромота. Продолжить движение можно только после расслабления конечности, для чего требуется присесть, а лучше – прилечь. У большинства больных такие приступы время от времени повторяются.
Диагностика
Синдром грушевидной мышцы, симптомы и лечение которой мы рассматриваем, имеет довольно яркие проявления. Неспециалист с легкостью может перепутать эти признаки с симптоматикой других заболеваний. Поэтому требуется консультация профессионала-медика. Для подтверждения диагноза используется пальпация – прощупывание болезненной области и связанных с ней зон.
- внутренняя часть большого бедренного вертела;
- крестцово-подвздошное сочленение;
- крестцово-остистая связка;
- тазобедренный сустав;
- грушевидная мышца.
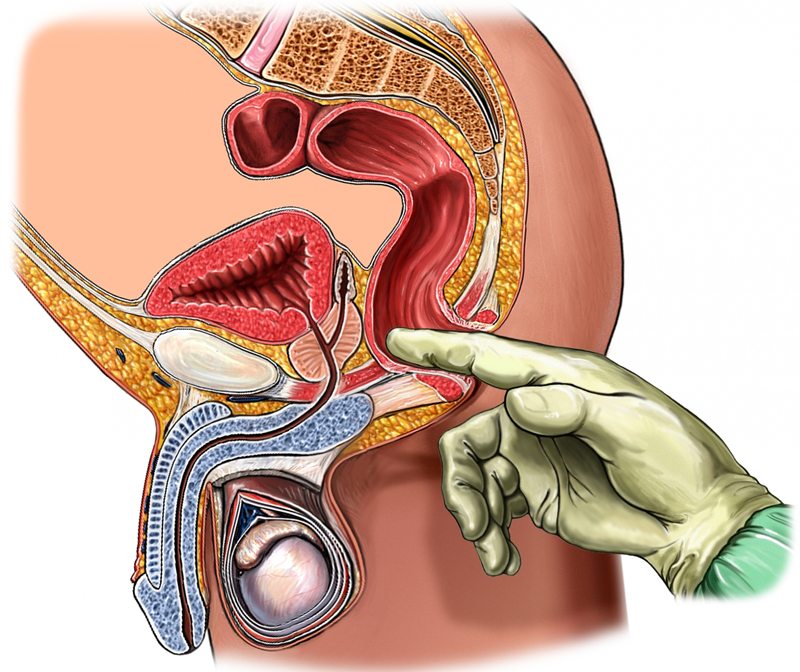
Одним из наиболее точных диагностических методов считается трансректальная пальпация: в напряженном состоянии проблемная мышца набирает упругость, которая при таком диагностировании не оставляет никаких сомнений.
Иногда пациенту предлагается метод исключения: в грушевидную мышцу вводится обезболивающий укол (препарат подбирается с учетом состояния здоровья и хронических патологий больного), по динамике обнаруженных сдвигов врач делает вывод о природе беспокоящих пациента ощущений.
Даже “запущенные” проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим.
Если синдром грушевидной мышцы обусловлен травматическими воздействиями, обследование на этом обычно прекращается, назначается курс лечения. Однако если природа его развития неясна, потребуются дополнительные исследования. Пациенту может быть рекомендованы рентгенография, томография – компьютерная или магниторезонансная, биохимический анализ крови.
Терапевтические рекомендации
Если диагностирован синдром грушевидной мышцы, лечение зависит от того, чем он вызван. Сам по себе синдром самостоятельным заболеванием не является, поэтому медикаментозное воздействие – чисто симптоматическое, направленное на снятие болей, воспаления (если оно успело начаться), напряжения мышц. Для решения этой задачи назначаются медикаменты нескольких групп:
- для обезболивания и снятия воспаления: противовоспалительные медикаменты из нестероидного ряда. Они не только блокируют очаг, предотвращая распространение воспаления на смежные ткани, убирая его с уже пораженных, но и гасят боль. Нередко рекомендуется внутримышечное введение препаратов, поскольку при таком применении они воздействуют быстрее, проникают глубже в волокна. Популярны Диклофенак и его аналоги, Кеторолак, Мелоксикам. Если боли слишком сильны, противовоспалительные средства дополняются анальгетиками;
- для снятия напряженности мышц — спазмолитики. Они устраняют спазм, если он уже наблюдается, предотвращают повторное спазмирование. По соотношению «цена – качество» предпочтение обычно отдается препаратам, в основе которых лежит дротаверин;
- если спазмолитики не дают нужного эффекта, больному может быть назначен курс миорелаксантов, которые насильственно, но быстро расслабляют мышечные спазмы. Из этого медикаментозного ряда самым распространенным считается Мидокалм.
Иногда, если пациент испытывает сильные боли, врачи проводят новокаиновую или лидокаиновую блокаду, обкалывая пораженную мышцу растворами препаратов.
Однако только медикаменты не способны победить синдром грушевидной мышцы. Лечение на острой стадии обязательно включает в себя физиотерапевтические методики. Наиболее эффективны вакуумная терапия, лазерная или фармацевтическая акупунктура, иглорефлексотерапия, некоторые другие. Обязателен также массаж, снимающий спазмы, стабилизирующий кровоток. Нередко пациентам рекомендуется ректальный массаж – он считается самым действенным при синдроме грушевидной мышцы.
Помимо устранения симптоматики синдрома, врач должен назначить курс, направленный на терапию вызвавшей его причины. Без этого шага лечение становится бессмысленным: синдром будет постоянно возвращаться, причем временные разрывы между рецидивами станут неуклонно сокращаться.
Лечебная физкультура
Основной прием, которым может быть побежден синдром грушевидной мышцы – упражнения, выполняемые регулярно. Гимнастика направлена на расслабление спазмированной мускулатуры, активизацию всех мышц вокруг грушевидной и связанных с ней. Обязательное условие: выполнять заданные движения строго в перечисленном порядке:
- больной ложится на спину, сгибает ноги в коленных суставах, сводит/разводит колени. При их соприкосновении требуется толкать одно колено другим энергично и активно, сменяя по очереди объект приложения усилий. Каждое давление должно длиться несколько секунд;
- больной ложится навзничь, плечи прижимает к полу. Одну ногу он выпрямляет, вторую сгибает в колене. Противоположной к согнутой ноге ладонью он прижимает колено к полу через вторую конечность. Удерживаться в таком положении нужно как можно дольше, минимум полминуты. Затем упражнение повторяется со второй ногой;
- для растяжки грушевидной мышцы пациент, лежа на спине, сгибает ноги в коленях и держит их на весу. Пострадавшая конечность закидывается на здоровую, как будто нужно лежа сесть в позу «лотос». Руками больной обхватывает бедро опорной ноги, тянет ее на себя. При этом упражнении грушевидная мышца растягивается, становится более эластичной, менее склонной к спазмам;
- пациент должен сесть, ступни расставить пошире, согнутые колени соединить. Одной рукой он опирается на кушетку, вторую протягивает вперед и начинает подниматься. Когда локоть выпрямлен полностью, помощник (в этом упражнении без него не обойтись) за свободную руку помогает больному выпрямить тело полностью. На этом этапе колени размыкаются;
- следующее упражнение выполняется стоя. Для него нужно обзавестись эспандером либо очень плотной эластичной лентой. Один конец приспособления надежно крепится к любой жесткой опоре, второй накидывается на стопу с поврежденной стороны. Пациент становится к опоре боком и с усилием, преодолевая сопротивление эспандера, отводит ногу вбок на максимально доступное расстояние без сгибания колена. На место ногу надо возвращать медленно, сдерживая давление эспандера и получая противоположную нагрузку на нижнюю конечность.
Специалисты по лечебной физкультуре больным с синдромом грушевидной мышцы рекомендуют делать упражнения трижды в сутки. До выздоровления советуют отказаться от любых других тренировок или снизить их интенсивность.
Помогаем себе сами
Если у вас диагностирован синдром грушевидной мышцы, лечение в домашних условиях в сочетании с усилиями наблюдающего врача способно быстрее вернуть вам легкость в ходьбе и безболезненность существования. Все меры согласовываются с врачом.
Самомассаж
Он снимает с мышцы спазмированность, нормализует кровообращение, помогает мускулатуре быстрее вернуться к штатному функционированию, вполне доступен для самостоятельного исполнения.
Один сеанс занимает примерно треть часа. В целом курс должен включать в себя не меньше 12 процедур, через месяц его требуется повторить. Никаких приспособлений для самомассажа не требуется, разве что коврик, на котором нужно располагаться. Диван или кровать для проведения процедуры не подходят – нужна жесткая и твердая поверхность:
- требуется лечь больной ягодицей вверх, постараться расслабить мышцу и помассировать ее, используя большой палец руки. Сначала выполняется общее разминание, после разогрева тканей всей области особенно пристальное внимание уделяется уплотнениям и болезненным местам;
- для растяжения мышцы, которое делает доступной для массажа большую ее часть, нога должна быть подогнута. Но не чрезмерно, чтобы не возникло мускульное напряжение – при нем массаж может даже навредить;
- если вы не уверены в своих способностях, как массажиста, используйте мячик для тенниса. В этом случае положение меняется: больной бок оказывается внизу, под мышцу подкладывается спортивный снаряд, на котором и следует кататься, помогая руками и отталкиваясь ступнями;
- направление массажа – сверху вниз, вдоль мускульных волокон. Все движения делаются плавно, не торопясь, без избыточного давления.
Если у вас в разгаре воспалительный процесс, а массаж доставляет болезненные ощущения, можно ограничиться мягкими круговыми разминаниями на месте поражения. Желательно заниматься самомассажем каждые четыре часа.
Народная медицина
Методики альтернативной медицины в основном направлены на снятие болей и воспаления. Они требуют времени, но нередко усиливают эффект традиционного лечения. При синдроме грушевидной мышцы можно попробовать следующие рецепты для домашнего лечения:
- флакон обычного тройного одеколона (200 мл) смешивается с половиной стопки аптечной настойки боярышника, тем же объемом настойки валерианы, двойной дозой настойки красного перца, десятью таблетками анальгина. Настаивать нужно сутки. Трижды в день состав втирается в пораженную мышцу. Снимает спазм, останавливает воспаление, устраняет боль;
- в полулитре винного спирта настаиваются 50 граммов цветковконского каштана (сырье продается в аптеках). Компресс из пропитанной составом марли 10 дней подряд прикладывается на ночь;
- в равных количествах соединяются цветки календулы, чабреца и калины. Две ложки сбора заливаются кипятком; настаивать следует час, пить по трети стакана перед едой.
Все ваши домашние действия должны быть скорректированы доктором. И если он не рекомендует пока использовать народные способы лечения, воздержитесь от них. Не используйте одну и ту же методику дольше месяца: организм привыкает к рецепту и перестает на него реагировать.

Чтобы не столкнуться с неприятными симптомами и необходимостью от них избавляться, достаточно разумной бытовой осторожности. Если у вас нет проблем с позвоночником, органами малого таза, синдром вам не грозит – при условии, что вы избегаете переохлаждений и непосильных нагрузок, не сохраняете часами одну и ту же позу. А для стопроцентной уверенности в своей безопасности не ленитесь при малейших намеках на радикулит обращаться в соответствующее медучреждение.
Синдром грушевидной мышцы теоретически не относится к опасным заболеваниям. Однако качество жизни он ухудшает заметно. Да и осложнениями без соответствующего лечения он вас может обеспечить. К ним смело можно отнести нарушения в функциональности мышц, деградацию суставов и связок, не получающих достаточной нагрузки или нагружаемых чрезмерно – вы инстинктивно пытаетесь избежать болезненности, переносите основной вес на здоровую ногу. Органы малого таза тоже начинают испытывать проблемы.
Если своевременно не уточнить, какой причиной спровоцировано развитие синдрома грушевидной мышцы, вы можете пропустить возникновение более серьезной патологии.
Спазм грушевидной мышцы: симптомы и лечение
 Одним из распространенных недугов среди современных людей является синдром грушевидной мышцы, который часто становится причиной появления длительного дискомфорта.
Одним из распространенных недугов среди современных людей является синдром грушевидной мышцы, который часто становится причиной появления длительного дискомфорта.
Эта патология возникает в виде болезненности в области ягодиц, которая затем распространяется по бедру и всей ноге по причине сжатия седалищного нерва.
Особенностью синдрома является сжатие нервных окончаний на протяжении всего их анатомического пути.
Спазм грушевидной мышцы появляется при ее повреждениях, а также вследствие иных заболеваний.
Чем дольше не оказывается квалифицированная помощь, тем больше препаратов придется пропить пациенту. Облегчить самочувствие больного поможет специальная, назначенная врачом терапия, а также грамотные меры домашнего лечения.
Что это такое?
Синдром грушевидной мышцы относят к компрессионно-ишемическим туннельным невропатиям. В основном он проявляется в виде сдавливания ствола седалищного нерва, а также сосудов, которые в нем расположены в области подгрушевидного пространства. При этом основным фактором компрессии становится сама грушевидная мышца, подвергнутая спазму.
Подгрушевидное отверстие является парным, оно расположено в зоне ягодиц, представляет собой нижнюю часть более крупного седалищного отверстия таза. По анатомическому строению оно имеет щелевидную форму.
Его границы обозначены крестцово-бугристой связкой, нижним краем данной мышцы и верхней близнецовой мышцей. Сквозь подгрушевидное отверстие тазовой полости в глубокое пространство ягодиц выходит седалищный нерв, задний кожный нерв бедра, нижний ягодичный и срамной (половой).
Все они расположены в фасциальных футлярах, которые не являются защитой от компрессии под действием внешних факторов.
При сдавливании мышцы образуется спазм, вызванный немотивированным ее напряжением. Он может длиться от пары секунд до нескольких минут.
Если подобное сжатие происходит на протяжении длительного времени, оно приводит к утолщению брюшка мышцы, а затем к сужению подгрушевидного отверстия.

Сосуды и нервы, которые в нем находятся, оказываются прижаты к костям и крестцово-остистой связке, что приводит к появлению неблагоприятных симптомов. В наибольшей степени при этом проявляется компрессия именно седалищного нерва, вызывая признаки невропатии, требующие обращения к специалисту.
В мышце, охваченной спазмом, наблюдается укорочение и утолщение, в результате чего сужается подгрушевидное отверстие. Кроме того происходят иные патологические изменения в виде множественных микроповреждений волокон, скопления недоокисленных продуктов обмена.
Данные процессы стимулируют появление очага воспаления, приводят к повышению проницаемости мелких сосудов, развитию асептических воспалений и индурации тканей. Усугублению болевого синдрома способствует вовлечение мышц тазового дна, приводящее к небольшой дисфункции сфинктера.
Классификация
Различают два вида синдрома грушевидной мышцы с точки зрения механизма его развития:
- первичный, возникающий как самостоятельное явление;
- вторичный, при котором мышечно-тонический синдром становится следствием развития иных патологий.
Вторичный тип данного синдрома встречается в более, чем 80% всех случаев клинической практике.
Распространенность
Синдром грушевидной мышцы относят к весьма распространенным патологиям. Практически любой человек подвержен ей. Причиной может стать неудачный укол, развитие патологий в органах таза. Фактором большой распространенности также является сложность диагностики этого недуга, который часто бывает замечен далеко не сразу, а на более поздних стадиях развития.
Факторы риска и причины
Среди факторов, провоцирующих появление спазма грушевидной мышцы, выделают первичные и вторичные.
| К первичным факторам относятся: | Вторичными факторами развития синдрома являются: |
|
|
Среди причин спазмов грушевидной мышцы различают:
- вертеброгенные – развитие синдрома происходит под влиянием повреждений и опухоли на корешках спинного мозга и позвоночнике, а также стеноз поясничного отдела;
- невертеброгенные – синдром провоцируется болевыми ощущениями, обусловленными патологиями во внутренних органах, включая миофасциальный синдром.
К непосредственным причинам появления спазмов в грушевидной мышце относят:
- долгое пребывание в одной позе, например, на рабочем месте, или при непрофессиональной фиксации вследствие травм;
 травмирование в области поясницы, крестца или таза, что приводит к растяжениям и повреждениям грушевидной мышцы;
травмирование в области поясницы, крестца или таза, что приводит к растяжениям и повреждениям грушевидной мышцы;- сакроилеит любого происхождения;
- скрученный или кососкрученный таз различной этиологии, развивающийся вследствие разной длины конечностей, сколиозе, патологии в тазобедренных суставах;
- перетренированные мышцы по причине нерационально организованных и избыточных нагрузках, отсутствии периода покоя между тренировками;
- оссифицирующий миозит;
- инфекционно-воспалительные патологии в органах малого таза, а также гинекологические патологии.
Последствия
По причине того, что спазмы грушевидной мышцы сопровождаются перенапряжением мышц тазового дна, это приводит к защемлению нервов и сосудов.
Одновременно ухудшается поступление питательных веществ в эту мышцу, что приводит к неблагоприятным последствиям, в частности к усилению боли и дискомфорта во время ротационных движений бедер, при наклонах вперед. Мучительные боли появляются также в статическом положении в бедрах, паху, пояснице, коленном суставе.
Видео: “Диагностика синдрома грушевидной мышцы”
Синдром грушевидной мышцы: симптомы и причины, осложнения, особенности терапии
Упорная боль в пояснице и около крестца является одним из признаков синдрома грушевидной мышцы. Преимущественное количество больных с дорсопатиями страдают от данного заболевания, но, к сожалению, очень тяжело выявить его на начальной стадии, что значительно усугубляет клиническую картину и усложняет лечение. Еще один недостаток – сильная боль практически не поддается обезболивающим препаратам. Синдром грушевидной мышцы характеризуется тем, что люмбалгия постепенно переходит в ишиалгию, на фоне чего снижается работоспособность человека, ухудшается его самочувствие.
Что это за синдром?

Причинами появления синдрома грушевидной мышцы могут стать чрезмерные тренировки и растяжения
Данная патология классифицируется как туннельная невропатия и характеризуется ишиалгией и компрессиями. Симптоматика развивается на фоне давления на седалищный нерв и пучок сосудов, которые проходят рядом с ним на участке, который называется подгрушевидным. Именно спазмированная грушевидная мышца приводит к компрессии волокон.
Данное щелевидное отверстие является парным и находится в малом тазу человека. По сути, это нижняя часть большой седалищной полости. По краям отверстия соседствуют верхняя близнецовая мышца, крестцово-бугристая связка и грушевидная мышца (нижний её участок). Через последнюю из таза в ягодицы и конечности проходят сосуды и нервные волокна, седалищный нерв и задний кожный нерв. Несмотря на то что все они находятся в закрытом фасциальном ложе (своеобразном вместилище), это не защищает их от сдавливания.
Когда грушевидная мышца сокращается по причине воздействия патологических процессов, это приводит к тому, что её брюшко утолщается, перекрывая просвет подгрушевидного пространства. Нервные и сосудистые волокна, проходящие через него в конечность, прижимает к тазовым костям и крестцово-остистой связке, что и приводит к проявлению симптомов синдрома. В клинической картине ярче всего проявляется именно сдавливание седалищного нерва, из-за чего пациенты и обращаются к доктору.
Причины нарушения
Схема развития синдрома грушевидной мышцы может иметь первичный и вторичный характер. Последний выявлен у более чем 85% больных. Выделяют следующие причины развития патологии:
- Пациент продолжительное время находится в неестественной позе, создавая деструктивную нагрузку на тазово-подвздошную группу мышц. Это может происходить из-за неестественного положения конечностей или спины во время работы, или если доктор неверно зафиксировал конечность после травмы. Анталгическая поза также может стать причиной спазма (это такое положение тела, при котором болевые ощущения сведены к минимуму). Больные принимают такую позу при защемлении спинно-мозговых корешков.
- При травмах малого таза поясницы или крестца. Речь идет о таком воздействии, которое приводит к растяжению грушевидной мышцы, надрыву или сдавливающей гематоме.
- Вертеброгенные патологические процессы. Это комплекс различных дорсопатий спины, к примеру, остеохондроз в пояснице или крестцовом отделе, сужение просветов полых структур или опухоли позвоночника.
- Патология воспалительного характера в крестцово-подвздошном сочленении, которая может распространяться и на окружающие сустав мягкие ткани. Такая болезнь называется сакроилеитом.
- При синдроме кососкрученного и скрученного таза, который может развиваться на фоне S-образного сколиоза, из-за разной длины конечностей, которая не была откорректирована ортопедически, при различных патологиях тазобедренных сочленений.
- Если больной перетренировал мышцы нерациональными чрезмерными нагрузками на ягодицы, а также из-за отсутствия правильного режима “тренировка-отдых” во время занятий.
- Инфекционные поражения органов таза, чаще всего гинекологические патологии, которые приводят к воспалительным процессам. Нередко они становятся причиной спазма мышц ягодичной группы.
- При воспалительном процессе, сопровождающемся отложением кальциевых солей и окостенением мышечной ткани.
Симптомы
Симптомы заболевания зависят от того, что именно было подвержено сдавливанию: сосуды, отвечающие за поставку питательных элементов в артерию, или сам нерв
Ишиалгия – постоянный спутник болезненных ощущений такого рода. Пациенты указывают на прострелы и непрекращающуюся тупую боль по задней поверхности бедра. При этом могут возникать ощущения холодка или жжения, онемения, “мурашек”.
Все проявления синдрома грушевидной мышцы классифицируют и распределяют в 3 группы:
- Локальные. Они возникают именно на фоне СГМ.
- Нейропатические. Симптоматика этой группы связана с компрессией седалищного нерва. Здесь можно выделить ишиалгию, нарушения двигательных функций или вегетативных, а также чувствительности некоторых зон конечности.
- Сосудистые. Возникают по причине сдавливания сосудистого пучка, который проходит рядом с седалищным нервом.
При мышечном спазме пациента постоянно сопровождает боль в области ягодиц и крестца. Её описывают как ноющую, тянущую, тупую. Неприятные ощущения усиливаются во время ходьбы, приседания на корточки, при попытке занять позу “нога на ногу”. Некоторые пациенты ошибочно локализуют боль в крестцово-подвздошном суставе и зоне около него, что затрудняет постановку диагноза. Облегчить болевой синдром можно, разведя в стороны ноги, в положении сидя или лежа. Но полностью избавиться от него не получится.
Также неприятные ощущения могут проявляться в месте разветвления нерва – в зоне малоберцового или большеберцового нерва. В таком случае больные указывают на болезненность в стопе и голени. Симптомы и лечение синдрома грушевидной мышцы взаимосвязаны.
Осложнения
Если больной не обращается за квалифицированной помощью и предпочитает терпеть боль или устранять её обезболивающими препаратами, то рискует получить одно из таких осложнений:
- нарушение нормального функционирования мышц ног;
- проблемы и болезни с органами малого таза;
- дистрофические процессы в суставах и связках.
Диагностика синдрома грушевидной мышцы

Магнитно-резонансная томография является дополнительным способом диагностирования заболевания
Диагноз устанавливается после осмотра пациента, составления полной клинической картины, клинических тестов и инструментальных методов исследования. Для подтверждения или опровержения наличия синдрома грушевидной мышцы проводятся следующие манипуляции:
- Проводится пальпация грушевидной мышцы под ягодичными мягкими тканями. Иногда требуется трансректальное исследование для определения её состояния.
- Прощупывается зона крепления мышцы к крестцово-подвздошному сочленению и по внутренней области большого вертела. В случае её спазмирования будет ощущаться болезненность в этих точках.
- При поколачивании ягодичной зоны проявляется боль по ходу седалищного нерва.
- Пациент ложится на здоровый бок и поднимает противоположное колено. Если при такой манипуляции возникает боль, то свидетельствует о спазме (симптом Битти).
- Больного просят наклониться вперед, не сгибая при этом колени, затем доктор надавливает на ягодицу в зоне проекции выхода седалищного нерва из подгрушевидного отверстия (тест Миркина).
В качестве дополнительных диагностических методов могут быть использованы ЭМГ, МРТ, рентгенография, но клинические тесты являются основным инструментом для постановки диагноза. Ниже рассмотрено, как лечить синдром грушевидной мышцы.
Лечение синдрома грушевидной мышцы
Терапия включает в себя медикаментозные и немедикаментозные меры. Если синдром имеет вторичную природу, то важно сперва провести лечение первичного заболевания.
Препараты

Основными направлениями консервативной терапии являются купирование болевого синдрома и снятие мышечного спазма
Больному назначаются лекарственные средства следующих групп:
- НПВС;
- миорелаксанты;
- лекарства, улучшающие микроциркуляцию;
- анальгетики.
Если болевой синдром характеризуется яркой выраженностью и приводит к двигательным нарушениям, доктор назначает лечебную блокаду. При этом в спазмированную мышцу вводится анестетик.
Для блокад часто применяют глюкокортикостероиды с двухфазным (быстрым и пролонгированным) действием. Это позволяет уменьшить степень отека и воспалительного процесса.
Компрессы
Для проведения лечения местно назначаются компрессы на основе кортикостероидного препарата, димексида и анестетика. Накладывать их можно не дольше чем на полчаса на крестцовый отдел и ягодицы, затрагивая часть седалищного нерва.
Физиопроцедуры
Устранение спазма в грушевидной мышце осуществляется следующими способами:
- прогревание УВЧ;
- парафиновые процедуры;
- ультразвуковое воздействие;
- электрофорез.
Мануальная терапия, массаж и рефлексотерапия

Наряду с медикаментозными препаратами врачи назначают при синдроме грушевидной мышцы курс лечебного массажа, такой метод лечения наиболее эффективен на ранних стадиях болезни
Такие меры внешнего воздействия, как мануальная терапия с использованием различных методов релаксации мышц, рефлексотерапия (вакуумная или лазерная акупунктура, иглоукалывание) и массаж, являются очень важной частью терапии. Они позволяют усилить и закрепить действие медикаментов, избежать затяжного лечения и слишком высокой дозировки лекарств. Следует делать также специальные упражнения при синдроме грушевидной мышцы.
Народные методы
Лечение в домашних условиях синдрома грушевидной мышцы является альтернативной терапией, которая, как правило, направлена на устранение воспалительного процесса и болевого синдрома. Она может усиливать эффект традиционного лечения, но не может заменять его, особенно при таком сложном синдроме. Перед использованием народных методов обязательно следует проконсультироваться с доктором. Рекомендуют один из следующих рецептов:
- Взять 0,5 л винного спирта и 50 г цветков конского каштана. Настаивать сутки в темном месте. Делать компрессы на всю ночь. Курс лечения – 10 дней.
- К тройному одеколону добавляют настойку боярышника, валерианы, настойку красного перца и растолченные таблетки анальгина. Состав оставить на сутки в темном прохладном месте. Втирать в больную мышцу 3 раза в сутки.
- Взять цветки календулы, калины и чабреца в равных количествах. Сбор в количестве 2 ложек залить стаканом кипятка и настаивать 1 час. Принимать по 1/3 стакана перед едой.
Не рекомендуется использовать один и тот же рецепт дольше месяца. Установлено, что организм привыкает к действию лекарственных растений и прекращает реагировать на них. В некоторых случаях могут проявиться и побочные эффекты или личная непереносимость. Тогда использование народного метода следует прекратить и обратиться к доктору.
Синдром грушевидной мышцы: симптомы и лечение
Синдром грушевидной мышцы – это совокупность довольно болезненных и назойливых ощущений, затрагивающих ягодичную область. Боль может транспортироваться также в зону паха, отдавать в бедро и даже в голень, но начинается синдром всегда именно с ягодиц.

Причины развития
Важно знать! Врачи в шоке: “Эффективное и доступное средство от боли в суставах существует. ” Читать далее.
Синдром грушевидной мышцы и корешковый синдром могут быть спровоцированы целым рядом разнообразных факторов — первичных и вторичных. К первой категории относятся:
- физическое перенапряжение мускулатуры этого отдела;
- травмы, в том числе растяжения;
- сильное переохлаждение, особенно в течение продолжительного времени;
- долгое нахождение в некомфортной позе;
- инъекция, проведенная непрофессионально, с нарушением правил.

Вызвать развитие первичной формы синдрома грушевидной мышцы могут и другие воздействия, мы перечислили только наиболее распространенные.
При вторичной форме синдрома он появляется, как следствие других заболеваний, чаще всего – затронувших один из органов, расположенных в малом тазу, или крестец позвоночника. Наиболее вероятно развитие синдрома у больных с диагнозом «пояснично-крестцовый радикулит со смещением дисков». Синдром грушевидной мышцы наблюдается у 50% этой группы пациентов. Нередко он становится следствием защемления седалищного нерва.
Симптоматика синдрома
Основные симптомы синдрома грушевидной мышцы:
- боли в пораженной ягодице, носящие ноющий либо тянущий характер. Способны отдаваться в тазобедренное сочленение, в некоторых случаях затрагивается крестцово-подвздошное. Ощущения увеличиваются во время ходьбы или при долгом стоянии. В положении «полуприседа» интенсивность возрастает до почти нестерпимой;
- в сидячем состоянии болезненность остается ровной, спадает только при принятии больным лежачего положения;
- если большая ягодичная мышца расслаблена, грушевидная прощупывается без труда: она постоянно находится в напряженном состоянии;
- легкое постукивание по затронутой синдромом мышце «стреляет» болью в заднюю часть ноги. Боль может распространяться почти до голеностопа;
- синдром грушевидной мышцы влечет напряжение других мышц, из которых состоит тазовое дно.
Последний симптом не обязателен, но встречается настолько часто, что упомянуть о нем стоит.
Ущемление седалищного нерва проявляет себя другими признаками:
- боль не особо сильная, тупая; ей сопутствуют другие неприятные ощущения вроде онемения мышц, жжения (как вариант – зябкости) в них;
- болезненные ощущения не носят непрерывный характер. Они появляются во время резкой смены погоды либо становятся следствием перенесенного стресса;
- ахиллов рефлекс становится менее выраженным. Он проверяется легким ударом медицинским молоточком по пяточному сухожилию. При защемлении седалищного нерва икроножная мышца сокращается слабо или вообще не реагирует на проверку.
Иногда, если ущемлены лишь волокна, из которых сформирован большеберцовый нерв, боль локализована в мускулатуре голени, сзади.
Если у пациента сдавлена ягодичная артерия, симптоматичная картина выглядит иначе: кожа на пораженной ноге заметно бледнеет, сосуды резко спазмируются, из-за чего развивается хромота. Продолжить движение можно только после расслабления конечности, для чего требуется присесть, а лучше – прилечь. У большинства больных такие приступы время от времени повторяются.
Диагностика
Синдром грушевидной мышцы, симптомы и лечение которой мы рассматриваем, имеет довольно яркие проявления. Неспециалист с легкостью может перепутать эти признаки с симптоматикой других заболеваний. Поэтому требуется консультация профессионала-медика. Для подтверждения диагноза используется пальпация – прощупывание болезненной области и связанных с ней зон.
- внутренняя часть большого бедренного вертела;
- крестцово-подвздошное сочленение;
- крестцово-остистая связка;
- тазобедренный сустав;
- грушевидная мышца.

Одним из наиболее точных диагностических методов считается трансректальная пальпация: в напряженном состоянии проблемная мышца набирает упругость, которая при таком диагностировании не оставляет никаких сомнений.
Иногда пациенту предлагается метод исключения: в грушевидную мышцу вводится обезболивающий укол (препарат подбирается с учетом состояния здоровья и хронических патологий больного), по динамике обнаруженных сдвигов врач делает вывод о природе беспокоящих пациента ощущений.
Даже “запущенные” проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим.
Если синдром грушевидной мышцы обусловлен травматическими воздействиями, обследование на этом обычно прекращается, назначается курс лечения. Однако если природа его развития неясна, потребуются дополнительные исследования. Пациенту может быть рекомендованы рентгенография, томография – компьютерная или магниторезонансная, биохимический анализ крови.
Терапевтические рекомендации
Если диагностирован синдром грушевидной мышцы, лечение зависит от того, чем он вызван. Сам по себе синдром самостоятельным заболеванием не является, поэтому медикаментозное воздействие – чисто симптоматическое, направленное на снятие болей, воспаления (если оно успело начаться), напряжения мышц. Для решения этой задачи назначаются медикаменты нескольких групп:
- для обезболивания и снятия воспаления: противовоспалительные медикаменты из нестероидного ряда. Они не только блокируют очаг, предотвращая распространение воспаления на смежные ткани, убирая его с уже пораженных, но и гасят боль. Нередко рекомендуется внутримышечное введение препаратов, поскольку при таком применении они воздействуют быстрее, проникают глубже в волокна. Популярны Диклофенак и его аналоги, Кеторолак, Мелоксикам. Если боли слишком сильны, противовоспалительные средства дополняются анальгетиками;
- для снятия напряженности мышц — спазмолитики. Они устраняют спазм, если он уже наблюдается, предотвращают повторное спазмирование. По соотношению «цена – качество» предпочтение обычно отдается препаратам, в основе которых лежит дротаверин;
- если спазмолитики не дают нужного эффекта, больному может быть назначен курс миорелаксантов, которые насильственно, но быстро расслабляют мышечные спазмы. Из этого медикаментозного ряда самым распространенным считается Мидокалм.
Иногда, если пациент испытывает сильные боли, врачи проводят новокаиновую или лидокаиновую блокаду, обкалывая пораженную мышцу растворами препаратов.
Однако только медикаменты не способны победить синдром грушевидной мышцы. Лечение на острой стадии обязательно включает в себя физиотерапевтические методики. Наиболее эффективны вакуумная терапия, лазерная или фармацевтическая акупунктура, иглорефлексотерапия, некоторые другие. Обязателен также массаж, снимающий спазмы, стабилизирующий кровоток. Нередко пациентам рекомендуется ректальный массаж – он считается самым действенным при синдроме грушевидной мышцы.
Помимо устранения симптоматики синдрома, врач должен назначить курс, направленный на терапию вызвавшей его причины. Без этого шага лечение становится бессмысленным: синдром будет постоянно возвращаться, причем временные разрывы между рецидивами станут неуклонно сокращаться.
Лечебная физкультура
Основной прием, которым может быть побежден синдром грушевидной мышцы – упражнения, выполняемые регулярно. Гимнастика направлена на расслабление спазмированной мускулатуры, активизацию всех мышц вокруг грушевидной и связанных с ней. Обязательное условие: выполнять заданные движения строго в перечисленном порядке:
- больной ложится на спину, сгибает ноги в коленных суставах, сводит/разводит колени. При их соприкосновении требуется толкать одно колено другим энергично и активно, сменяя по очереди объект приложения усилий. Каждое давление должно длиться несколько секунд;
- больной ложится навзничь, плечи прижимает к полу. Одну ногу он выпрямляет, вторую сгибает в колене. Противоположной к согнутой ноге ладонью он прижимает колено к полу через вторую конечность. Удерживаться в таком положении нужно как можно дольше, минимум полминуты. Затем упражнение повторяется со второй ногой;
- для растяжки грушевидной мышцы пациент, лежа на спине, сгибает ноги в коленях и держит их на весу. Пострадавшая конечность закидывается на здоровую, как будто нужно лежа сесть в позу «лотос». Руками больной обхватывает бедро опорной ноги, тянет ее на себя. При этом упражнении грушевидная мышца растягивается, становится более эластичной, менее склонной к спазмам;
- пациент должен сесть, ступни расставить пошире, согнутые колени соединить. Одной рукой он опирается на кушетку, вторую протягивает вперед и начинает подниматься. Когда локоть выпрямлен полностью, помощник (в этом упражнении без него не обойтись) за свободную руку помогает больному выпрямить тело полностью. На этом этапе колени размыкаются;
- следующее упражнение выполняется стоя. Для него нужно обзавестись эспандером либо очень плотной эластичной лентой. Один конец приспособления надежно крепится к любой жесткой опоре, второй накидывается на стопу с поврежденной стороны. Пациент становится к опоре боком и с усилием, преодолевая сопротивление эспандера, отводит ногу вбок на максимально доступное расстояние без сгибания колена. На место ногу надо возвращать медленно, сдерживая давление эспандера и получая противоположную нагрузку на нижнюю конечность.
Специалисты по лечебной физкультуре больным с синдромом грушевидной мышцы рекомендуют делать упражнения трижды в сутки. До выздоровления советуют отказаться от любых других тренировок или снизить их интенсивность.
Помогаем себе сами
Если у вас диагностирован синдром грушевидной мышцы, лечение в домашних условиях в сочетании с усилиями наблюдающего врача способно быстрее вернуть вам легкость в ходьбе и безболезненность существования. Все меры согласовываются с врачом.
Самомассаж
Он снимает с мышцы спазмированность, нормализует кровообращение, помогает мускулатуре быстрее вернуться к штатному функционированию, вполне доступен для самостоятельного исполнения.
Один сеанс занимает примерно треть часа. В целом курс должен включать в себя не меньше 12 процедур, через месяц его требуется повторить. Никаких приспособлений для самомассажа не требуется, разве что коврик, на котором нужно располагаться. Диван или кровать для проведения процедуры не подходят – нужна жесткая и твердая поверхность:
- требуется лечь больной ягодицей вверх, постараться расслабить мышцу и помассировать ее, используя большой палец руки. Сначала выполняется общее разминание, после разогрева тканей всей области особенно пристальное внимание уделяется уплотнениям и болезненным местам;
- для растяжения мышцы, которое делает доступной для массажа большую ее часть, нога должна быть подогнута. Но не чрезмерно, чтобы не возникло мускульное напряжение – при нем массаж может даже навредить;
- если вы не уверены в своих способностях, как массажиста, используйте мячик для тенниса. В этом случае положение меняется: больной бок оказывается внизу, под мышцу подкладывается спортивный снаряд, на котором и следует кататься, помогая руками и отталкиваясь ступнями;
- направление массажа – сверху вниз, вдоль мускульных волокон. Все движения делаются плавно, не торопясь, без избыточного давления.
Если у вас в разгаре воспалительный процесс, а массаж доставляет болезненные ощущения, можно ограничиться мягкими круговыми разминаниями на месте поражения. Желательно заниматься самомассажем каждые четыре часа.
Народная медицина
Методики альтернативной медицины в основном направлены на снятие болей и воспаления. Они требуют времени, но нередко усиливают эффект традиционного лечения. При синдроме грушевидной мышцы можно попробовать следующие рецепты для домашнего лечения:
- флакон обычного тройного одеколона (200 мл) смешивается с половиной стопки аптечной настойки боярышника, тем же объемом настойки валерианы, двойной дозой настойки красного перца, десятью таблетками анальгина. Настаивать нужно сутки. Трижды в день состав втирается в пораженную мышцу. Снимает спазм, останавливает воспаление, устраняет боль;
- в полулитре винного спирта настаиваются 50 граммов цветковконского каштана (сырье продается в аптеках). Компресс из пропитанной составом марли 10 дней подряд прикладывается на ночь;
- в равных количествах соединяются цветки календулы, чабреца и калины. Две ложки сбора заливаются кипятком; настаивать следует час, пить по трети стакана перед едой.
Все ваши домашние действия должны быть скорректированы доктором. И если он не рекомендует пока использовать народные способы лечения, воздержитесь от них. Не используйте одну и ту же методику дольше месяца: организм привыкает к рецепту и перестает на него реагировать.

Чтобы не столкнуться с неприятными симптомами и необходимостью от них избавляться, достаточно разумной бытовой осторожности. Если у вас нет проблем с позвоночником, органами малого таза, синдром вам не грозит – при условии, что вы избегаете переохлаждений и непосильных нагрузок, не сохраняете часами одну и ту же позу. А для стопроцентной уверенности в своей безопасности не ленитесь при малейших намеках на радикулит обращаться в соответствующее медучреждение.
Синдром грушевидной мышцы теоретически не относится к опасным заболеваниям. Однако качество жизни он ухудшает заметно. Да и осложнениями без соответствующего лечения он вас может обеспечить. К ним смело можно отнести нарушения в функциональности мышц, деградацию суставов и связок, не получающих достаточной нагрузки или нагружаемых чрезмерно – вы инстинктивно пытаетесь избежать болезненности, переносите основной вес на здоровую ногу. Органы малого таза тоже начинают испытывать проблемы.
Если своевременно не уточнить, какой причиной спровоцировано развитие синдрома грушевидной мышцы, вы можете пропустить возникновение более серьезной патологии.
Источники:
http://doctor-neurologist.ru/sindrom-grushevidnoj-myshcy-simptomy-i-lechenie
http://onevrologii.ru/sindromy/grushevidnaya-myshtsa
http://sustavlive.ru/boli/tazobedrennyj/syndrom-grushevidnoi-myshci.html
http://spinatitana.com/pozvonochnik/drugie-zabolevaniya/spazm-grushevidnoj-myshtsy.html
http://mozg.expert/sindromy/sindrom-grushevidnoy-myshtsy/
http://sustavlive.ru/boli/tazobedrennyj/syndrom-grushevidnoi-myshci.html
http://www.syl.ru/article/159545/new_myishechnyiy-spazm-prichinyi-simptomyi-lechenie-uznayte-kak-snyat-myishechnyiy-spazm

 травмирование в области поясницы, крестца или таза, что приводит к растяжениям и повреждениям грушевидной мышцы;
травмирование в области поясницы, крестца или таза, что приводит к растяжениям и повреждениям грушевидной мышцы;
