Оперативное лечение стенозирующего лигаментита
На последних стадиях щелкающего пальца операция является единственным методом лечения. Патология затрагивает сухожильно-связочный аппарат. Болезнь Нотта проявляется характерным щелканьем в причинном суставе пальца. Это происходит в результате повышенной нагрузки и однотипных манипуляций.

Болезнь Нотта может быть спровоцирована травмой. При этом постепенно появляется характерная симптоматика в виде боли, трудности при сгибании в причинном суставе. Если не приступить к лечению на начальной стадии заболевания, то подвижность в сочленении может резко ограничиться. В результате рядом с суставом пальца образуется характерное уплотнение.
Этапы оперативного вмешательства
 На начальных стадиях развития стенозирующий лигаментит можно лечить с помощью иммобилизации. Причинный палец просто лишают движения с помощью специальной ортопедической конструкции.
На начальных стадиях развития стенозирующий лигаментит можно лечить с помощью иммобилизации. Причинный палец просто лишают движения с помощью специальной ортопедической конструкции.
Дополнительно используют инъекции нестероидных противовоспалительных препаратов. Такой подход к лечению на запущенной стадии не является эффективным.
Чтобы раз и навсегда избавиться от проблемы, необходимо прибегнуть к хирургическому вмешательству. Оперативное лечение направлено на иссечение кольцевидной связки, которая препятствует нормальному движению в суставе.
Вмешательство длится не более 30 минут. Чаще всего операция проводится под местной анестезией. Осуществляется надрез на ладони, через который открывается доступ к кольцевидной связке. Хирург надрезает ее, затем накладывает швы. В результате полностью восстанавливается подвижность в суставе.
Через несколько часов после операции присутствуют болевые ощущения. Однако избавиться от них можно с помощью приема стандартных анальгетиков. Рана полностью заживает на 10 сутки. В это же время снимают швы. Реабилитация включает в себя разработку пальца руки. Делать это можно уже на начальном этапе без опасений за связочный аппарат.
Метод Шастина чаще применяется для оперирования детей. При этом все манипуляции производятся через небольшой прокол. Операция является малотравматичной, занимает всего 10 минут. Сразу же после вмешательства ребенок может двигать причинным пальцем.
Способы восстановления
Лечебная гимнастика является одним из самых эффективных и обязательных способов восстановления. При этом необходимо подходить к разминке крайне аккуратно. Сначала выполнять пассивную ЛФК, а уже потом переходить к активным действиям прооперированной рукой.
 Разрабатывать палец нужно плавными движениями, сгибая его и выпрямляя в суставе. Как правильно выполнять комплекс упражнений, можно спросить у врача в медицинском учреждении, хотя все действия очень просты и не требуют сноровки. Главное, не делать резких движений.
Разрабатывать палец нужно плавными движениями, сгибая его и выпрямляя в суставе. Как правильно выполнять комплекс упражнений, можно спросить у врача в медицинском учреждении, хотя все действия очень просты и не требуют сноровки. Главное, не делать резких движений.
Если палец разработан правильно, то очень скоро все дискомфортные ощущения отойдут на второй план.
Способы восстановления дополняют и физиотерапевтические процедуры.
- При этом используется электрофорез, включающий применение специальных заживляющих лекарств.
- Грязевые обертывания принесут пользу только после снятия швов, так как никакие прогревающие процедуры на стадии первичной реабилитации не предусматриваются.
Не рекомендуется также нагружать прооперированную руку. Однако и совсем лишать ее действий тоже противопоказано. Идеальным вариантом будут умеренные нагрузки и ЛФК.
Дополнительно следует ходить на обработку шва, после которой врач накладывает стерильную повязку. Необходимо избегать попадания жидкости. Если присоединится патогенная микрофлора, то шов может загноиться. Принимать ванну или душ лучше, прибегая к помощи близких.
Особенно важно присматривать за детьми, которые перенесли операцию на сухожилии. Важно, чтобы ребенок не играл в песке и воздерживался от динамики прооперированной рукой.
Лечиться на стадии восстановления нужно и с помощью магнитотерапии. Для рук используется специальная методика, позволяющая увеличить эластичность сухожилий.
Последствия
Риск возникновения последствий невелик, так как операция простая. Осложнения могут возникать в крайнем случае у лиц преклонного возраста и у людей, больных сахарным диабетом, сердечно-сосудистыми патологиями и т. д.
Повторная операция проводится в единичных случаях. Самые распространенные последствия — это присоединение инфекции при несоблюдении рекомендаций врача. Риск развития кровотечений появляется у людей с нарушенной свертывающей функцией (снижение уровня агрегации тромбоцитов).
Разрыв раны возникает нечасто. Может сопровождаться острой болью и кровотечением. Такое последствие возможно у детей, которые очень подвижны и могут случайно упасть на ладони.
Синдром Зудека после операции — тяжелое последствие, которое характеризуется опухолью и болевыми ощущениями, охватывающими всю кисть.
 Появление келоидных рубцов — еще одно неприятное последствие. Реже возникает аллергическая реакция на введение анестетика или шовный материал. У лиц с сахарным диабетом операция проводится только при наличии веских показаний. В ином случае может наблюдаться длительное заживление послеоперационного рубца или полное отсутствие процессов регенерации. В запущенных случаях может потребоваться повторная сложная операция.
Появление келоидных рубцов — еще одно неприятное последствие. Реже возникает аллергическая реакция на введение анестетика или шовный материал. У лиц с сахарным диабетом операция проводится только при наличии веских показаний. В ином случае может наблюдаться длительное заживление послеоперационного рубца или полное отсутствие процессов регенерации. В запущенных случаях может потребоваться повторная сложная операция.
При неправильно проведенном хирургическом вмешательстве возможно повреждение оболочки сустава. В данном случае возникнет характерная симптоматика в виде боли и опухоли. Развитие осложнений возможно только в запущенных случаях.
При наличии аллергических реакций на лекарственные вещества необходимо сообщить об этом врачу.
Для снижения риска появления последствий следует:
- пользоваться мазями, которые пропишет врач;
- оберегать руку от температурных колебаний;
- нельзя посещать некоторое время баню и сауну;
- желательно воздерживаться и от длительного пребывания в условиях низких температур.
Народные методы после проведения хирургического вмешательства противопоказаны. Это касается местных средств. Внутрь можно применять продукты пчеловодства (если нет аллергии) для ускорения процессов восстановления.
Стенозирующий лигаментит: лечение руки по методу Шастина
Стенозирующий лигаментит большого пальца – это заболевание связочного аппарата, имеющее воспалительный характер. Часто болезнь развивается из-за микроскопических травм или воспаления сустава. Основная опасность данного заболевания состоит в том, что связка в процессе дегенерации постепенно трансформируется в хрящ. При отсутствии лечения болезнь может не только перейти в хроническую форму, но и привести к самым серьезным осложнениям. Из статьи вы узнаете, какие терапевтические методы применяют для лечения стенозирующего лигаментита пальца руки.
Описание болезни
Слово стенозирующий обозначает сужающий просвет, а термин лигаментит подразумевает воспаление связок. При сгибательных и разгибательных движениях кисти и пальцев, человек задействует длинные сухожилия рук. Сухожилия мышц сгибателей удерживаются связками, которые образуют тоннель. Воспаляясь, связки затрудняют движение сухожилия в тоннеле. Таким образом, стенозирующий лигаментит — это воспаление связок, удерживающих сухожилия мышц сгибателей. Распространёнными причинами заболевания являются:
- диабет;
- подагра;
- высокая нагрузка на кисти и пальцы;
- аномальное строение кольцевидной связки сухожилий;
- инфекционные заболевания,
- травма;
- атеросклероз;
- ревматоидный артрит.
Наиболее часто заболевание диагностируется у людей, чья деятельность связана с регулярными и продолжительными нагрузками на кистевые суставы. Именно поэтому, некоторые исследователи относят эту патологию к профессиональным болезням.

При хроническом стенозирующем лигаментите, который развился у профессиональных музыкантов или киберспортсменов, может стать причиной полного прекращения трудовой деятельности.
Симптомы стенозирующего лигаментита
Стенозирующий лигаментит имеет несколько стадий: острая, подострая, хроническая. Заболевание развивается постепенно. Для каждой из стадий характерна определенная симптоматика. Основным симптомом на всех этапах заболевания является локальная боль в области кисти и специфическое пощелкивание при сгибании пальца. Она может локализоваться только в области одного пальца, ладони или распространяться на предплечье. Также может возникнуть ощущение онемения.
Симптоматика при различных стадиях заболевания:
- Начальный этап. Ярко выраженные болевые ощущения. При пальпации и движении дискомфорт усиливается. Возникает покраснение и небольшая отечность. Длительность этапа до 2 месяцев.
- Второй этап. Симптом «щелкающего пальца». Симптоматика имеет волнообразный характер с периодическим нарастанием клинических симптомов. Трудоспособность затруднена. Продолжительность: от 2 до 6 месяцев.
Если не обратиться к специалисту на втором этапе или ранее, то высока вероятность, что патологический процесс перерастет в хроническую форму.
Диагностика заболевания
Перед тем как перейти к лечению, нужно верно определить диагноз. Для этого необходимо пройти обследование, включающее в себя сбор анамнеза, визуальный осмотр, лабораторное исследование крови, рентгенографическое исследование и УЗИ.
Пальпация и осмотр
 Для постановки диагноза стенозирующий лигаментит бывает достаточно ознакомиться с клинической картиной и провести осмотр пораженного участка. При пальпации можно выявить утолщение в области воспаленного сухожилия, которое перемещается при сгибании и разгибании. При осмотре можно выявить блокирование одного из пальцев.
Для постановки диагноза стенозирующий лигаментит бывает достаточно ознакомиться с клинической картиной и провести осмотр пораженного участка. При пальпации можно выявить утолщение в области воспаленного сухожилия, которое перемещается при сгибании и разгибании. При осмотре можно выявить блокирование одного из пальцев.
При сгибании или разгибании раздается щелчок — этот симптом всегда учитывается при проведении диагностики.
Аппаратные методы
Дополнительными методами диагностики являются УЗИ, рентгенография, МРТ. Они назначаются для уточнения диагноза, чтобы исключить другие заболевания опорно-двигательного аппарата. Данные методики позволяют исключить другие поражения суставов и связок, дифференцировать болезнь от тендинита, фасциита или артрита.
Лабораторные
Анализ крови является только дополнительным методом исследования. При высоком содержании лейкоцитов в крови можно подтвердить воспалительный процесс. Если причиной возникновения стенозирующего лигаментита стала инфекция, то с помощью лабораторных исследований можно определить возбудителя заболевания. Помимо этого, анализ крови и мочи позволяют выявить общее состояние организма, что важно для назначения комплексного лечения. Перед операцией сдача подобных анализов является обязательным требованием.
Особенности лечения
Лечение острой формы заболевания проводится с помощью препаратов, призванных уничтожить инфекцию. К их числу относятся антибиотики и медикаменты, повышающие иммунитет. Лечение проводится с учетом индивидуальной специфики заболевания.
Консервативное
Как правило, консервативное лечение стенозирующего лигаментита включает в себя физиопроцедуры и местную гормональную терапию. Данные способы позволяют устранить синдром щелкающего пальца и болевые ощущения. Для лечения стенозирующего легаментита прописывают нестероидные противовоспалительные препараты и гормональные средства. Нестероидные противовоспалительные средства используются как в виде инъекций и таблеток, так и в виде средств местного применения.

Лекарственные средства способны снизить боль, уменьшить воспаление, но во время всего курса лечения крайне важно соблюдать схему и дозировку.
Физиотерапия
Физиотерапевтическое лечение является дополнением к основному. Как правило, физиотерапия назначается после прохождения острой фазы. Наиболее эффективными процедурами являются:
- УВЧ;
- микроволновая терапия;
- электрофорез;
- лечебная гимнастика;
- аппликации озокерита.
Эти методики так же часто назначают на этапе реабилитации, для профилактики осложнений и предотвращения перехода болезни в хроническую форму. Вылечить лигаментит только с помощью физиопроцедур невозможно.
Массаж
Массаж проводится обычно расслабляющей ванны из отваров. Во время массажа используют масло, что позволяет усилить терапевтическое действие. Примерный алгоритм процедуры:
- Массаж начинается с поглаживающих круговых движений тыльной стороны кисти.
- С осторожность растягивается ладонь.
- Проводят круговые движения в области запястья.
- Массируют надавливающими движениями тыльную сторону кисти в области сухожилий.
- Фиксируют кисть и совершают вытягивающие движения от основания пальца к кончику. Начинать рекомендуется с боков, позже с верхней и нижней стороны.
- Можно массировать, чередуя круговые и надавливающие движения, межкостные мышцы.
- Заключительным этапом массажа являются круговые поглаживания от кончиков пальцев к ладони.
Интенсивность массирующих движений подбирается индивидуально. Курс массажа может составлять от 7 до 14 процедур.
Вспомогательные процедуры
К вспомогательным методам лечения относятся процедуры:
- ультразвуковая терапия;
- ударно-волновая-терапия;
- фонофорез;
- парафинотерапия;
- озокерит;
- электрофорез;
- грязи.
Методы не являются самостоятельным лечением, а применяются как дополнение к основному или проводятся в период реабилитации.
Иммобилизация конечности
 Иммобилизация — это обездвижение конечности или иной части тела при воспалениях или повреждениях, а также иных болезненных процессах, в случаях, когда больному органу или части тела необходим покой. Иммобилизация проводится в обязательном порядке на срок не 14 дней. Также в этот период проводится физиотерапия. После длительного периода иммобилизации руки для восстановления подвижности пальцев используется ортопедическая перчатка.
Иммобилизация — это обездвижение конечности или иной части тела при воспалениях или повреждениях, а также иных болезненных процессах, в случаях, когда больному органу или части тела необходим покой. Иммобилизация проводится в обязательном порядке на срок не 14 дней. Также в этот период проводится физиотерапия. После длительного периода иммобилизации руки для восстановления подвижности пальцев используется ортопедическая перчатка.
Оперативное
При отсутствии эффекта от консервативного лечения и продолжительном не снижающемся болевом синдроме проводится хирургическое вмешательство независимо от возраста пациента. Оперативное вмешательство, как и консервативное лечение не всегда бывает эффективным. И в том, и в другом случае возможны рецидивы.
Закрытая операция
Закрытая операция осуществляется путем рассечения связки через небольшой разрез. Операция проходит в плановом порядке, под местным обезболиванием. После вмешательства накладывается только асептическая повязка, так как область прокола совсем маленькая. По статистике, после закрытой процедуры рецидивы случаются чаще, чем после открытой.
Открытая операция
При открытой операции разрез не превышает 3 сантиметров. Обнажение кольцевидной связки производится послойно, после чего идет рассечение связки по боковой поверхности. По окончании операции проводится проверка, определяющая на сколько свободно работают сухожилия, если все в порядке, то накладываются швы с последующей фиксацией кисти в гипсовую повязку. Швы, как правило, снимают на 10-14 день.

После операции нужно уточнить у врача, какие швы были наложены. Существует большое количество видов шовного материла, часть из них являются сильными аллергенами.
Народные методы
Средства народной медицины могут стать дополнением к консервативному лечению. Как самостоятельное средство они не так эффективны и, скорее всего, не принесут ожидаемого эффекта. Способы лечения народными методами:
- Сухое прогревание. Нагреть соль в духовке, засыпать ее в тканевый мешочек и приложить к поврежденному участку;
- Развести леченую глину до густоты сметаны, добавить 5 чайных ложек яблочного уксуса. Смесь нанести на повреждённый палец, замотать и держать около двух часов, после чего смыть теплой водой. Рука не должна быть напряжена во время обертывания;
- Хвою заварить в теплой воде в соотношении 1:3, после чего варить на медленном огне 20 минут. Смочить марлю в процеженном отваре и приложить к поврежденной области.
Несмотря на условную безопасность народных методов, некоторые ингредиенты могут вызывать сильную аллергию. Именно поэтому желательно подбирать только мягкие и гипоаллергенные продукты, а перед нанесением желательно проконсультироваться с врачом.
Про препателлярный бурсит можно узнать в данной статье.
Способы восстановления
В период реабилитации основным способом восстановления является гимнастика. Перед тем как приступить к активным упражнениям, необходимо пройти пассивную ЛФК. Разрабатывать кисть нужно, выполняя плавные сгибательные и разгибательные движения пальцев рук. Если упражнения выполняются верно, то дискомфортные ощущения вскоре исчезнут. Помимо этого, физиопроцедуры так же довольно действенны в период реабилитации. К основным физиотерапевтическим процедурам относятся: грязевые обертывания, электрофорез. Нагружать руку после лечения можно не ранее 2-3 месяцев после нормализации состояния.

Грязевые обертывания можно применять только после снятия швов, поскольку воздействие влажной среды может привести к открытию операционного иссечения.
Возможные последствия
Осложнения возникают крайне редко как после оперативного вмешательства, так и после консервативного лечения. Наиболее распространёнными последствиями являются:
- инфекции при несоблюдении предписаний врача;
- кровотечения у пациентов с нарушением свертываемости крови;
- синдром Зудека. Последствие, характеризующееся болью и отеком всей кисти;
- коллоидные рубцы;
- аллергические реакции на медикаменты и шовный материал;
При неверно проведенной операции возможно повреждение оболочки сустава, поэтому крайне важно ответственно подойти к выбору лечащего врача, а закрытое хирургическое вмешательство должен проводить только специалист с большим опытом работы.
Видео
В данном видео рассказывают про способы лечения стенозирующего лигаментита.
Выводы
- Стенозирующий лигаментит – острое или хроническое воспаление связок в области кисти руки.
- Болезнь может протекать в несколько стадий, при отсутствии грамотного лечения переходит в хроническую форму, вызывает осложнения.
- Среди наиболее простых, но эффективных способов лечения выделяют медикаментозную терапию и физиопроцедуры.
- Операция на кисти назначается только в крайних случаях. Может проходить по открытому и закрытому типу.
- После лечения крайне важно грамотно пройти реабилитационный период, чтобы полностью избавиться от недуга.
Про иссечение бурсы локтевого сустава можно прочитать в данном материале.

Бурсит запястья (лучезапястного и запястного сустава) руки

Причины развития и симптомы бурсита стопы

Основные направления лечения синовита

Артродез лучезапястного сустава, симптомы и лечение артроза
Стенозирующие лигаментиты
Среди больных, обращающихся к хирургам поликлиник, значительно число страдающих стенозирующими процессами фиброзных каналов. Они составляют самую большую группу в числе заболеваний вспомогательных приборов.
Стенозирующий лигаментит кольцевидных связок сухожильных влагалищ пальцев. Важное значение для функции длинных сгибателей пальцев имеют связки, подкрепляющие стенки собственных синовиальных влагалищ пальцев, особенно кольцевидные. Они образованы утолщением пучков фиброзной оболочки влагалища и расположены на уровне диафиза средней и проксимальной фаланг и над пястно-фаланговыми суставами. Через эти связки, как через блоки, проходят в пальцевых тоннелях сухожилия сгибателей.
Стенозирующие лигаментиты пальцев и запястья давно известны хирургам, но, как и при контрактуре Дюпюитрена, до настоящего времени неясен их патогенез. Много лет дебатировался вопрос о локализации болезненных изменений. Большинство авторов считают, что патологический процесс сосредоточивается в кольцевидных связках сухожильных влагалищ пальцев, а изменения во влагалище и сухожилиях появляются вторично. Но наблюдения показывают, что в ряде случаев первичные изменения развиваются и в стенках сухожильного влагалища. Стенозирующим лигаментитом пальцев чаще страдают женщины в возрасте 35—50 лет, но наблюдается он и у детей.
Частота стенозирующего лигаментита отдельных пальцев такова: I-25,5%; II 3,3%; III 19,7%; IV 43,8%; V 7,7%.
Распознавание стенозирующего лигаментита пальцев в острой фазе не представляет затруднений — больные сами красочно излагают и показывают основной симптом: «щелкание», «соскакивание», «пружины» пальца при разгибании: осмотр и ощупывание подтверждают диагноз. Распознавание стенозирующего лигаментита, принявшего затяжное течение, бывает иногда затруднительным, так как основной симптом «защелкивания» переходит в контрактуру.
Отличием от контрактуры Дюпюитрена являются: отсутствие характерных узлов и тяжей на ладони и пальцах, ограниченность процесса одним пальцем и болезненность соответственно кольцевидной связке. Фазность заболевания при стенозирующем лигаментите часто отмечают сами больные. Начальная фаза характеризуется болью при надавливании у проксимального края сухожильного влагалища, над пястно-фаланговым суставом и периодическими затруднениями полного сгибания и разгибания пальца, особенно утром.
Весьма важно для успеха лечения уже в начальной фазе склеротического процесса выявить непосредственную причину — «пусковой механизм» и «фон» общего здоровья пациента. Кассир-упаковщица Ф., 27 лет, проработав на подсчете ассигнаций три дня после годичного перерыва, заболела стенозирующим лигаментитом I пальца правой кисти. В данном случае стеноз кольцевидной связки I пальца развился у практически здоровой женщины от профессиональной перегрузки после длительного перерыва в работе. Лечение было неэффективным до тех пор, пока больная не была освобождена от работы и не уменьшилась ее домашняя нагрузка. После иммобилизации пальца, электрофореза лидазы и назначения внутрь бутадиона больная поправилась.
Если при обследовании пациента выясняется, что стенозирующий лигаментит развился исподволь на фоне других дистрофических склеропатических расстройств опорно-двигательного аппарата (плече-лопаточный периартрит, эпикондилит, артрозы, спондилоартроз и пр.), больному следует разъяснить, что это не «местный», и не «новый» процесс, а проявление общего заболевания, и предупредить, что требуется продолжительное комплексное лечение не только у хирурга, но и у терапевта и невропатолога. При этом часто бывает необходимо изменение привычного режима жизни, отдыха, питания и лечения общих недугов: болезней печени, сердечно-сосудистой системы, нарушения обмена веществ и др.
Во второй стадии заболевания обращается большинство больных, так как «защелкивание» пальца наступает часто и устраняется с трудом и с болью, иногда только с помощью второй руки, а после этого остается боль в пальце. На уровне ущемления отчетливо прощупывается болезненное уплотнение. В подобных случаях необходимо трудоустройство, и, хотя консервативное лечение лигаментита уже менее успешно, его следует неоднократно и тщательно провести, прежде чем предложить больному операцию.
Интенсивная рассасывающая и противовоспалительная терапия ферментами, иногда стероидными препаратами, воздействием физических факторов в течение 3—6 нед часто устраняет стеноз.
В третьей стадии больных беспокоят ограничение функции пальцев, стойкая контрактура, из которой больной не может вывести палец без помощи второй руки; боль после «защелкивания» остается надолго и распространяется по всей руке. В таких случаях, если стенозирующий лигаментит пальца развился у практически здорового, трудоспособного пациента, целесообразно сразу оперировать. У больных, отягощенных общими недугами, и людей старческого возраста проводятся лечение основных заболеваний и консервативная терапия лигаментита. Но если пациента не покидает боль, и палец мешает самообслуживанию, то имеются показания к операции лигаментотомии независимо от возраста.
Распространенное сдержанное отношение к рассечению кольцевидной связки объясняется тем, что устранение стеноза не гарантирует от рецидива и дальнейшего развития процесса в других пальцах. Во всех случаях, начиная лечение больных прогрессирующими заболеваниями вспомогательных приборов кисти, необходимо устранить напряжение рук (Е. В. Усольцева, 1965). Рабочим и служащим при консультации с профпатологом часто приходится рекомендовать изменить рабочую позу, иногда и сменить профессию. Перенапряжение рук имеет место и в домашней работе, особенно у женщин. Необходимо также обучить больного расслаблению мышц тела и особенно рук. В силу многолетних трудовых навыков люди очень редко держат руки расслабленными, даже во время отдыха, и обучение расслаблению часто оказывается трудной задачей. Напряжение мышц бывает вызвано и защитной — рефлекторной контрактурой на постоянную или периодическую боль, поэтому одновременной первоочередной задачей лечения этих больных является снятие, успокоение боли.
Снятие болевого синдрома, как всем понятно, — это самый важный вопрос для больного и врача, но достичь его часто весьма трудно. Выбор средств всегда индивидуален.
Чаще всего и наиболее эффективно мы применяем новокаиновую блокаду и протеолитические ферменты. Хороший результат в период обострения болей наблюдается и от орошения хлорэтилом болезненного очага и паравертебральной зоны в сочетании с липкопластырной бандажной повязкой на палец. Часто боли успокаивались после курса нежного массажа, токов д’Арсонваля, теплого местного душа, долгосрочной повязки с перцовым пластырем и других не раздражающих процедур, применяемых на область шейных симпатических узлов и зону стеноза.
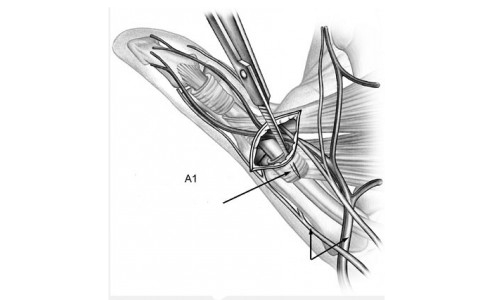
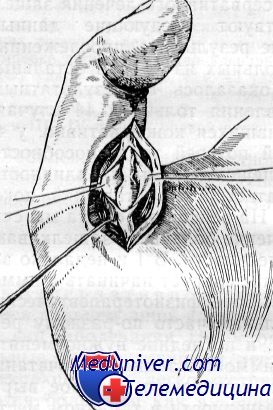
Оперативное лечение: для доступа к кольцевидной связке сухожильных влагалищ II—III—IV—V пальцев удобны продольные и Г-образные разрезы на ладони под дистальной кожной бороздой, при стенозирующем лигаментите I пальца — в зоне наибольшей болезненности в борозде над пястно-фаланговым суставом.
Рис. 61. Схема соотношений кольцевидной связки и сухожильного влагалища большого пальца. Вид сухожилия после рассечения связки.
Лоскутный разрез кожи протяженностью до 2— 3 см не сбоку, где проходят сосуды и нервы, а над сухожилиями, позволяет достаточно расширить рану крючками, тупо отодвинуть клетчатку и обнажить сухожильное влагалище и удерживающую его кольцевидную связку (рис. 61).
Она оказывается утолщенной, плотной, иногда хрящевидной, припаянной к периартикулярным тканям. Сгибая й разгибая палец, уточняют локализацию стеноза, препятствующего скольжению сухожилий. Связка рассекается по боковой поверхности под контролем глаза над зондом (если удается подвести), а уплотненная часть ее иссекается. После рассечения связочного аппарата, если сухожильное влагалище не изменено, скольжение сухожилий происходит уже свободно, тогда нет оснований его вскрывать. При застарелом процессе и продолжительном консервативном лечении сухожильное влагалище оказывается уплотненным, неэластичным, не отделимым от вспомогательных приборов и рассекается вместе со связкой. Гемостаз. Глухой шов раны.
Закрытая лигаментотомия преимуществ не имеет, а рецидивы после нее наблюдаются чаще.
Лигаментотомия наиболее трудна на I пальце при стенозе на уровне пястно-фалангового сустава, так как здесь часто в патологический процесс вовлекается и связочный аппарат сесамовидных костей. Иногда при операции лучевая сесамовидная косточка оказывается настолько впаянной в склерозированные фиброзные перемычки, что рассечь их удается, только удалив косточку. Такую операцию мы производили неоднократно с отличным исходом.
Стенозирующий лигаментит retinaculum extensorum (удерживателя разгибателей). Среди лигаментитов retinaculum extensorum практическое значение имеет стеноз I канала (болезнь де Кервена). Retinaculum extensorum имеет вид ленты, охватывающей тыльную и боковые стороны луче-запястного сустава. Отростки, отходящие от его внутренней поверхности, срастаются с гребешками лучевой кости, образуя шесть костно-фиброзных каналов. В первом канале, расположенном позади шиловидного отростка луча. находятся сухожилия длинной отводящей большой палец мышцы и короткого разгибателя большого пальца. 90% стенозов retinaculum extensorum падает на первый канал, что объясняется более насыщенной и дифференцированной функцией большого пальца и тесными анатомическими соотношениями костпо-надкостничных структур этой области с удерживающими приборами (см. рис. 51).
Болезнь де Кервена — тоже полиэтиологическое заболевание, но чаще возникает после перенапряжения кисти, преимущественно у женщин на фоне возрастных болезней. Начинается заболевание иногда остро, сразу, с точной локализацией боли в строго ограниченном участке запястья, соответствующем зоне I тыльного канала (см. рис. 51) . Затем становятся болезненными разгибание и отведение большого пальца, приведение кисти, сгибание и противопоставление большого пальца основанию мизинца. При ощупывании в этой зоне определяется болезненное уплотнение мягких тканей. При рентгенологическом исследовании вначале отмечается уплотнение мягких тканей, в последующем — остеопороз, а позднее — склероз кортикального слоя шиловидного отростка лучевой кости. Дифференцировать болезнь де Кервена приходится от неспецифического полиартрита и профессионального крепитнрующего паратенонита.
Таблица 10
Результаты консервативного и оперативного лечения стенозирующего лигаментита I запястного канала
Большая часть (65—80%) больных стенозирующим лигаментитом запястья лечатся консервативными средствами, меньшая (20—35%), испробовав различные методы, соглашаются на операцию. Консервативное лечение этого заболевания не имеет специфических особенностей. Применяя бандаж на запястье, новокаиновые блокады и все средства и методы противовоспалительной, ферментативной и изредка гормональной терапии в сочетании с физическими факторами, рентгенотерапией и медикаментозным лечением, мы достигаем более чем у половины пациентов хороших результатов (табл. 10).
Оперативное лечение: до обезболивания синькой намечается ход разреза кожи. Операция производится под местной инфильтрационной или регионарной анестезией 0,5 или 1 % раствором новокаина в количестве от 30 до 50 мл, без обескровливания. Проводится косой или поперечный разрез над болезненным выступом. Тотчас под кожей лежит венозная сеть и чуть глубже, в рыхлой клетчатке — поверхностная ветвь лучевого нерва (см. рис. 51).
Их нужно осторожно отвести тупым крючком к тылу, вскрыть фасцию. Тогда обнажается retinaculum extensorum и осматривается I канал; движением большого пальца (разгибание и отведение) проверяется степень стеноза канала. Если возможно, подводится желобоватый зонд между сухожильным влагалищем и связкой, осторожными пилящими движениями связка рассекается, приподнимается, и часть ее иссекается. После этого полностью обнажаются сухожилия и можно судить о варианте строения канала и патологических изменениях. Разгибая, приводя и отводя I палец, необходимо убедиться в полной свободе скольжения сухожилия. Изредка, при далеко зашедшем склеропатическом процессе и асептическом воспалении наблюдаются сращения, фиксирующие сухожилия к задней стенке влагалища и надкостнице.
В подобных случаях иссекаются спайки, препятствующие скольжению сухожилий. Операция заканчивается тщательным гемостазом, затем накладываются 2—3 кетгутовых тонких шва на подкожную клетчатку и фасцию, швы на кожу, асептическая повязка на рану; рука укладывается на косынку. Швы снимаются на 8—10-й день, и в зависимости от специальности пациента на 14-й день он может приступить к работе. После правильно выполненной операщги осложнений не наблюдается и дополнительного лечения не требуется. Отмечающиеся больными иногда после операции парестезии в зоне кожной ветви лучевого нерва являются следствием обезболивания или травмы нерва крючками; они проходят через 2—3 нед.
Таким образом, подтверждается общеизвестное положение о том, что стенозирующие лигаментиты запястья и пальцев трудноизлечимы. Операция лигаментотомии в большинстве случаев способствует выздоровлению, но склеропатический процесс, если не проводится лечения общих недугов, может прогрессировать и рецидивировать. Нередко приходится рекомендовать пациентам изменить режим труда, быта и питания.
Стенозирующий лигаментит II—IV каналов изолированно почти не наблюдается. Исключение составляет VI канал, где проходит сухожилие локтевого разгибателя кисти. Стенозирующий лигаментит локтевого разгибателя кисти наблюдается как следствие перелома шиловидного отростка локтевой кости и как профессиональное заболевание при перенапряжении этой мышцы (музыканты, швеи, операторы счетно-решающих машин и др.). Иногда локтевой стилоидит возникает без явной причины и осложняется воспалением слизистой сумки, лежащей под сухожилием локтевого разгибателя кисти. Мы оперировали нескольких больных с диагнозом стенозирующего лигаментита локтевого разгибателя кисти.
Е.В.Усольцева, К.И.Машкара
Хирургия заболеваний и повреждений кисти
Стенозирующий лигаментит пальцев: лечение, операция
Стенозирующий лигаментит пальцев — это необычное заболевание. Его развитию не предшествует инфекционный процесс в организме, гормональный сбой или травматическое повреждение. Однако от симптомов недуга больной очень сильно страдает. Он не может пошевелить пальцами, согнуть их или разогнуть. К лечению необходимо приступать сразу после подтверждения диагноза. В противном случае потребуется серьезное хирургическое вмешательство.
Анатомическая справка
Для понимания сути патологического процесса необходимо рассмотреть, как функционирует сухожилие у здорового человека. Пальцы рук ежедневно выполняют колоссальный объем движений. Такая активность возможна исключительно благодаря непрерывной работе сухожилий и связок. При сгибании и выпрямлении пальца происходит скольжение соответствующего сухожилия в канале из соединительной ткани. В случае развития воспалительного процесса оно увеличивается в размере. Поэтому во время очередного движения пальца сухожилие может выходить за пределы канала. Впоследствии оно всегда возвращается на место. В особо серьезных ситуациях и при сильной отечности отлаженный механизм работы утрачивает свою функциональность. Свободное скольжение становится невозможным. При этом говорят о развитии такого заболевания, как стенозирующий лигаментит.
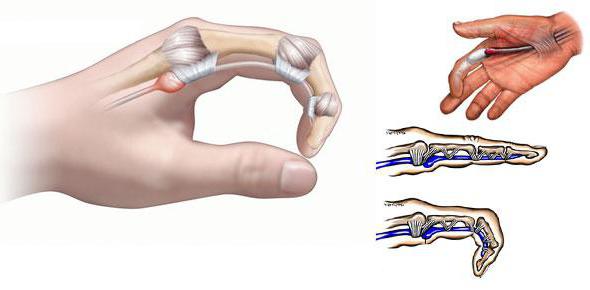
Формы патологии
Врачи выделяют несколько видов этого заболевания. Разделение происходит по принципу определения вовлеченных в патологический процесс связок.
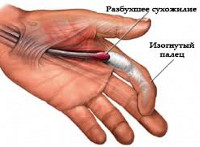
- Болезнь Нотта. В народе ее называют «щелкающий палец». Отсутствие своевременного лечения угрожает вторичной деформацией сустава, ограничением подвижности кисти.
- Болезнь де Кервена. Воспаление отводящей мышцы приводит к трению оболочек отекших сухожилий о стенки канала, в котором они двигаются. В результате у основания пальца появляется сильная боль.
- Синдром запястного канала. При этой форме заболевания наблюдается сдавливание срединного нерва, который проходит через запястный канал.
Определение разновидности патологического процесса помогает врачу назначить эффективную терапию.
Особенности стенозирующего лигаментита большого пальца руки
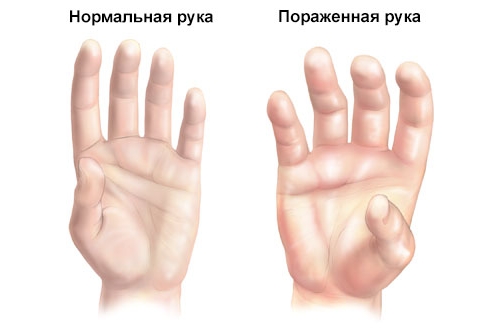
Стенозирующий лигаментит большого пальца кисти проявляет себя нарушением сгибательно-разгибательной функции. Патологический процесс проходит несколько этапов развития. Начинается он с образования небольшого уплотнения у основания пальца. На второй стадии у больного уже возникают некоторые трудности при разгибании фаланги. На следующем этапе клиническая картина дополняется симптомом «складного ножа». При сгибании пальца проходящее под утолщенной связкой сухожилие чуть задерживается. Во время его разгибания возникает характерный щелчок. При отсутствии качественной терапии патология приводит к стойкой деформации сустава.
Как можно вылечить стенозирующий лигаментит большого пальца? Операция, проведенная своевременно, позволяет купировать неприятные симптомы и восстановить подвижность конечности. У маленьких детей лечение заболевания обычно начинают с консервативной терапии. Однако лишь в единичных случаях такие попытки приносят желаемый результат.
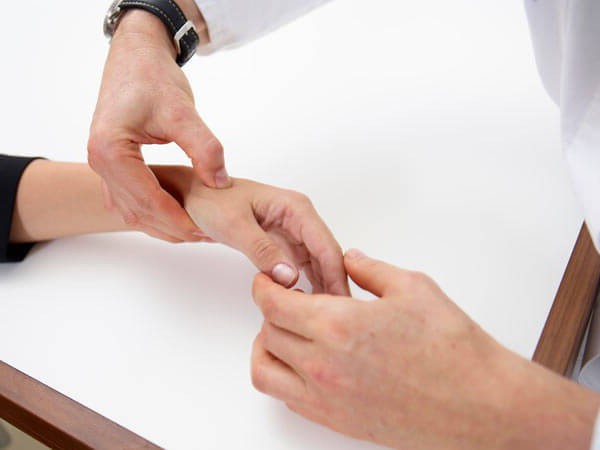
Почему развивается воспаление?
Стенозирующий лигаментит пальцев обычно связывают с повышенной нагрузкой на связочный аппарат. Монотонные движения, характерные для ручного труда, требуют постоянного напряжения мышц одной группы. В результате происходит сужение сухожильных каналов и сдавливание связок. Строители, закройщики, монтажники и музыканты чаще всего обнаруживают такого рода проблемы.
Среди иных факторов, провоцирующих развитие заболевания среди взрослых, можно выделить:
- Возраст и пол. Патологический процесс в несколько раз чаще развивается у представительниц прекрасного пола старше 40 лет.
- Наличие системных хронических заболеваний (подагра, диабет, ревматизм).
- Состояния, вызывающие задержку воды в синовиальных оболочках (гормональный дисбаланс, возникающий при беременности или климаксе).
Окончательно медикам не удалось изучить стенозирующий лигаментит. Однако точно известно, что не последнюю роль в развитии заболевания играет наследственный фактор.

Причины недуга у маленьких детей
В педиатрической практике известны многочисленные случаи диагностирования стенозирующего лигаментита. Развитие этого заболевания в детском возрасте врачи объясняют различными гипотезами. Одни говорят о взаимосвязи патологического процесса с врожденными аномалиями сухожилий. Другие уверены, что в его основе лежит первичный воспалительный процесс. Третья группа специалистов рассматривает болезнь с точки зрения неравномерного развития различных элементов опорного аппарата.
Сухожилия мышц кисти растут в несколько раз быстрее, нежели связки. Поэтому постепенно происходит сдавливание этих структур, а на их месте появляются патогномоничные узелки. В результате сухожилия не могут беспрепятственно скользить в своих каналах. Это приводит к ограничению подвижности, а в будущем — к постоянной сгибательной контрактуре.

Клиническая картина
Стенозирующий лигаментит развивается постепенно. Для каждой его разновидности характерны определенные признаки. Основным симптомом выступает боль. Она может локализоваться исключительно в области одного пальца или ладонной поверхности, но чаще всего распространяется на предплечье. При этом возникает ощущение онемения.
В течении заболевания принято разделять несколько стадий: острая, подострая и хроническая. На начальном этапе болевые ощущения выражены очень ярко. При надавливании на связки или выполнении какой-либо работы дискомфорт усиливается. Этот этап может продолжаться до 2 месяцев.
Для подострой стадии характерно волнообразное течение с периодическим нарастанием клинических симптомов. Больные отмечают появление «щелкающего пальца». При этом уже страдает трудоспособность. Продолжительность подострой стадии составляет от 2 до 6 месяцев. Если на этом этапе или чуть раньше не обратиться к врачу, патологический процесс становится хроническим.
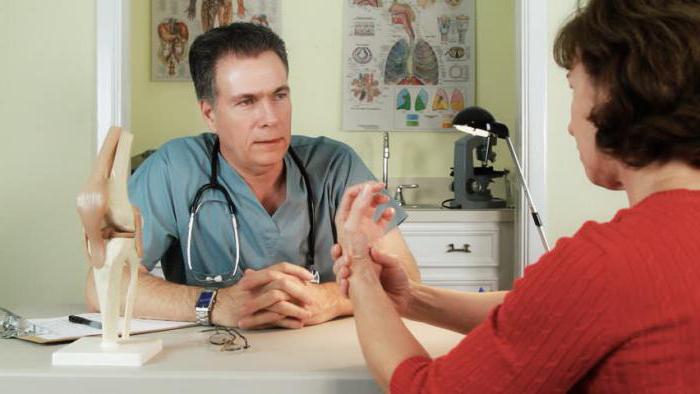
Методы диагностики
При появлении симптомов, указывающих на стенозирующий лигаментит, лечение может назначить только врач. Однако перед этим потребуется пройти обследование, целью которого является подтверждение болезни. Можно обратиться за помощью к ортопеду или травматологу. Сначала врач изучает анамнез пациента. После этого он переходит к осмотру пораженного места. Для уточнения диагноза чаще всего назначается МРТ, УЗИ или рентген пальцев. Чтобы определить причину развившегося воспаления, могут потребоваться лабораторные исследования.
По результатам анализов врач подтверждает или опровергает предварительный диагноз, назначает лечение. Терапия при этом заболевании может быть как консервативной, так и оперативной. Рассмотрим каждый из вариантов более подробно.

Консервативные методы терапии
Без оперативного вмешательства при этом заболевании можно обойтись только в том случае, если оно было выявлено своевременно. Сначала пораженный участок необходимо обездвижить. Это позволит связкам быстрее восстановиться. Иммобилизуют сустав примерно на 2 недели.
Из лекарственных препаратов обычно назначают нестероидные противовоспалительные средства и гормональные препараты. НПВС применяются в виде инъекций, таблеток и мазей для местной терапии. Они позволяют купировать болевой синдром и приостановить развитие воспаления. Среди препаратов этой группы наибольшей эффективностью характеризуются: «Ибупрофен», «Пироксикам», «Толметин».
Гормональные лекарства помогают снять отечность и ликвидировать воспаление. Среди всего многообразия медикаментов этой группы особого внимания заслуживает «Гидрокортизон». Инъекции этого лекарства делают непосредственно в область поражения.
Какое еще предусматривает стенозирующий лигаментит лечение? Применение физиотерапевтических процедур благотворно сказывается на состоянии больного. Чаще всего используются парафиновые аппликации, фонофорез, озокерит. Сеансы массажа при этом заболевании не рекомендуются, поскольку воздействие на зоны поражения может только усугубить воспаление.
Хирургическое вмешательство
Если стенозирующий лигаментит кисти не удалось вылечить консервативным путем, врач принимает решение о проведении операции. Она редко вызывает осложнения, но позволяет ликвидировать неприятные симптомы. При этом заболевании рекомендуется процедура под названием «лигаментотомия». Она бывает двух типов.
- Закрытый метод. Во время операции врач делает небольшой прокол, через который рассекает кольцевидную связку в месте уплотнения. Затем рану обрабатывают антисептическим раствором и накладывают повязку. Операция длится не более 20 минут и предполагает использование местной анестезии.
- Открытый метод. Врач делает небольшой разрез на ладони, через который он получает доступ к воспаленной кольцевидной связке. Затем он ее рассекает. На рану накладываются швы, а сама кисть фиксируется гипсовой повязкой. Примерно через 2 недели все косметические дефекты устраняются.
Проведение хирургического вмешательства возможно даже у маленьких пациентов с диагнозом «стенозирующий лигаментит». Операция позволяет устранить патологию за одни сутки. После нее рекомендуется физиотерапия в сочетании с лечебной физкультурой.
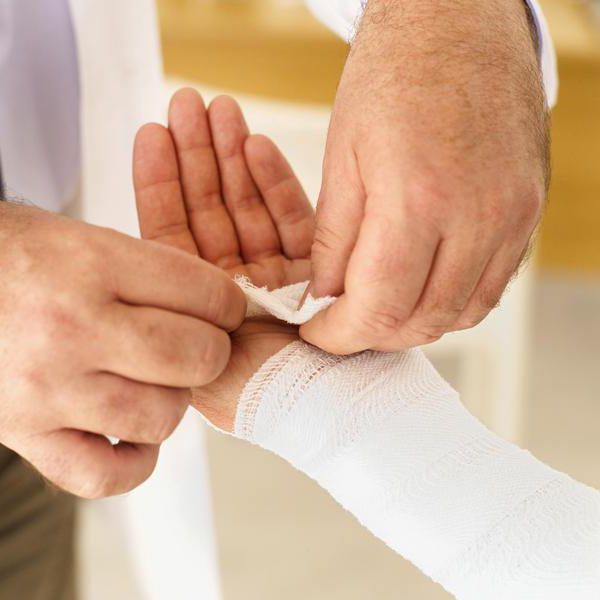
Помощь народной медицины
В отдельных случаях консервативное лечение недуга можно дополнять рецептами нетрадиционной медицины. Однако предварительно нужно проконсультироваться с врачом. Какие средства рекомендуют народные лекари?
Стенозирующий лигаментит пальца кисти характеризуется определенной локализацией, поэтому хорошо поддается терапии с помощью компрессов и примочек. Например, можно сделать лекарство с использованием картофеля. Сырой клубень необходимо измельчить на терке, чуть отжать. Получившуюся кашицу нужно приложить к суставу, а после накрыть марлевой повязкой. Менять ее следует несколько раз в сутки.
Также хорошо помогает при этом заболевании сухое тепло. Можно на обычной сковородке разогреть крупную морскую соль. Затем ее необходимо переложить в тканевый мешочек или платок и завернуть. Получившееся средство следует прикладывать к пораженной области до полного остывания соли.
Перечисленные рецепты являются наиболее эффективными, если верить пациентам с диагнозом «стенозирующий лигаментит большого пальца». Лечение исключительно таким способом и без применения хирургических манипуляций не рекомендуется. В этом случае избежать негативных последствий не удастся.
Прогноз
Если пациент своевременно обратился к врачу и прошел назначенное лечение, прогноз благоприятный. Функции руки и трудоспособность полностью восстанавливаются.
Когда в процессе терапии возникают осложнения, больного ожидают весьма неприятные последствия. Стоит заметить, что после операции процент возникновения рецидивов значительно меньше, если сравнивать с консервативным лечением. Поэтому сегодня многие врачи предпочитают сразу проводит хирургическое вмешательство. Исключение составляют только случаи болезни среди маленьких пациентов.
Меры профилактики
Любое заболевание проще предупредить, нежели впоследствии заниматься его лечением. Данное утверждение справедливо и для такой проблемы, как «щелкающий палец», или стенозирующий лигаментит. Профилактика патологии состоит в исключении перенапряжения в области суставов, связок и сухожилий. Если нагрузка неизбежна, ее следует дозировать, а в работе делать перерывы.
Стенозирующий лигаментит ( Болезнь Нотта , Узелковая болезнь сухожилия , Щелкающий палец )
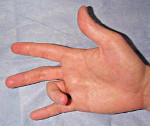
Стенозирующий лигаментит – это заболевание сухожильно-связочного аппарата кисти, при котором наблюдается блокировка пальца в разогнутом или согнутом положении. Причиной развития обычно становятся повторяющиеся однообразные движения. Вначале возникает ощущение препятствия, при сгибании и разгибании пальца в определенном положении слышен щелчок. В последующем возможна полная блокировка пальца в согнутом или разогнутом положении. Отмечается боль в основании пальца. Диагноз выставляют на основании анамнеза и клинической картины, для исключения других заболеваний выполняют рентгенографию кисти. Лечение может быть как консервативным, так и оперативным.
МКБ-10
Общие сведения
Стенозирующий лигаментит – заболевание, при котором нарушается свободное скольжение сухожилия пальца по сухожильному влагалищу. В результате вначале возникают затруднения при движениях, а затем палец блокируется в положении сгибания или разгибания. Болезнь провоцируется повторяющимися однотипными движениями. Стенозирующий лигаментит чаще выявляется у женщин 35-50 лет, однако может наблюдаться и у детей. По данным специалистов, I палец поражается в 25,5% случаев, II – в 3,3%, III – в 19,7%, IV – в 43,8%, V – в 7,7% случаев.
Стенозирующий лигаментит нередко развивается на фоне других воспалительных и дегенеративно-дистрофических заболеваний опорно-двигательного аппарата и может сочетаться с артрозами крупных суставов конечностей или мелких суставов кисти, с эпикондилитом, спондилоартрозом и плечелопаточным периартритом. Это обусловлено слабостью соединительной ткани, нарушениями обмена веществ и т. д. Лечение стенозирующего лигаментита осуществляют ортопеды-травматологи.

Причины
Причиной развития стенозирующего лигаментита являются постоянные перегрузки или чрезмерное давление на область связок. Выявляется связь с профессией, отмечается преобладание больных, чья профессия связана с совершением частых хватательных движений: каменщики, сварщики, закройщики и т. д. Иногда заболевание обусловлено большой бытовой нагрузкой на руки (например, у домашних хозяек). У детей стенозирующий лигаментит выявляется очень редко, при этом наблюдается только поражение I пальца, спровоцированное врожденными особенностями или нарушениями развития связочного аппарата.
Патогенез
Сухожилия сгибателей кисти расположены в каналах (сухожильных влагалищах), изнутри покрытых синовиальной оболочкой и содержащих небольшое количество жидкости. «Смазка» и гладкие стенки каналов обеспечивают беспрепятственное скольжение сухожилий во время движений. В области основания пальцев, а также на уровне диафизов проксимальных и средних фаланг сухожилия удерживаются связками, образованными утолщенной фиброзной тканью оболочки сухожильных влагалищ. При определенных условиях в этой области появляются утолщения, просвет канала сужается, свободное движение сухожилия становится невозможным.
Патогенез стенозирующего лигаментита пока окончательно не выяснен. Большинство специалистов в области ортопедии и травматологии считают, что первично патологический процесс возникает в связке, а уже затем распространяется на сухожильное влагалище и сухожилие. Однако ряд авторов утверждают, что первичные изменения могут возникать не только в связке, но и в ткани сухожильного влагалища. В любом случае, при прогрессировании болезни патологические проявления затрагивают все анатомические структуры это области. Связка утолщается и уплотняется, внутренняя оболочка сухожильного влагалища воспаляется и становится менее гладкой, сухожилие утолщается.
Симптомы стенозирующего лигаментита
Симптомы острой патологии очень специфичны – пациенты описывают и показывают врачу основное проявление болезни, то есть «соскакивание», «щелканье» пальца при разгибании. При затяжном течении распознать болезнь становится труднее, поскольку симптом «защелкивания» исчезает, а палец переходит в сгибательную или разгибательную контрактуру. И при остром, и при затяжном течении отмечаются боли не только при выполнении мелких движений, но и в покое. При ощупывании области основания пораженного пальца определяется болезненность и уплотнение.
В течении стенозирующего лигаментита можно выделить несколько четко выраженных фаз. В начальной фазе наблюдается боль при надавливании на ладонь в основании пальца и периодические затруднения при попытке полностью разогнуть или согнуть палец, особенно выраженные по утрам. Во второй стадии постоянные «защелкивания» пальца доставляют выраженные неудобства. Препятствие движениям устраняется с трудом, иногда для преодоления сопротивления приходится сгибать или разгибать палец второй рукой. Боли сохраняются после щелчка, уплотнение в области основания пальца становится болезненным. В третьей стадии ограничение движений нарастает, постепенно развивается стойкая контрактура. Пациент может изменить положение пальца только при помощи второй руки. После «защелкивания» больного беспокоят длительные боли, распространяющиеся на ладонь, предплечье и даже плечо.
Диагностика
На первой и второй стадии постановка диагноза обычно не вызывает затруднений. При обращении на третьей стадии учитывают анамнез заболевания, наличие характерных профессиональных или бытовых нагрузок, а также возраст и пол пациента. Дифференциальную диагностику проводят с контрактурой Дюпюитрена – в отличие от нее при стенозирующем лигаментите отсутствуют тяжи и узлы на пальцах и ладони, процесс ограничен одним пальцем, при этом выявляется болезненность при пальпации на уровне кольцевидной связки. Для исключения патологии мелких суставов назначают рентгенографию кисти.
Лечение стенозирующего лигаментита
Тактика лечения определяется с учетом стадии болезни, наличия провоцирующих факторов и возраста пациента. Больным с первой стадией рекомендуют уменьшить нагрузку на кисть, при необходимости осуществляют иммобилизацию, назначают противовоспалительные препараты и электрофорез с гиалуронидазой. На второй стадии консервативная терапия стенозирующего лигаментита менее эффективна, однако ее следует провести, потому что шансы на выздоровление без операции еще достаточно высоки.
При второй стадии назначают интенсивную противовоспалительную и рассасывающую терапию с использованием ферментных препаратов. Проводят иммобилизацию пальца, корригирующий массаж, электрофорез и ЛФК. Для уменьшения болей используют местное орошение хлорэтилом, теплый местный душ, специальный массаж и другие средства. При выраженном воспалении выполняют блокады с новокаином и глюкокортикостероидными препаратами. Лечение длительное, продолжается в течение нескольких месяцев. При успешном исходе для профилактики рецидивов необходимо устранение травмирующих факторов и смена работы. При неэффективности терапии больным трудоспособного возраста с второй стадией болезни показано хирургическое вмешательство.
При третьей стадии стенозирующего лигаментита трудоспособных пациентов обычно сразу направляют на операцию. Тактику лечения людей преклонного возраста и больных, страдающих тяжелыми соматическими заболеваниями, определяют индивидуально, в ряде случаев проводят консервативную терапию. При неэффективности лечения, упорном болевом синдроме и контрактуре, затрудняющей самообслуживание, оперативное вмешательство осуществляют независимо от возраста.
Операцию проводят в плановом порядке. Над областью повреждения делают разрез длиной 2-3 см, мягкие ткани отодвигают, обнажая сухожильное влагалище и утолщенную, иногда хрящевидную, спаянную с окружающими тканями кольцевидную связку. Затем сгибают и разгибают палец, точно определяя локализацию стеноза. Под связкой проводят зонд (если возможно) и рассекают ткань связки под контролем зрения. Потом снова сгибают и разгибают палец, оценивая состояние сухожильного влагалища. Если движения осуществляются свободно, влагалище не трогают, если есть препятствие – вскрывают.
Рану промывают, ушивают и дренируют резиновым выпускником. Накладывают стерильную повязку. В послеоперационном периоде назначают антибиотики, анальгетики и физиопроцедуры. Швы обычно снимают на 10 день. Еще одним вариантом лечения является закрытая лигаментотомия, при которой связку рассекают через небольшой прокол, однако по статистике рецидивы после таких вмешательств наблюдаются чаще, чем после использования традиционной оперативной методики.
Прогноз и профилактика
Прогноз благоприятный. Следует учитывать, что консервативное или оперативное устранение стеноза не гарантирует от последующих рецидивов и развития стенозирующего лигаментита других пальцев. Достаточно эффективной профилактической мерой в таких случаях становится изменение профессии и уменьшение бытовой нагрузки на руки. Наряду с этим проводят обучение пациента правильной рабочей позе и расслаблению мышц рук.
Специалисты в области хирургии кисти отмечают, что из-за многолетних трудовых привычек люди редко расслабляют руки даже на отдыхе. Дополнительным фактором, способствующим возникновению мышечного напряжения, становится защитная реакция на периодическую или постоянную боль. Эта реакция иногда частично сохраняется после устранения болевого синдрома. Таким образом, выработка новых двигательных стереотипов становится одним из действенных способов снизить нагрузку на руки и уменьшить вероятность развития рецидивов.
Лечение стенозирующего лигаментита большого пальца, протекание болезни у детей
Болезнь связок и сухожилий, при которой палец блокируется в разогнутом и согнутом положении, называют стенозирующим лигаментитом (СЛ). В зависимости от стадии заболевания вылечить лигаментит большого пальца можно народными средствами или с помощью операции. Синдром щелкающего пальца чаще диагностируют у женщин 40 лет, хотя он наблюдается и у детей. Благодаря выраженным симптомам, собранному анамнезу и рентгену кисти устанавливается точный диагноз.
 Стенозирующий лигаментит
Стенозирующий лигаментит
Формы патологии
Лигаментит проходит в разных формах. Все зависит от связок и их видов, которые воспалились:
- Болезнь Нотта или, как называют в народе, «щелкающий палец». Эта форма характеризуется воспалением на участке сухожильного сгибателя и окружающих связок. На начальном этапе палец сгибается, но начинает специфически щелкать, потому это заболевание имеет такое название. Если вовремя не назначить лечение, образуется рубец, связки значительно сужаются, а разгибание пальца впредь становится нереальным.
- Болезнь де Кервена. Воспаление затрагивает сухожилие лишь в зоне первого канала задней связки запястья, что является причиной сужения канала и появления негативных симптомов. Заболеванию чаще подвергаются швеи, домработницы, прачки, няни благодаря выполнению монотонных обязанностей каждый день.
- Синдром запястного канала. СЛ наблюдается на участке ладонной и поперечной связки лучезапястного сустава. При туннельном или карпальном синдроме канала срединный нерв сдавливается, что провоцирует мышечную боль и нарушение иннервации. Подобные симптомы могут полностью или частично разрушить сгибательные мышцы, если во время не обратиться к врачу.
Причины заболевания
Причина болезни – однотипные движения кистью, что часто повторяются.
Заболевание связывают с систематическим перенапряжением связок и сухожилий. При лигаментите процесс воспаления происходит реактивно, и связочная ткань переживает рубцово-дистрофические изменения.
Спровоцировать болезнь могут:
- подагра;
 Подагра
Подагра
- сахарный диабет;
- ревматизм;
- гормональные нарушения во время беременности;
- ускоренный рост сухожилий и сужение просвета кольцевидной связки (в детстве);
- полиартрит.
Симптомы
Характерными симптомами болезни являются:
- боль на поверхности ладони, в зоне предплечья и пальцев;
- локальная опухоль участка воспаления;
- онемение пальцев;
- затруднительные движения и щелканье пальца;
- усиленная боль при увеличенных нагрузках.
Протекание заболевания у детей
У детей данное заболевание встречается редко. Причиной развития называют быстрый рост тканей, поэтому величина сухожилия резко увеличивается по сравнению с зоной сужения кольцевых связок. В результате возникает воспалительный процесс, который спустя определенное время приводит к дегенерации сухожильно-связочного аппарата ребенка. Чаще всего страдают дети до трех лет, у которых диагностируют воспаление большого пальца правой или левой руки. В детском возрасте при наличии подобных симптомов необходимо немедленно обратиться за помощью к врачу, иначе болезнь приведет к нежелательным последствиям.
Стадии развития заболевания
Независимо от локализации патологии, возраста и пола пациента выделяют три стадии течения болезни:
Первая характеризуется выраженной болью, которая становится сильнее при выполнении физических нагрузок. Эта стадия продолжается от 30 до 60 дней и склонна создать значительные проблемы трудоспособности человека.
Вторая стадия сопровождается периодическим обострением и затуханием симптомов. Средний период течения болезни на этом этапе составляет от двух до семи месяцев.
Хроническая стадия отличается непостоянными болями, которые доставляют серьезный дискомфорт пациенту. Предприняв медикаментозную терапию, как правило, симптомы затухают, но остается характерным щелканье пальца. Протекать хроническая стадия может не один год и периодически напоминать о себе обострением и ремиссией.
Все этапы заболевания настаивают на консультации с доктором, ведь от этого зависит будущее пациента.
Травматолог или ортопед диагностируют стенозируюший лигаментит.
Изначально врач собирает необходимый анамнез и визуально осматривает воспаленную область.
В некоторых случаях назначается дополнительная диагностика:
- рентгенография;
- ультразвуковое исследование;
- магнитно-резонансная томография;
- лабораторное исследование крови.
На этапе опроса и осмотра пациента, как правило, высока вероятность установить точный диагноз, но вышеперечисленные аппараты для исследования помогут точнее установить причину болезни и подобрать соответствующее лечение.
Способы лечения стенозирующего лигаментита
Лечебные меры зависят от поставленного врачом диагноза.
Болезнь Нотта: лечение без операции
Терапия в первую очередь направлена на устранение нежелательных симптомов, а также на восстановление функций без операций.
Для купирования боли назначают НПВП, которые используются в разных формах (уколы, таблетки, мази).
Нестероидные противовоспалительные препараты
Тяжелые случаи предусматривают введение гормонов (Гидрокортизон, Преднизолон) под наблюдением врача.
Достаточно эффективной показывает себя современная методика PRP, которая основывается на замене глюкокортикостероидных веществ собственной тромбоцитарной плазмой больного. Процедура быстро заживляет связки и выполняется строго в условиях стационара под контролем доктора.
Ферментативные препараты, такие как Вобэнзим и Лидаза, используются для быстрого разрушения рубцов и узлов, которые возникли во время заболевания.
Запущенные случаи предусматривают оперативное вмешательство и последующую реабилитацию, так как консервативное лечение не приносит желаемого результата.
Важным сегментом лечения лигаментита является физиотерапия. Она состоиз из:
- ультразвуковой и ударно-волновой терапии;
- применения электрофореза;
- лечебной физкультуры (ЛФК);
- аппликаций грязью и парафином;
- лечебных ванн и компрессов.
Стенозирующий лигаментит большого пальца: лечение
Известны такие методы:
- Для уменьшения негативных симптомов используют тепло поваренной соли, которую прогревают на сковородке, высыпают в мешочек и кладут на кисть, повернув ладонь вверх. Подобную процедуру можно сделать в домашних условиях, выполняя ее два раза в день.
- Эффективны и компрессы из глины. Смешав по 5 ложек глины и яблочного уксуса, смесь наносят на большой палец, окутывая пленкой. Компресс держат два часа, после чего удаляют.
 Компресс из глины
Компресс из глины
- Также для компресса можно приготовить кашицу из тертого картофеля. Массу наносят на марлевую ткань. Повязку прикладывают на три часа до видимого снижения воспаления.
Если не получен желаемый эффект от методов народной медицины, необходимо оперативное вмешательство. Выбор хирургической операции зависит от участка поражения и силы сопровождающихся клинических проявлений.
Лечение методом Шастина подразумевает выполнение небольшого прокола места уплотнения с рассечением кольцевидной связки после локального обезболивания. Потом рану нужно обработать антисептиком и наложить стерильную повязку. Операция проходит за 20 минут.
 Лечение методом Шастина
Лечение методом Шастина
Открытый способ предусматривает выполнение надреза ладони, через которую доктор разрезает связку, что воспалилась. Рану стоит обработать и зашить, а кисть зафиксировать гипсовой повязкой. Гипс удаляют через 2 недели. Операция показана даже детям.
Риск осложнений после процедуры низкий, потому врачи отдают предпочтение такому способу лечения.
Стоит отметить, что заболевание можно предотвратить, придерживаясь профилактики:
- соблюдать перерывы, выполняя монотонную работу;
- избегать повреждений, снижая нагрузку на сустав.
В МКБ 10 (международная классификация болезней 10 пересмотра) такой недуг имеет код М 65,3. Относится к классу болезней костно-мышечной системы.
Оперативное лечение стенозирующего лигаментита
Невысокая эффективность консервативного лечения защелкивающегося пальца уже давно побудила хирургов перейти к оперативному лечению. Шепборн (Schenborn, по Шмидту) впервые оперировал защелкивающийся палец, а к 1905 г. Марчези, собрав сведения о результатах операции у 46 больных, утверждал, что операцию следует делать значительно чаще.
До настоящего времени при защелкивающемся пальце применяют различные методы операции, что объясняется различием взглядов на сущность заболевания.
Гаук, Кро, Винтерштейн и др., полагая, что защелкивание является результатом стенозирующего тендовагинита, предлагают рассекать сухожильное влагалище или иссекать кусочек его стенки.
А. Ф. Бердяев, В. И. Розов, М. О. Фридланд, В. Д. Чаклин, Компер (Compere), Ваксмут (Wachsmuth) считают, что нельзя ограничиваться одним рассечением сухожильного влагалища, а необходимо также иссекать утолщения сухожилий.
Такие операции весьма сложны, требуют больших разрезов кожи и производятся, как правило, в стационаре.
 Вскрытие сухожильного влагалища при защелкивающемся пальце (по Ниссену и Ваксмуту)
Вскрытие сухожильного влагалища при защелкивающемся пальце (по Ниссену и Ваксмуту)
И. П. Каллистов установил, что не утолщенное сухожилие и не сухожильное влагалище, а рубцовоизмененная кольцевидная связка приводит к защелкиванию и что для радикального хирургического лечения достаточно рассечь странгулирующее кольцо. В. П. Горбунов также подчеркивает, что основным в операции при защелкивающемся пальце является рассечение кольцевидной связки.
Совершенно очевидно, что одно рассечение кольцевидной связки несравненно проще, чем рассечение или иссечение сухожильного влагалища с выравниванием сухожилия. Однако для открытого доступа к кольцевидной связке необходимы также большие кожные разрезы, на месте которых впоследствии нередко образуются большие, плотные, болезненные рубцы, надолго лишающие больного трудоспособности. Уже при первой операции, выполненной Шенборном п подробно описанной Шмидтом, был сделан разрез длиною в 4 см.
По-видимому, для того, чтобы вмешательство по поводу защелкивающегося пальца было радикальным, легко выполнимо и не сопровождалось образованием больших послеоперационных рубцов, нужен новый метод операции. Таким методом является «закрытая лигаментотомия» или закрытое, подкожное рассечение кольцевидной связки. Любой метод хирургического вмешательства— в особенности вновь предлагаемый — должен удовлетворять ряду требований: он должен быть предельно безопасным, легко выполнимым и в то же время достаточно радикальным, выгодно отличаться от ранее предложенных меньшей травматичностью и лучшими результатами. Подкожное рассечение кольцевидной связки отвечает всем перечисленным требованиям.
Предпосылкой к широкому применению этой операции является легкость доступа к кольцевидной связке через прокол-разрез кожи, возможность рассечения ее из такого доступа, радикальность, достигаемая рассечением кольцевидной связки без дополнительных манипуляций на сухожильном влагалище и сухожилий, и, наконец, полная безопасность вмешательства при точном выполнении некоторых условий.
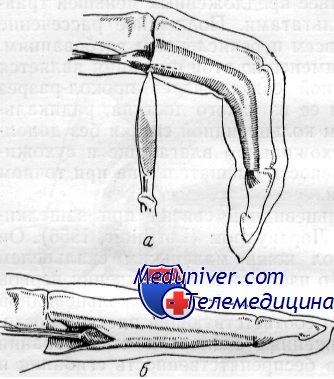 Схема. Сухожилие сгибателя пальца (а) до и (б) после подкожного рассечения кольцевидной связки
Схема. Сухожилие сгибателя пальца (а) до и (б) после подкожного рассечения кольцевидной связки
Подкожное рассечение кольцевидной связки при защелкивающемся пальце предложено Лортиуаром (Lorthioir). Он предложил производить прокол кожи маленьким скальпелем с узким и коротким лезвием. Во избежание повреждения нервов и сосудов скальпель необходимо продвигать к кольцевидной связке строго по средней линии соответствующей пястной кости. Связка пересекается при движениях скальпеля от основания пальца к периферии. Проверив беспрепятственность сгибания и разгибания пальца, скальпель извлекают и на рану накладывают пластырь. Иммобилизации пальца после операции не требуется. Эта операция была сделана Лортиуаром с успехом у 52 больных.
Мы прооперировали по указанному методу 37 больных с очень хорошим результатом. На основании собственного опыта мы считаем нужным остановиться на некоторых деталях этой операции. Оперировать следует под местной инфильтрационпой анестезией 0,5%-ным раствором новокаина, который в количестве 5—8 мл вводится из одного-двух уколов под кожу над головкой соответствующей пястной кости, проксимальное и дистальнее ее, в глубину и в стороны.
После нескольких минут выжидания ощупыванием определяется головка пястной кости и над ней, строго по средней линии пальца, продолженной на ладонь, прокалывается узким скальпелем кожа, а затем па глубине 5—6 см осторожными штриховыми движениями рассекается кольцевидная связка. Прохождение кольцевидной связки узнается по ощущению большой, иногда хрящевой плотности; полнота рассечения кольцевидной связки определяется двумя путями. Во-первых, при движениях скальпелем исчезает сопротивление и пропадает характерный царапающий звук, а во-вторых — и это самое главное — больной сразу начинает сгибать палец и разгибать его, не испытывая при этом никаких помех.
Полная свобода сгибания и разгибания пальца, отсутствие чего-либо похожего па щелканье или защелкивание являются доказательством радикальности операции, которая может быть закончена только после тщательной, многократном проверки восстановления движений пальца в полном объеме. Рана не зашивается. Операция заканчивается наложением небольшой повязки, состоящей из марлевой салфетки и бинта. Иммобилизации после операции не требуется. Наоборот, мы настоятельно рекомендуем своим больным сразу же после операции начинать активные движения пальцами. Через 7—8 дней повязка снимается. К этому времени рана заживает линейным рубцом, длиною 5—6 мм.
Боли и болезненность в рубце держатся до 2—3 недель. Наши больные после за крытой лигаментотомии приступали к работе обычно через 2—3 недели. Следует отметить, что у всех этих больных была отчетливо выражена II или III фаза заболевания, болели они не менее 4 месяцев и подвергались длительному консервативному лечению.
Источники:
http://prooporu.com/bolezni-sustavov/ligamentit/lechenie-stenoziruyushhego.html
http://medbe.ru/materials/khirurgiya-kisti/stenoziruyushchie-ligamentity/?PAGEN_2=7
http://www.syl.ru/article/293552/stenoziruyuschiy-ligamentit-paltsev-lechenie-operatsiya
http://www.krasotaimedicina.ru/diseases/traumatology/stenosing-ligamentitis
http://lechisustavv.ru/zabolevaniya-luchezapyatsnogo-sustava/4519-lechenie-stenoziruyushhego-ligamentita-bolshogo-paltsa.html
http://meduniver.com/Medical/profilaktika/1699.html
http://ortocure.ru/svyazki-i-myshtsy/spazm-bedra.html


